Содержание
Не зная, что беременна, сделала флюорографию: последствия
Беременность – это особый период в жизни женщины. Будущая мама должна тщательно следить за своим здоровьем, правильно питаться и исключить все неблагоприятные факторы, которые могут негативно повлиять на малыша. Одним из них является радиация. Некоторые женщины обращаются к гинекологу с вопросом: «Сделала флюорографию, не зная, что беременна». Мнения медицинских специалистов будут рассмотрены далее.
Что это такое?
Врач по многим причинам может назначить подобную процедуру, если женщина не знала, что беременна. Флюорография представляет собой вид диагностики, которая проводится при использовании рентгеновских лучей. Просвечивая ткани, создается теневое изображение на пленке. Доза облучения при флюорографии меньше, чем при рентгене. Хотя этот показатель во многом зависит от самого оборудования. Современная аппаратура позволяет добиться более высокого качества снимка при меньшем облучении.
Флюорография проводится с целью обследовать легкие на наличие разных заболеваний. При помощи этой методики также можно выявить патологии сердца, опухолевые процессы, инфекции и воспаления, структурные изменения органов грудной клетки.
При помощи этой методики также можно выявить патологии сердца, опухолевые процессы, инфекции и воспаления, структурные изменения органов грудной клетки.
В некоторых случаях флюорография применяется с целью уточнения диагноза, полученного на УЗИ. Так, при помощи этой методики можно определить наличие бронхита, патологии сердца, туберкулеза, опухоли в легких, спайки в плевральной полости. Кроме того, на снимке будут видны последствия травм позвоночника в грудном отделе или ребер.
Особенности процедуры
Если флюорография сделана беременной, это вызывает небезосновательные опасения. Дело в том, что рентгеновские лучи могут нанести значительный вред плоду. Такой вид излучения особенно сильно влияет на растущие клетки. Так как плод состоит из клеток, которые делятся с большой скоростью, именно они в большей степени подвержены негативному воздействию.
Однако стоит учесть, что облучение при использовании разного оборудования будет неодинаковым. Существуют более и менее опасные способы пройти подобное обследование. Новое оборудование оказывает минимальное радиоактивное воздействие на организм человека.
Новое оборудование оказывает минимальное радиоактивное воздействие на организм человека.
Стоит отметить, что за одну процедуру обычный пленочный флюорографический аппарат облучает организм 0,5 mSv. Из них на исследуемую зону приходится 0,3 mSv. Для сравнения, в процессе компьютерной томографии человек получает дозу радиации 5-7 mSv.
Современное оборудование позволяет пройти процедуру с минимальным риском для здоровья. Цифровая флюорография на сегодняшний день является самым безопасным типом обследования при использовании рентгеновских лучей. За одну процедуру организм человека получает всего 0,05 mSv. При беременности такая доза облучения считается относительно безопасной.
Мнение врачей
Если женщина делала флюорографию, не знала, что беременна, это несет потенциальную угрозу для плода. На раннем сроке он практически не имеет защиты от неблагоприятных внешних факторов. В первом триместре закладываются все системы организма. Поэтому именно на раннем сроке проведение такой процедуры может быть опасным.
Медики сходятся во мнении, что назначать флюорографию беременной женщине до срока 20 недель нельзя. Рентгеновские лучи могут негативно повлиять на процессы внутриутробного развития. Только в случае крайней необходимости и на более позднем сроке врач может назначить подобный метод диагностики.
Больше всего рентгеновские лучи повреждают клетки, которые находятся на стадии деления, воздействуя на генный аппарат. Из-за этого могут развиться хромосомные аномалии. Цепочки ДНК из-за этого разрываются и деформируются. Вода в клетках частично ионизуется, что приводит к появлению большого количества радикалов. Они обладают высокой химической активностью. Такие структуры наносят удар по нуклеиновым кислотам, белкам клеток. Они разрываются на отдельные части. Клетки в этом случае либо гибнут, либо мутируют.
Факторы риска
Если женщина не знала что беременна, прошла флюорографию на раннем сроке, это может привести к последствиям, серьезным или не очень. Часто последствия отсутствуют вообще. На это влияет доза облучения, состояние организма беременной, особенности протекания внутриутробного развития.
На это влияет доза облучения, состояние организма беременной, особенности протекания внутриутробного развития.
Женщина, прошедшая подобную процедуру, вполне может родить здорового ребенка (что происходит в большинстве случаев). Но при существовании наследственной предрасположенности к развитию врожденных аномалий риск неблагоприятного исхода заметно повышается. Фактором риска также считается возраст родителей старше 35 лет.
Последствия
В медицинской практике нередки случаи, когда женщина сделала флюорографию, не зная, что беременна. Негативные последствия могут быть следующими:
- Прерывание беременности. На ранних сроках чаще случается выкидыш. Плодное яйцо еще не прочно закрепилось в стенке матки. Природой предусмотрен механизм, благодаря которому, мутировавший организм или имеющий много поврежденных клеток погибает. В результате происходит выкидыш.
- Замершая беременность. Поврежденный плод погибает, прекращает развиваться.
- Врожденные патологии.
 В результате некоторые органы и системы не смогут правильно сформироваться. Чаще это незначительные отклонения, которые легко исправить после рождения. Серьезные отклонения снизят качество жизни малыша.
В результате некоторые органы и системы не смогут правильно сформироваться. Чаще это незначительные отклонения, которые легко исправить после рождения. Серьезные отклонения снизят качество жизни малыша. - Онкологические заболевания. Для взрослого человека доза облучения минимальна, но для плода она огромна. Чаще всего страдают лимфатическая и кровеносная система.
Как быть в таком случае?
Не всегда женщина сразу узнает о развитии новой жизни в своем животе. Поэтому может произойти ситуация, когда беременная сделала флюорографию. Что делать в этом случае? Нужно как можно скорее встать на учет к гинекологу, объяснив врачу сложившуюся ситуацию.
Нужно предоставить информацию, на каком аппарате была сделана флюорография. Также нужно взять справку, о том, какая доза излучения применяется при подобном обследовании. После получения необходимой информации гинеколог назначит пройти УЗИ. Это позволит убедиться, что с эмбрионом все в порядке. Если возникают некоторые сомнения, может потребоваться консультация генетика. Потребуется пройти УЗИ на 11 и 16 неделе беременности.
Потребуется пройти УЗИ на 11 и 16 неделе беременности.
Не стоит заранее волноваться. Современное оборудование излучает минимальную дозу рентгеновских лучей. По отзывам, в большинстве случаев женщины, которые прошли на раннем сроке флюорографию, родили здоровых детей. Вероятность неблагоприятного исхода есть, но чаще все заканчивается благополучно.
Когда процедура на ранних сроках показана?
В некоторых случаях требуется, чтобы беременная прошла флюорографию. В этом случае риск для ее здоровья выше, чем вред для плода. Существует несколько исключительных случаев, когда врач назначает рентгенологическое обследование для женщины, носящей дитя:
- У нее есть прогрессирующее заболевание, которое нельзя диагностировать или отслеживать иным способом. К таковым недугам относятся туберкулез, онкология в органах грудной клетки, острая пневмония.
- Беременная тесно контактировала с людьми, зараженными туберкулезом.
- У мужа обнаружили туберкулез.
- В одной квартире с беременной проживают люди, зараженные туберкулезом.

Без предварительной консультации гинеколога самостоятельно записываться на флюорографию категорически запрещено.
Как обезопасить себя?
Если женщина сделала флюорографию, не зная, что беременна, это может привести к неблагоприятным последствиям. Чтобы обезопасить себя, не волноваться о дальнейшей судьбе своего будущего ребенка, нужно пройти флюорографическое обследование до зачатия. Беременность нужно планировать, поэтому нужно пройти диагностику вместе с партнером.
Если же зачатие было незапланированным, могут возникнуть непредвиденные трудности. При наличии показаний к прохождению флюорографии на раннем сроке женщине будет назначена эта процедура. Если она не согласна проходить подобное обследование, беременная может написать отказ. Но при этом врач обязательно проинформирует ее о возможных последствиях такого действия.
Если пройти процедуру все же нужно, стоит обратиться в клинику, где проводится цифровая флюорография. Также область матки защищают свинцовым фартуком.
Альтернатива
Рассматривая ситуацию, при которой женщина сделала флюорографию, не зная, что беременна, стоит учесть еще один момент. Заменить такую процедуру иным обследованием практически невозможно. Можно провести иные диагностические процедуры. Но если они частично подтвердят диагноз, все же окончательно его поставить сможет только флюорография.
Опасно ли рентген-исследование в период беременности – МЕДСИ
15.01.2018
Опасно ли рентген-исследование при беременности
Рентгенологические исследования проводятся для определения наличия каких-либо патологий, новообразований или болезней. Для этого используется направленный пучок электромагнитных волн заданной длины и частоты. Он проходит сквозь органы человека, ткани которых по-разному отражают и поглощают его.
Благодаря этой разнице можно увидеть различные аномалии. Результат отправляется на экран или записывается на специальную пленку.
При профилактическом осмотре данное обследование проводится в специальном кабинете. В случае травмированности больного оно может применяться сразу в приемном отделении, операционной или реанимации.
В случае травмированности больного оно может применяться сразу в приемном отделении, операционной или реанимации.
Влияние облучения на плод
Рентгеновское излучение в целом не всегда полезно для организма, поскольку разрушает те его клетки, которые находятся в состоянии постоянного деления. Это приводит к уничтожению или мутациям цепочек ДНК.
В организме взрослого человека таких новообразующихся клеток не много. Но у плода на ранних стадиях развития они являются основой. Поэтому для него такое обследование довольно опасно. Наиболее вероятно наличие осложнений при использовании рентгена при беременности в первом ее триместре (начальные 12 недель).
К каким проблемам может привести рентген на ранней стадии беременности?
Ввиду постепенного развития плода в каждую неделю его существования происходит формирование будущих систем организма ребенка. Поэтому получение телом матери большого количества рентгеновского излучения на этих этапах может иметь различные серьезные последствия:
- Две первых недели.
 Возможна гибель эмбриона, выкидыш, внематочная беременность.
Возможна гибель эмбриона, выкидыш, внематочная беременность. - Недели третья и четвертая. Патологии на ранней стадии развития плода, выкидыш.
- Пятая-шестая недели. Нарушения развития ряда органов и систем: щитовидная, вилочковая и половые железы; иммунная, нервная, кровеносная, эндокринная системы.
- Седьмая неделя. Повреждение печени, кишечника. Нарушение обмена веществ.
- Восьмая. Патологии развития суставов и конечностей, ротовой полости.
- Девятая неделя. Повреждения дыхательной и половой системы.
- Недели десятая и одиннадцатая. Проблемы, связанные с развитием зубов. Порок сердца.
- Двенадцатая неделя. Патологии щитовидной железы, нарушения иммунитета.
После этого срока влияние излучения на плод уменьшается, но все-таки не рекомендуется делать такое исследование вплоть до окончания беременности, за исключением случаев крайней необходимости.
Рентген на ранних сроках беременности
Врачи стараются не назначать рентген беременным, потому что даже минимальный риск вреда от излучения остается всегда. Особенно он велик в первые двенадцать недель.
Наиболее опасными для плода являются такие виды анализов:
- Рентген брюшной полости
- Рентген таза и позвоночника
- Маммография
- Флюорография
- Компьютерная томография
- Изотопное сканирование
Менее опасны такие виды рентген-исследования:
- Грудной клетки (легкие, сердце)
- Головного мозга
- Конечностей
Есть ли неопасные виды обследования?
Наиболее безопасными видами рентген-исследования считаются:
- Рентген зубов
- Рентген носа
В этих случаях воздействие происходит локально, поэтому и доза облучения минимальна.
Количество излучения, которое может получить плод за два месяца, регламентируется Санитарными правилами и нормами и должно составлять не более 1 миллизиверта (мЗв).
Существуют другие виды обследований, которые можно применять вместо рентгена при беременности:
- МРТ
- Визиография
- УЗИ
И все же врачи стараются не назначать в первом триместре беременности МРТ, поскольку статистических исследований недостаточно для уточнения его безопасности в этот период.
Что делать, если без рентгена не обойтись?
Рентген беременным может быть необходим в ситуации, когда заболевание или травма угрожают жизни и здоровью матери и ребенка, и невозможно использовать иные методы диагностики. И вред от неиспользования рентгена превышает потенциальный вред от его применения.
- Если необходимо сделать исследование области, не касающейся таза, живота или позвоночника, то их необходимо экранировать свинцовыми фартуками и накладками.
- Если на раннем сроке беременности нужно сделать рентген непосредственно через плод, то врач может предложить сделать ее прерывание, чтобы избежать мутаций и выкидыша.

- Женщина может отказаться от аборта, но в таком случае она должна понимать риск, на который идет, и те патологии, которые могут появиться у плода.
Во всех этих случаях после прохождения исследования рекомендуется отправиться на УЗИ для контроля за состоянием плода и появлением тех или иных патологий.
Если же есть возможность отложить использование рентгена на последний триместр или послеродовое время, то необходимо так и поступить.
На самом раннем сроке женщина может не знать о возникновении беременности. Поэтому перед рентгеном рекомендуется пройти дополнительное обследование.
Преимущества проведения рентген-анализов в МЕДСИ:
- 30 видов рентгенологических исследований
- Новейшее оборудование с возможностью регулирования интенсивности излучения
- Проведение срочного обследования в случае травмы или иных медицинских показаний
- Технологии, которые подходят и для взрослых, и для детей
- Врачи-рентгенологи высоких квалификационных категорий, кандидаты медицинских наук
- Запись на исследование и консультацию по телефону 8 (495) 7-800-500
- Более 20 центров проведения диагностики
Не затягивайте с лечением, обратитесь к врачу прямо сейчас:
- Анализы при беременности
- Планирование и ведение беременности
- Прием врача – акушера-гинеколога
Облучение во время беременности | Беременность Рождение ребенка
начало содержания
4-минутное чтение
Слушать
Что такое радиация?
Если вы беременны или планируете забеременеть, вас могут беспокоить рентгеновские лучи и другие формы радиации. Важно, чтобы вы обсуждали любые проблемы со своим врачом и всегда сообщали медицинскому работнику о том, что вы беременны, прежде чем делать какие-либо медицинские снимки.
Важно, чтобы вы обсуждали любые проблемы со своим врачом и всегда сообщали медицинскому работнику о том, что вы беременны, прежде чем делать какие-либо медицинские снимки.
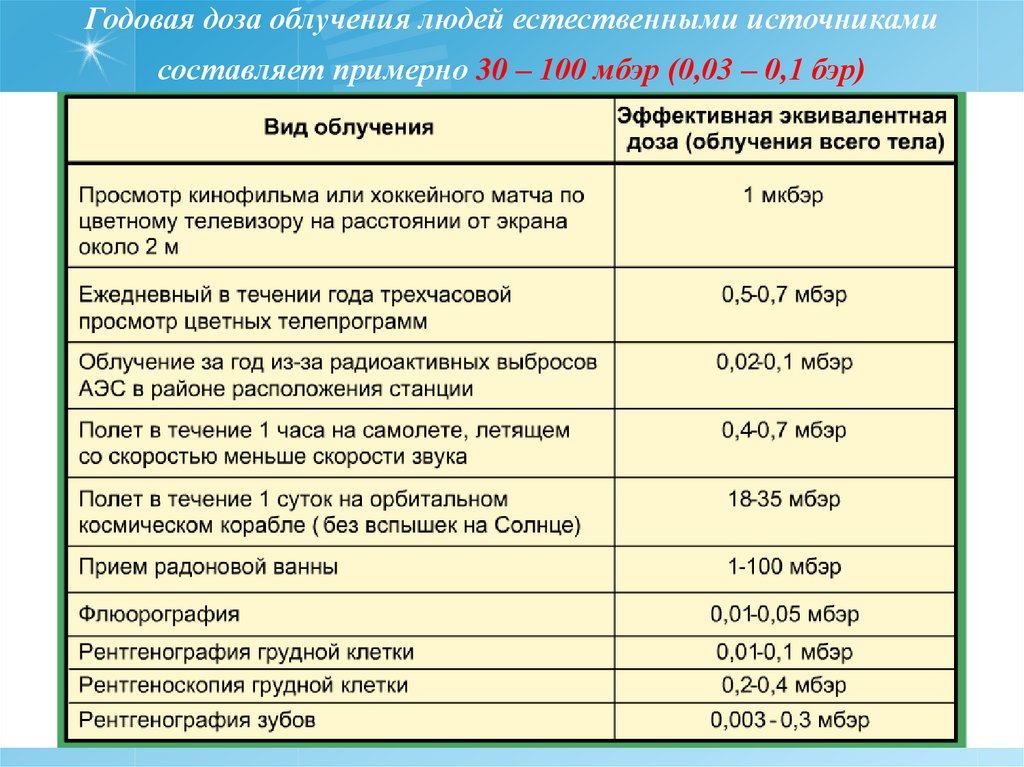
Излучение — это энергия, которая распространяется через воздух и некоторые материалы в виде волн или мельчайших частиц. Мы ежедневно подвергаемся воздействию радиации из различных естественных и искусственных источников, таких как солнце, микроволны и радиоволны.
Тип излучения, используемый в медицинской визуализации, называется ионизирующим излучением. В Австралии люди ежегодно получают от 1500 до 2000 мкЗв ионизирующего излучения из естественных источников. Этот уровень радиации не опасен.
Типичный рентген или компьютерная томография подвергают вас воздействию ионизирующего излучения мощностью 2600 мкЗв.
Рентгеновские лучи и некоторые другие формы излучения могут изменять молекулы, из которых состоит тело. В достаточно высоких дозах радиация может убивать клетки и повреждать гены.
Медицинские процедуры с облучением
Если вы беременны или предполагаете, что можете быть беременны, вам следует с осторожностью относиться к медицинским процедурам с использованием радиации, таким как:
- рентген
- КТ
- маммография
- рентгеноскопия
- ядерная медицина
- ангиография
Сообщите своему врачу и рентгенологу, прежде чем сдавать какие-либо анализы. Вы можете обсудить, можно ли их отсрочить или избежать, и есть ли альтернативные тесты.
Тесты, в которых не используется радиация, такие как магнитно-резонансная томография (МРТ) или ультразвук, могут быть полезными альтернативами в некоторых ситуациях.
Каковы последствия радиации для матери и будущего ребенка?
Любой вред развивающемуся ребенку будет зависеть от:
- доза облучения – меньшие дозы (количества) безопаснее
- возраст плода – чем дольше вы находитесь в беременности, тем лучше
- , где проводится облучение – тесты, затрагивающие брюшную полость или таз, или когда радиация переносится кровью, представляют более высокий риск, чем другие тесты
Большая часть радиационного облучения во время медицинского обследования вряд ли нанесет вред развивающемуся ребенку. Но иногда, в зависимости от дозы облучения и стадии развития плода, последствия могут быть серьезными и могут привести к:
Но иногда, в зависимости от дозы облучения и стадии развития плода, последствия могут быть серьезными и могут привести к:
- отсутствие имплантации эмбриона
- выкидыш
- аномалии центральной нервной системы
- врожденные пороки развития
- медленнее нормального роста
- порок развития
- катаракта
- детский рак
Случайное облучение
Если вы случайно подверглись облучению в результате медицинской визуализации во время беременности, вам следует обратиться к врачу. Риск для вашего ребенка может быть рассчитан с помощью формулы и должен быть рассчитан экспертом. Большинство нормальных доз или однократное облучение вряд ли нанесут вред ребенку.
Если вы подверглись радиационному облучению в чрезвычайной ситуации, вам следует следовать инструкциям сотрудников службы экстренной помощи и как можно скорее обратиться за медицинской помощью.
Обычно плод получает меньше радиации, чем мать. Живот матери частично защищает ребенка. Однако если вы проглотите или вдохнете радиацию, она может передаться ребенку. Ребенок наиболее чувствителен к радиации со 2 по 18 неделю беременности.
Живот матери частично защищает ребенка. Однако если вы проглотите или вдохнете радиацию, она может передаться ребенку. Ребенок наиболее чувствителен к радиации со 2 по 18 неделю беременности.
Если вы подверглись облучению во время грудного вскармливания, вам следует кормить ребенка предварительно сцеженным и сохраненным грудным молоком или смесью, если это возможно. Если нет другого источника пищи для кормления ребенка, продолжайте кормить грудью, но тщательно вытирайте грудь и сосок водой с мылом перед кормлением.
Поговорите со своим врачом или медицинским работником о том, когда возобновить грудное вскармливание.
Лучевая терапия рака
Лучевая терапия или лучевая терапия — это лечение некоторых видов рака. Иногда беременной женщине рекомендуется пройти лучевую терапию в качестве лечения рака во время беременности. Если вы находитесь в такой ситуации, вы и ваш врач можете сопоставить преимущества лучевой терапии с любым потенциальным вредом для вашего развивающегося ребенка.
Если вы подозреваете, что можете забеременеть на любом этапе лучевой терапии, вам следует обсудить с врачом целесообразность продолжения лечения.
Радиоактивный материал может передаваться детям через грудное молоко. Кормящим матерям, проходящим лучевую терапию, следует обратиться за советом к медицинскому работнику.
Радиация, беременность и рабочее место
Если вы беременны или планируете забеременеть, и ваша работа подвергает вас воздействию радиации, важно обсудить альтернативные роли с вашим работодателем.
Если вас беспокоит лучевая терапия во время беременности, обратитесь к медицинскому работнику.
Источники:
Департамент здравоохранения
(пренатальное облучение) ,
Внутренняя радиология
(Радиационный риск медицинской визуализации во время беременности) ,
Совет по раку Нового Южного Уэльса
(Общие вопросы о радиации) ,
Центры по контролю и профилактике заболеваний
(Радиационные чрезвычайные ситуации и беременность) ,
АНСТО
(Что такое радиация?)
Узнайте больше о разработке и обеспечении качества контента HealthDirect.
Последнее рассмотрение: июнь 2021 г.
Наверх
Связанные страницы
- Лекарства во время беременности
Эта информация предназначена только для вашего общего ознакомления и использования и не предназначена для использования в качестве медицинской консультации и не должна использоваться для диагностики, лечения или предотвращения каких-либо заболеваний, а также не должна использоваться в терапевтических целях.
Эта информация не заменяет независимый профессиональный совет и не должна использоваться в качестве альтернативы профессиональной медицинской помощи. Если у вас есть конкретная медицинская проблема, обратитесь к врачу.
За исключением случаев, разрешенных Законом об авторском праве 1968 г., эта публикация или любая ее часть не могут воспроизводиться, изменяться, адаптироваться, храниться и/или распространяться в любой форме и любыми средствами без предварительного письменного разрешения Healthdirect Australia.
Поддержка этого браузера для беременных, родов и ребенка
прекращена.
Поддержка этого браузера для этого сайта прекращена
- Internet Explorer 11 и ниже
В настоящее время мы поддерживаем Microsoft Edge, Chrome, Firefox и Safari. Для получения дополнительной информации, пожалуйста, перейдите по ссылкам ниже:
- Chrome от Google
- Firefox от Mozilla
- Microsoft Edge
- Сафари от Apple
Вы можете продолжить просмотр этого сайта в этом браузере. Некоторые функции, инструменты или взаимодействие могут работать неправильно.
Беременность и радиационное облучение
Роберт Брент, доктор медицины, доктор философии
Следующая информация относится к репродуктивным рискам облучения беременных женщин, у которых есть вопросы о риске врожденных дефектов и выкидыша. Он также предназначен для мужчин и женщин, которые обеспокоены перенесенным радиационным облучением, которое может повлиять на развитие их сперматозоидов или их яйцеклеток (яйцеклеток) и их риском генетических заболеваний из-за радиационного облучения. Следующие несколько абзацев представляют собой некоторые основные концепции в качестве введения, помогающего понять более конкретную информацию, представленную позже. Однако следует помнить, что каждая здоровая женщина, у которой в личной или семейной истории не было проблем с репродуктивной функцией или развитием, начинает свою беременность с 3-процентным риском врожденных дефектов и 15-процентным риском выкидыша. Это фоновые риски для всех здоровых беременных женщин.
Следующие несколько абзацев представляют собой некоторые основные концепции в качестве введения, помогающего понять более конкретную информацию, представленную позже. Однако следует помнить, что каждая здоровая женщина, у которой в личной или семейной истории не было проблем с репродуктивной функцией или развитием, начинает свою беременность с 3-процентным риском врожденных дефектов и 15-процентным риском выкидыша. Это фоновые риски для всех здоровых беременных женщин.
Ионизирующее излучение — вид электромагнитного излучения, создаваемого рентгеновскими аппаратами, радиоактивными изотопами (радионуклидами) и аппаратами лучевой терапии. Существует вероятность облучения эмбриона или плода во время диагностических или терапевтических процедур для беременных женщин, которые проходят рентгенографию, рентгеноскопию или лучевую терапию или которым вводят жидкие радиоактивные материалы. Чтобы определить риски радиационного облучения, лучше всего запросить консультацию у медицинского физика, который работает или консультирует организацию, в которой проводились процедуры. Во многих случаях в оценке радиационного облучения нет необходимости, поскольку радиологическая процедура не облучает развивающийся эмбрион.
Во многих случаях в оценке радиационного облучения нет необходимости, поскольку радиологическая процедура не облучает развивающийся эмбрион.
Большинство диагностических процедур подвергают эмбрион воздействию менее 50 мЗв. 1 Этот уровень радиационного облучения не увеличивает репродуктивные риски (ни врожденные дефекты, ни выкидыш). Согласно опубликованной информации, зарегистрированная доза радиации, приводящая к увеличению частоты врожденных дефектов или выкидышей, превышает 200 мЗв.
Еще одним важным фактором является стадия беременности, на которой произошло радиационное облучение:
- В первые две недели после зачатия или вторые две недели после последней менструации эмбрион очень устойчив к порокам развития рентгеновских лучей. Эмбрион, однако, чувствителен к летальному воздействию рентгеновских лучей, хотя дозы, намного превышающие 50 мЗв, необходимы для того, чтобы вызвать выкидыш.
- С третьей по восьмую неделю беременности эмбрион находится в периоде раннего эмбрионального развития, но не страдает ни врожденными дефектами, ни прерыванием беременности, ни задержкой роста, за исключением тех случаев, когда облучение существенно превышает дозу 200 мЗв.

- С восьмой по пятнадцатую неделю беременности эмбрион или плод чувствителен к воздействию радиации на центральную нервную систему. Но и здесь экспозиция должна быть очень высокой. По оценкам, пороговое значение выше 300 мЗв, прежде чем можно будет увидеть влияние на IQ развивающегося эмбриона. Общие диагностические исследования не достигают этих уровней, и поэтому эти эффекты редко беспокоят пациентов.
- После 20 -й -й недели беременности, когда плод полностью развит, он становится более устойчивым к воздействию радиации на развитие. На самом деле плод, вероятно, не более уязвим для многих последствий радиации, чем мать на позднем этапе беременности. Но самое главное, что практически ни одна из диагностических радиологических процедур не повлияет на эмбрион на этом позднем сроке беременности и уж точно нет риска врожденных пороков или выкидыша из того диапазона облучений, который возникает при диагностических исследованиях.
- Репродуктивный риск неионизирующего излучения, который включает электромагнитные поля, испускаемые компьютерами, системами микроволновой связи, микроволновыми печами, линиями электропередач, сотовыми телефонами, бытовыми приборами, грелками и согревающими одеялами, устройствами досмотра металлических предметов в аэропортах и диагностическими уровнями ультразвука , тщательно изучался.
 Два национальных комитета ученых оценили риск, связанный с этими источниками неионизирующего излучения. Оба комитета опубликовали книги по этому вопросу. Первый вышел в 1993 из группы ассоциированного университета Ок-Ридж, созданной Белым домом, а второй был продуктом комитета Национальной академии наук. Обе эти группы пришли к выводу, что репродуктивный риск неионизирующего излучения минимален, если вообще существует.
Два национальных комитета ученых оценили риск, связанный с этими источниками неионизирующего излучения. Оба комитета опубликовали книги по этому вопросу. Первый вышел в 1993 из группы ассоциированного университета Ок-Ридж, созданной Белым домом, а второй был продуктом комитета Национальной академии наук. Обе эти группы пришли к выводу, что репродуктивный риск неионизирующего излучения минимален, если вообще существует.
Радиационное облучение эмбриона или яичников при диагностических рентгенологических исследованиях
При диагностическом рентгенологическом исследовании головы, зубов, грудной клетки, рук, шеи или ног в квалифицированном не к эмбриону или яичникам. Разброс, который может достичь эмбриона, если таковой имеется, будет чрезвычайно мал и не будет представлять повышенного риска врожденных дефектов или выкидыша. Наиболее важным вопросом является фактическая доза облучения, полученная эмбрионом. Согласно диагностическим рентгеновским исследованиям, развивающийся эмбрион не получит дозу, которая привела бы к какому-либо измеримому увеличению воспроизводимого риска. Это относится только к облучению в результате диагностических радиологических исследований, включая компьютерную томографию (КТ) и рентгеноскопию неабдоминальных областей или областей таза.
Это относится только к облучению в результате диагностических радиологических исследований, включая компьютерную томографию (КТ) и рентгеноскопию неабдоминальных областей или областей таза.
Диагностические рентгенологические исследования, которые могут включать прямое лучевое облучение развивающегося эмбриона, включают (a) рентгенографию спины (поясничного отдела позвоночника) для оценки болей в нижней части спины или боли по ходу нерва, (b) внутривенную пиелографию (IVP) для исследования функции почек, (c) серия верхних отделов ЖКТ для оценки желудочно-кишечных симптомов, (d) серия нижних отделов ЖКТ (бариевая клизма) для изучения структуры и функции толстой кишки, (e) рентгенологические исследования функции мочевого пузыря, ( f) рентгенологические исследования желчного пузыря и функции желчного пузыря, (g) рентгенологические исследования структуры и функции матки и маточных труб с помощью процедуры, известной как гистеросальпингограмма (HSP), (h) рентгенологические исследования желчного пузыря таза и бедер из-за боли в бедре, и (i) стандартное рентгенологическое исследование брюшной полости.
Эти исследования могут подвергнуть эмбрион или яичники облучению. Однако луч рентгеновских лучей в вышеупомянутых процедурах может быть направлен или не направлен на эмбрион или яичники. В некоторых случаях эмбрион может вообще не подвергаться воздействию, а в других случаях эмбрион или яичники могут подвергаться воздействию только в течение части исследования. Если беременная женщина прошла какую-либо из этих процедур и у нее есть вопросы относительно дозы облучения, в первую очередь следует обратиться в отделение рентгенологии или к физику здравоохранения в учреждении, где была проведена процедура (процедуры), для определения фактической дозы облучения, полученной эмбрионом. или яичники.
При выполнении оценки следует учитывать два важных факта. Во-первых, воздействие в подавляющем большинстве случаев будет низким и не будет представлять репродуктивного риска для эмбриона в связи с врожденными дефектами или выкидышем. Во-вторых, независимо от дозы, полученной в результате этих процедур, каждая женщина должна осознавать, что в начале беременности ее репродуктивный риск (называемый фоновыми рисками) составляет 3 процента в случае серьезных врожденных дефектов и 15 процентов в случае выкидыша. Эти риски меняются в зависимости от семейного анамнеза матери и ее собственного репродуктивного анамнеза.
Эти риски меняются в зависимости от семейного анамнеза матери и ее собственного репродуктивного анамнеза.
Радиационное воздействие на эмбрион или плод в результате диагностической ядерной медицины
Беременным женщинам могут вводить радиоактивные материалы для лечения различных заболеваний во время беременности. Некоторые из этих радиоактивных материалов могут быть введены до того, как пациентка узнает, что она беременна.
Радиационное воздействие на эмбрион или плод в результате терапевтических процедур, которые приводят или могут включать облучение брюшной полости
Одной из форм лучевой терапии рака и других заболеваний является введение (перорально или в виде инъекций) радиоактивных материалов для лечения различных болезненных состояний. Наиболее распространенным из них является пероральное введение радиоактивного йода, который используется для лечения гипертиреоза или рака щитовидной железы. Другая форма терапии, радиоактивные семена, может быть помещена в различные органы и ткани для лечения рака. И, наконец, излучение больших машин (линейных ускорителей) можно использовать для лечения рака и других заболеваний. Почти во всех случаях такое использование радиации не происходит, когда женщина беременна, потому что врач будет знать о беременности и, следовательно, примет это во внимание, прежде чем принять решение о проведении этих процедур. Если врач считает, что отсрочка процедуры до рождения ребенка представляет значительный риск для матери, он может принять решение о продолжении и расскажет вам о возможных рисках радиационного облучения будущего ребенка.
И, наконец, излучение больших машин (линейных ускорителей) можно использовать для лечения рака и других заболеваний. Почти во всех случаях такое использование радиации не происходит, когда женщина беременна, потому что врач будет знать о беременности и, следовательно, примет это во внимание, прежде чем принять решение о проведении этих процедур. Если врач считает, что отсрочка процедуры до рождения ребенка представляет значительный риск для матери, он может принять решение о продолжении и расскажет вам о возможных рисках радиационного облучения будущего ребенка.
Иногда радиоактивный йод для лечения гипертиреоза или рака щитовидной железы вводят женщине, которая может еще не знать, что она беременна. В этих случаях важно, чтобы контакт с эмбрионом или плодом был определен до того, как может быть предоставлено какое-либо консультирование. Рекомендуется, чтобы это заключение было получено от медицинского физика, врача ядерной медицины или радиационного онколога, связанного с учреждением, где проводилась процедура.
Поскольку лучевая терапия рака включает довольно высокие дозы радиации, очень вероятно, что эмбрион будет поражен, если лучевая терапия будет начата во время беременности. На ранних сроках беременности чувствительность эмбриона такова, что дозы фракционированной лучевой терапии в сотни рад в день не позволили бы эмбриону выжить. Когда воздействие происходит на более поздних сроках беременности, чувствительность эмбриона снижается, но он все еще уязвим для эффектов гибели клеток. Таким образом, все еще есть опасения по поводу воздействия радиации, даже если эмбрион может выжить.
Возможно, что даже при лучевой терапии других частей тела эмбрион может получить облучение, которое увеличивает риск биологических эффектов. Опять же, важно, чтобы контакт с эмбрионом или плодом был определен до того, как будет предоставлено какое-либо консультирование. Рекомендуется, чтобы это заключение было получено от медицинского физика, врача ядерной медицины или радиационного онколога, связанного с учреждением, где проводилась процедура.
Члены семьи или друзья, получающие дистанционную лучевую терапию
Принято считать, что после лучевой терапии с помощью высокоэнергетического рентгеновского аппарата (линейного ускорителя) человек, прошедший лечение, может быть «радиоактивным». не соответствует действительности. Лучевая терапия не приводит к тому, что пациент становится радиоактивным и не является источником радиационного облучения. Следовательно, контакт с лицами, получающими дистанционную лучевую терапию, не должен изменяться или ограничиваться.
Члены семьи или друзья получили радиоактивные материалы для диагностики или лечения
Если членам семьи или друзьям были введены радиоактивные материалы для диагностики или лечения, они будут содержать некоторое количество остаточной радиоактивности, когда они покинут учреждение. После диагностической процедуры им будет разрешено немедленно уйти, если нет других причин, по которым они должны быть госпитализированы. В этих случаях им вводили небольшое количество радиоактивных материалов — ровно столько, сколько необходимо для успешного выполнения процедуры. Особых опасений по поводу взаимодействия с ними нет.
В этих случаях им вводили небольшое количество радиоактивных материалов — ровно столько, сколько необходимо для успешного выполнения процедуры. Особых опасений по поводу взаимодействия с ними нет.
Однако может быть по-другому, если они получили радиоактивный материал для терапевтической процедуры. В некоторых случаях им, возможно, придется остаться в больнице на несколько дней, потому что они получили довольно много радиоактивности. Даже когда их отпустят домой, уровень радиоактивности внутри них будет намного меньше, но чаще всего больше, чем при диагностической процедуре. В зависимости от того, когда пациенту разрешено уйти и сколько радиоактивности было введено, могут быть или не быть какие-либо специальные меры предосторожности. В случаях, когда необходимы дополнительные рекомендации, пациент получает инструкции от своего лечащего врача относительно дополнительных мер предосторожности. Некоторые из этих мер предосторожности могут включать ограничение времени пребывания рядом с детьми или беременными людьми. Если вы член семьи, вы можете обсудить это непосредственно с врачом. Если бы друзья прошли процедуру, они бы получили информацию, чтобы вы могли обсудить с ними свои проблемы.
Если вы член семьи, вы можете обсудить это непосредственно с врачом. Если бы друзья прошли процедуру, они бы получили информацию, чтобы вы могли обсудить с ними свои проблемы.
Радиационное воздействие на сперму при диагностических рентгеновских исследованиях
Нет риска генетических изменений в сперме, если яички не подвергались облучению. Обнажение яичек и, следовательно, обнажение спермы может происходить при некоторых из следующих диагностических рентгенологических исследований: (а) живота, бедер или таза, (б) нижней части позвоночника, (в) исследования мочевого пузыря, внутривенные пиелограммы (ВВП), ( г) рентгеноскопия для определения функции мочевыводящих путей и (д) бариевые клизмы (нижний отдел желудочно-кишечного тракта). Воздействие спермы в результате этих процедур обычно не превышает 100 мЗв.
Риск радиационного облучения сперматозоидов до зачатия изучался в двух больших популяциях. Большинство пациентов обеспокоены тем, не приведет ли облучение спермы к врожденным дефектам. В одном исследовании тысячи пациентов, которые подверглись облучению в Хиросиме и Нагасаки и имели семьи, были изучены на предмет частоты генетических заболеваний и других репродуктивных эффектов. После 50 лет изучения этой популяции не было заметного роста генетических заболеваний. Выяснилось, что риск чрезвычайно мал и что вам нужны очень большие группы населения, чтобы продемонстрировать этот риск. Другими словами, риск от радиации слишком мал, чтобы его можно было обнаружить на фоне спонтанного возникновения мутаций и наследственного компонента мутаций, которые могут повлиять на потомство.
В одном исследовании тысячи пациентов, которые подверглись облучению в Хиросиме и Нагасаки и имели семьи, были изучены на предмет частоты генетических заболеваний и других репродуктивных эффектов. После 50 лет изучения этой популяции не было заметного роста генетических заболеваний. Выяснилось, что риск чрезвычайно мал и что вам нужны очень большие группы населения, чтобы продемонстрировать этот риск. Другими словами, риск от радиации слишком мал, чтобы его можно было обнаружить на фоне спонтанного возникновения мутаций и наследственного компонента мутаций, которые могут повлиять на потомство.
Точно так же Национальный институт рака исследовал мужчин, подвергшихся лучевой терапии и получивших большие дозы радиации, которые могли подвергнуть воздействию яички, а также химиотерапию лекарствами и химическими веществами, обладающими мутагенным действием. В настоящее время насчитывается несколько тысяч пациентов, перенесших рак, возникший в детстве, подростковом возрасте или в раннем взрослом возрасте. Семьи этих людей также не продемонстрировали увеличения врожденных дефектов или выкидышей.
Семьи этих людей также не продемонстрировали увеличения врожденных дефектов или выкидышей.
Вполне возможно, что бесплодие или бесплодие могут возникнуть, если яички получают сильное облучение. Из-за теоретических рисков мы советуем мужчинам, подвергшимся даже диагностическому облучению, подождать как минимум два цикла сперматогенеза, что составляет около четырех месяцев. Несмотря на то, что эти очень низкие уровни облучения, возникающие при диагностических радиологических процедурах, настолько малы, что, вероятно, нет даже измеримого риска, мы по-прежнему рекомендуем подождать после радиационного облучения.
Облучение спермы при лучевой терапии
Наружная лучевая терапия таза, бедра, бедренной кости (верхняя часть длинной кости ноги), мочевого пузыря и простаты может включать облучение яичек. Несмотря на то, что во время некоторых из этих радиационных процедур можно защитить яички, рассеянное излучение все равно может быть довольно высоким. К сожалению, при очень высоких дозах на яички основным осложнением является бесплодие. Для тех пациентов, которые сохраняют фертильность после терапии, их репродуктивные риски значительно не увеличиваются. Другими словами, риск врожденных дефектов в следующем поколении для тех мужчин, которые сохраняют фертильность и способны к зачатию, довольно низок. Исследования выживших после атомной бомбардировки показывают, что даже в группе с высоким уровнем облучения не наблюдается увеличения частоты хромосомных аномалий или генетических заболеваний в следующем поколении. То же самое относится и к исследованиям Национального института рака, которые показывают, что у пациентов, которые болели раком и получали химиотерапию и облучение, не было повышенного риска генетических заболеваний или врожденных дефектов в следующем поколении, хотя у них были проблемы с бесплодием.
К сожалению, при очень высоких дозах на яички основным осложнением является бесплодие. Для тех пациентов, которые сохраняют фертильность после терапии, их репродуктивные риски значительно не увеличиваются. Другими словами, риск врожденных дефектов в следующем поколении для тех мужчин, которые сохраняют фертильность и способны к зачатию, довольно низок. Исследования выживших после атомной бомбардировки показывают, что даже в группе с высоким уровнем облучения не наблюдается увеличения частоты хромосомных аномалий или генетических заболеваний в следующем поколении. То же самое относится и к исследованиям Национального института рака, которые показывают, что у пациентов, которые болели раком и получали химиотерапию и облучение, не было повышенного риска генетических заболеваний или врожденных дефектов в следующем поколении, хотя у них были проблемы с бесплодием.
Неионизирующее излучение Воздействие микроволновых источников связи
Источники микроволнового излучения связи включают в себя микроволновые вышки в районах, используемых для устройств связи спасательными отрядами, пожарными и полицейскими управлениями, для других, которые используют службы экстренной помощи, или просто просто для сотовой связи в этом районе.

 В результате некоторые органы и системы не смогут правильно сформироваться. Чаще это незначительные отклонения, которые легко исправить после рождения. Серьезные отклонения снизят качество жизни малыша.
В результате некоторые органы и системы не смогут правильно сформироваться. Чаще это незначительные отклонения, которые легко исправить после рождения. Серьезные отклонения снизят качество жизни малыша.
 Возможна гибель эмбриона, выкидыш, внематочная беременность.
Возможна гибель эмбриона, выкидыш, внематочная беременность.

 Два национальных комитета ученых оценили риск, связанный с этими источниками неионизирующего излучения. Оба комитета опубликовали книги по этому вопросу. Первый вышел в 1993 из группы ассоциированного университета Ок-Ридж, созданной Белым домом, а второй был продуктом комитета Национальной академии наук. Обе эти группы пришли к выводу, что репродуктивный риск неионизирующего излучения минимален, если вообще существует.
Два национальных комитета ученых оценили риск, связанный с этими источниками неионизирующего излучения. Оба комитета опубликовали книги по этому вопросу. Первый вышел в 1993 из группы ассоциированного университета Ок-Ридж, созданной Белым домом, а второй был продуктом комитета Национальной академии наук. Обе эти группы пришли к выводу, что репродуктивный риск неионизирующего излучения минимален, если вообще существует.