Содержание
2. Hellp-синдром
Определение:
развитие на фоне клиники преэклампсии:Н
— гемолиз (haemolyse) EL — повышенный уровень
печеночных ферментов (elevated liver enzymes). LP
— низкое количество тромбоцитов (low
platelet count).
ПАТОГЕНЕЗ В основе
патогенеза HELLP-синдрома лежит
микроангиопатическая гемолитическая
анемия как один из симптомов ДВС-синдрома,
артериолоспазма, поражения печени и
максимально тяжелое его проявление.
Функциональная активность тромбоцитов
резко повышена, в зоне микроциркуляции
происхоит интенсивное образование
фибрина и разрушение эритроцитов. Помимо
этого в печени обнаруживаются
перипортальные некрозы и кровоизлияния
с наложениями фибрина вплоть до разрыва
капсулы печени. Массивный внутрисосудистый
гемолиз ведёт к дальнейшему прогрессированию
коагулопатии, поражению печени, развитию
ОПН и РДСВ, метаболическому ацидозу,
гемической гипоксии (Weinstein L.,1982,1985,Зильбер
А.П.,1993, Валленберг Х.С.С.,1998, DТAnna R, 1996,
Malone F.D.,1998, Buist N.R. ,1999,Chan A.D.,1999, Egerman R.S.,1999)
,1999,Chan A.D.,1999, Egerman R.S.,1999)
На фоне гестоза тяжелой степени
формирование синдрома полиорганной
недостаточности (РДСВ, ОПН, печеночная
недостаточность, разрыв печени,
ДВС-синдром, кровотечение) происходит
чрезвычайно быстро. Дифференцировать
HELLP-синдром необходимо от острого
вирусного гепатита, острой жировой
дистрофии печени, мочекаменной болезни,
идиопатической тромбоцитопенической
пурпуры, гемолитического уремического
синдрома, системной красной волчанки,
отравления гемолитическими ядами,
сепсиса.
КЛИНИКА артериальная
гипертензия; боли в области печени;
желтуха; тошнота, рвота; отеки,
артериальная гипертензия; массивный
внутрисосудистый гемолиз; тромбоцитопения;
повышение уровня АЛТ, АСТ, КФК.
МЕРОПРИЯТИЯ ПЕРВОЙ
ОЧЕРЕДИ МАНИПУЛЯЦИИ Оптимальным
является оперативное родоразрешение.
Вызов доноров. Катетеризация
периферической вены, после коррекции
коагулопатии — катетеризация магистральной
вены. Катетеризация мочевого пузыря.
УЗИ плода и органов брюшной полости.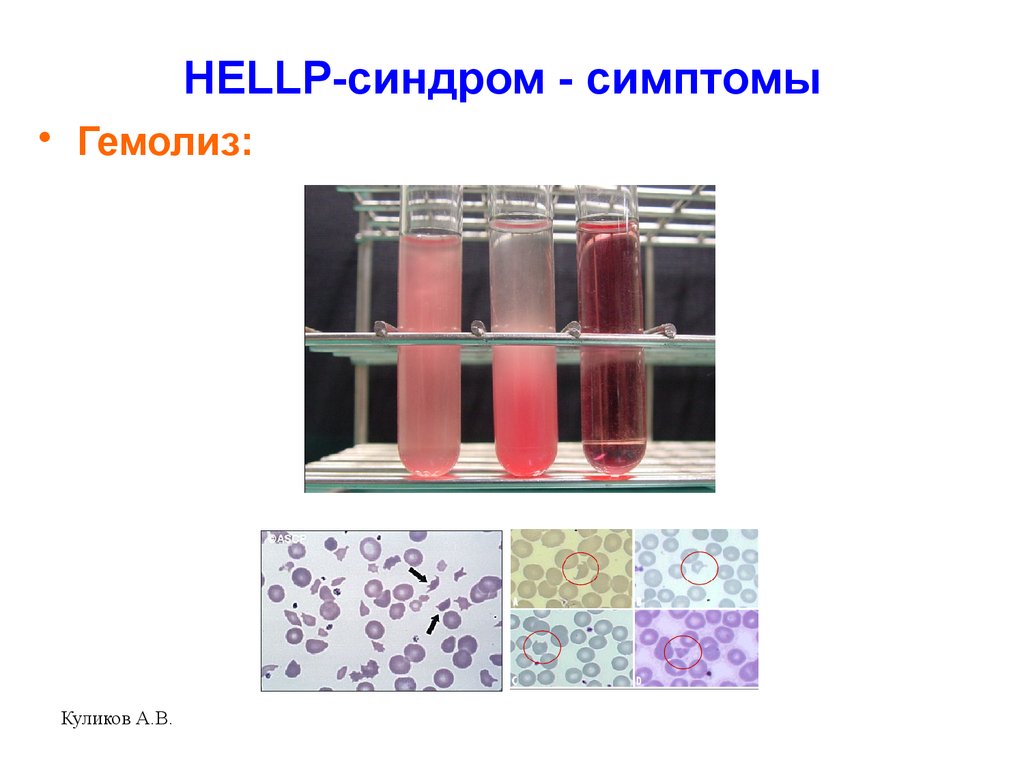
ОБСЛЕДОВАНИЕ Кровь
и моча на свободный гемоглобин. Количество
тромбоцитов, фибриноген, тесты
паракоагуляции, время свертывания.
Билирубин. АСТ, АЛТ, ЩФ. Мочевина,
креатинин. Эритроциты, гемоглобин,
гематокрит.
МЕДИКАМЕНТОЗНАЯ
КОРРЕКЦИЯ ПЕРЕД РОДОРАЗРЕШЕНИЕМ:
Инфузия бикарбоната натрия 4% -400-600 мл,
кристаллойдов 800 мл и стимуляция диуреза.
Стимуляция диуреза лазиксом 20-40 мг.
Начать заместительную терапию
свежезамороженной плазмой 600-800 мл.
Мембраностабилизаторы — глюкокортикойды,
эссенциале, Вит С. Гипотензивная терапия
— магния сульфат 2 г/час в/венно. Избегать
применения дезагрегантов. Ингибиторы
протеаз Родоразрешение проводится в
условиях глубокого наркоза (с включением
промедола или фентанила) с ИВЛ. Во время
операции продолжается актив- ная
заместительная терапия (свежезамороженная
плазма, эритроцитарная взвесь).
ПОСЛЕ РОДОРАЗРЕШЕНИЯ
Продленная ИВЛ с ПДКВ. ИВЛ продолжается
до ликвидации внутрисосудистого
гемолиза, коррекции коагулопатии
(количество тромбоцитов более 100*109),
регресса симптомов печеночной
недостаточности, отсутствия признаков
РДСВ 11-111 стадии. Инфузионная терапия
Инфузионная терапия
до 3-4 л/сут. с параллельной стимуляцией
диуреза лазиксом до ликвидации
внутрисосудистого гемолиза. При
олигоанурии — см. ведение больных с ОПН.
Мембраностабилизаторы. Гепатопротекторы.
Антибактериальная терапия ( роцефин,
лендацин, тиенам) . Ингибиторы протеаз
3.Аменорея.
Аменорея —
отсутствие менструаций в течение 6 мес
и более. Аменорея — не самостоятельный
диагноз, а симптом, указывающий на
анатомические, биохимические, генетические,
физиологические или психические
нарушения. Частота вторичной аменореи
— не менее 3 %.
Классификация
Истинная аменорея: нет циклических
изменений в яичниках, эндометрии и во
всём организме, менструаций нет.
Гормональная функция яичников резко
снижена, половых гормонов для осуществления
циклических изменений эндометрия
недостаточно. Ложная аменорея: отсутствие
периодического выделения крови из
влагалища при наличии циклических
изменений в яичниках, матке и во всём
организме (например, сплошная девственная
плева, атрезия влагалища и шейки матки;
кровь, выделяющаяся при менструациях,
скапливается во влагалище гематокольпос,
матке гематометра, трубах гематосальпинкс)
У многих
девочек-подростков длительность аменореи
составляет от 2 до 12 мес в течение первых
2 лет после менархе Спонтанная менопауза
может возникать у женщин уже после 30
лет.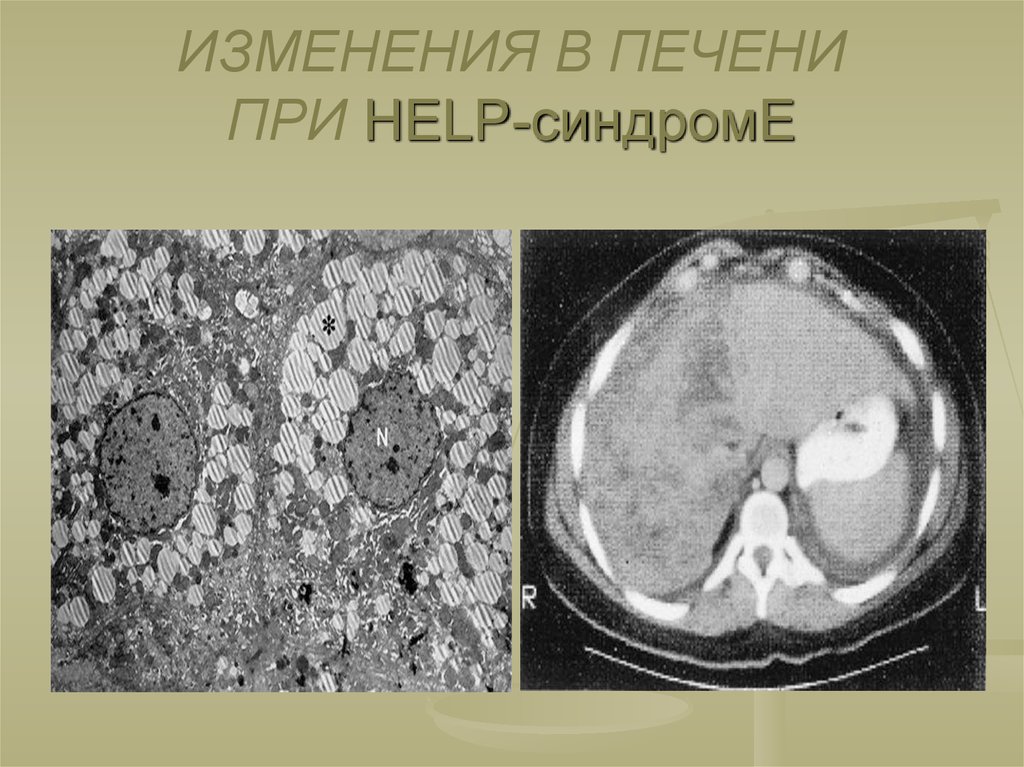 Патологическая аменорея: Первичная:
Патологическая аменорея: Первичная:
отсутствие менструаций и других признаков
полового созревания до 14 лет или
отсутствие менструаций до 16 лет при
наличии других признаков полового
созревания Вторичная: отсутствие
менструаций в течение 3 циклов подряд
с предшествующими нормальными
менструациями Этиотропная классификация:
аменорея нормогонадотропная
(эугонадотропная), гипергонадотропная,
гипогонадотропная.
Этиология
Первичная аменорея Поражение гонад:
синдром Тёрнера, синдром тестикулярной
феминизации, синдром резистентных
яичников, аномалии развития матки и
яичников
Внегонадная
патология: гипопитуитаризм, гипогонадотропный
гипогонадизм, задержка менархе, врожденная
гиперплазия надпочечников
Нарушение проходимости
входа во влагалище, влагалища, шеечного
канала и полости матки. Вторичная
аменорея Психогенная аменорея (стресс)
Гипоталамическая форма — аменорея на
фоне похудания Гипоталамо-гипофизарная
форма Гиперпролактинемия — функциональная
и органическая формы Гипогонадотропная
Послеродовый гипопитуи-таризм (синдром
Шёена) Прекращение приёма пероральных
контрацептивов ЛС: пероральные
глюкокортикоиды, даназол, аналоги
гонадотропинрилизинг гормона,
химиотерапевтические препараты
Декомпенсированные эндокринопатии:
сахарный диабет, гипо- и гипертиреоз
Надпочечниковая форма Постпубертатный
адреногенитальный синдром Вирилизирующая
опухоль надпочечников Яичниковая
форма Синдром истощения яичников
Синдром рефрактерных яичников
Вирилизирующие опухоли яичников
Маточная форма Синдром Ашермана
(внутриматочные синехии) Специфический
эндометрит.
Генетические
аспекты. Существует множество наследуемых
заболеваний, сопровождаемых аменореей
(см. также Ароматаза в Недостаточность
ферментов). Факторы риска Физические
перегрузки Нарушения питания (в том
числе переедание и голодание)
Психоэмоциональный стресс.
Клиническая картина
Отсутствие менструаций. При задержке
менархе важно оценить степень развития
вторичных половых признаков, определить
наличие влагалища, состояние девственной
плевы Утрата фертильности Вегетативная
дисфункция Ожирение — 40 % пациенток
Признаки дефеминизации, маскулинизации,
дисфункций щитовидной железы или
надпочечников и соматических нарушений
Признаки избытка андрогенов (повышенная
жирности кожи, акне, гирсутизм).
Лабораторные
исследования Тестирование на беременность
(определение уровня ХГЧ в сыворотке
крови) Пролактин в плазме крови
Нормальная концентрация пролактина
(ниже 20 нг/мл) при наличии кровотечения
после отмены прогестерона и при отсутствии
га-лактореи исключает опухоль гипофиза
При гиперпролактинемии необходимо
обследование гипофиза ФСГ и ЛГ
Если причина
аменореи — дисгенезия гонад, уровень
ФСГ будет высоким (более 40мМЕ/мл).
Необходимо исследовать кариотип для
исключения Y-хромосомы Низкая концентрация
ФСГ (ниже 5 мМЕ/мл) свидетельствует о
гипофункции гипофиза, возможно, вследствие
дисфункции гипоталамуса Увеличенное
соотношение ЛГ/ФСГ (не меньше 2) — важный
диагностический признак поликистоза
яичников. Содержание ЛГ обычно повышено,
а концентрация ФСГ — на нижней границе
нормы Т4, ТТГ Глюкоза крови, тест
на толерантность к глюкозе Прогестероновая
проба (10 мг/день медроксипрогестерона
в течение 5 дней) Отрицательная:
менструальноподобного кровотечения
не возникает при отсутствии эстрогенного
воздействия на эндометрий или при
патологических изменениях эндометрия.
Положительная: при ановуляции с
сохранённой секрецией эстрогенов
возникает кровотечение.
Специальные
исследования Лапароскопия — показана
для определения дисгенезии мюллеровых
протоков и яичников, при подозрении на
поликистоз яичников УЗИ позволяет
выявить кисты Рентгенологическое
исследование турецкого седла при
подозрении на про-лактиному Оценка
состояния эндометрия Последовательное
применение эстрогенов и прогестерона
(по 2,5 мг/сут эстрогенов в течение 21 дня,
а в последние 5 дней — по 20 мг/сут
медроксипрогестерона) Последующее
кровотечение — признак гипо- или
гипергонадотропной аменореи Отсутствие
кровотечения свидетельствует либо об
аномалии половых путей, либо о наличии
нефункционирующего эндометрия Наличие
нефункционирующего эндометрия может
быть подтверждено при гистеросальпингографии
или гистероскопии Внутривенная
пиелография необходима всем пациенткам
с дисгенезией шеровых протоков, часто
сочетающейся с аномалиями почек
Компьютерная томография, МРТ.
Дифференциальная
диагностика Первый этап — выяснение
первичного или вторичного характера
аменореи Второй этап — дифференциация
причин, вызвавших аменорею в каждом
конкретном случае (см. Этиология).
Лечение
Эугонадотропная аменорея Эффективность
лечения зависит от выявления этиологических
факторов. Заместительную гормонотерапию
начинают после 6 мес аменореи для
предупреждения развития вследствие
недостаточности эстрогенов остеопороза
и гиперхолестеринемии. Врождённые
аномалии Рассечение заращённой
девственной плевы или поперечной
перегородки влагалища Создание
искусственного влагалища при его
отсутствии. Приобретённые аномалии
Выскабливание шеечного канала и полости
матки с гистероскопией или без неё
Введение в матку
детского катетера-баллона Фолёя или
внутриматочных средств Применение
антибиотиков широкого спектра действия
в течение 10 дней для предупреждения
инфицирования
Циклическая
гормонотерапия высокими дозами эстрогенов
(10 мг/сут эстрогенов в течение 21 дня, 10
мг/сут медроксипрогестерона ежедневно
в последние 7 дней цикла на протяжении
6 мес) для регенерации эндометрия.
Синдром поликистоза
яичников. Две главные цели лечения —
уменьшение выраженности симптомов
избытка андрогенов и восстановление
овуляции и фертильности. Достижение
первой цели (например, противозачаточными
средствами) может предшествовать
достижению второй. Для ослабления
симптомов избытка андрогенов Пероральные
контрацептивы (сочетание эстрогенов с
прогестином) Препараты глюкокортикоидов,
например дексаметазон 0,5 мг на ночь (так
как пик выброса АКТГ приходится на
раннее утро) Спиронолактон 100мг 1-2р/сут
(уменьшает синтез андрогенов в яичниках
и надпочечниках и ингибирует связывание
андрогенов с рецепторами волосяных
луковиц и других мишеней) Эффекты
гормональной терапии в отношении
нежелательного роста волос на лице и
теле редко наступают быстро (улучшение
наблюдают не ранее чем через 3-6 мес).
Часто необходимо искусственное удаление
волос: выбривание, электролиз, химическая
эпиляция. При бесплодии Кломифенцитрат,
блокируя связывание эстрогена с
рецепторами в клетках-мишенях (гипоталамус
и гипофиз), стимулирует образование ЛГ
и ФСГ. При назначении с 5 по 9 день цикла,
При назначении с 5 по 9 день цикла,
индуцированного прогестероном,
кломифенцитрат часто стимулирует
созревание фолликулов и овуляцию
Гонадотропин менопаузный (обладает
биоактивностью ФСГ и ЛГ) вводят
парентерально ежедневно до повышения
содержания эстрогенов в крови и выявления
созревания фолликулов в яичниках с
помощью УЗИ. Далее для стимуляции
овуляции вводят ХГТ. Из-за риска
гиперстимуляции яичников и возникновения
многоплодной беременности подобную
терапию проводят лишь при неэффективности
других методов Гонадорелин 0,1 мг в/в
или п/к может вызвать овуляцию без
гиперстимуляции яичников. При хронической
ановуляции и аномальном менструальном
кровотечении — прогестин (например, 10
мг медроксипрогестерона ацетата в
течение 10 дней каждые 1-3 мес) или
циклическая терапия эстрогеном-прогестином.
(прерывают персистирующую пролиферацию
эндометрия).
При гипертекозе и
андрогенсекретирующих опухолях яичников
показана овариэктомия. Врождённая
гиперплазия коры надпочечников
(адреногенитальный синдром)
Заместительная
терапия гидрокортизоном для подавления
секреции АКТГ и чрезмерного синтеза
андрогенов Заместительная терапия
минералокортикоидами (например,
дезоксикортикостерона ацетат) при
сольтеряющей форме адреногенитального
синдрома Хирургическая
коррекция аномалий наружных половых
органов. Гиперпролактинемия.
Гиперпролактинемия.
При аменорее этого типа эффективной
терапии нет.
Заместительная
терапия эстрогенами показана при
генетических нарушениях с целью
формирования вторичных половых признаков
(2,5 мг эстрогенов в течение 21 дня и
медрок-сипрогестерона по 10 мг/сут
ежедневно в последние 7 дней цикла). При
назначении эстрогенов с прогестероном
возникают регулярные менструальные
кровотечения, но фертильность не
достигается.
Бромокриптин
рекомендуют больным с гиперпролактинеми-ей
при нормальном гипофизе или микроаденоме
в непрерывном режиме от 2,5 до 7,5 мг/сут.
Через 30-60 дней восстанавливается
менструальный цикл, у 70-80 % пациенток
при желании через 2-3 мес возникает
беременность. Хирургическое иссечение
гонад, содержащих Y-хромосомы.
Гипогонадотропная аменорея
Терапия зависит
от заинтересованности пациентки в
наступлении беременности. Периодическую
терапию прогестинами (медроксипрогестерон
по 10 мг/сут в течение 5 дней каждые 8 нед)
назначают женщинам, не заинтересованным
в наступлении беременности. В последнее
В последнее
время стимуляция овуляции и даже
наступление беременности стали возможными
при применении синтетических аналогов
гонадолиберинов (при потенциально
активном гипофизе). Женщинам, желающим
забеременеть, проводят стимуляцию
овуляции с помощью кломифенцитрата или
гонадотропинов. Хирургическое лечение
показано при опухолях ЦНС. Лечение
заболеваний щитовидной железы или
надпочечников. Противопоказания для
применения эстрогенов Беременность
Гиперкоагуляция и повышенная склонность
к тромбообразованию ИМ, инсульт в
анамнезе Эстрогензависимые опухоли
Выраженное нарушение функций печени.
Меры предосторожности
Следует соблюдать осторожность при
назначении препаратов при сопутствующем
сахарном диабете, эпилепсии или мигрени
Курение (особенно
у женщин старше 35 лет) повышает риск
развития тяжёлых побочных эффектов со
стороны ССС и ЦНС, например ишемии мозга,
приступов стенокардии, тромбофлебита,
ТЭЛА
При применении
эстрогенов возможны побочные эффекты:
задержка жидкости в организме и тошнота,
тромбофлебит и артериальная гипертёнзия.
Лекарственное
взаимодействие Барбитураты, фенитоин
(дифенин), рифампицин ускоряют
биотрансформацию прогестинов Эстрогены
замедляют метаболизм глюкокортикоидов,
усиливая их терапевтические и токсические
эффекты Эстрогены ослабляют эффект
пероральных антикоагулянтов.
Наблюдение зависит
от причины аменореи, тактики лечения.
Заместительную терапию рекомендуют
прекратить через 6 мес для самостоятельного
возобновления менструаций.
Осложнения Признаки
недостаточности эстрогенов, например
приливы с ощущением жара, сухость
влагалища Остеопороз при длительной
аменорее с низким содержанием эстрогенов
в крови. Течение и прогноз зависят от
причины аменореи. При гипоталамо-гипо-физарной
этиологии аменореи появление менструаций
в течение 6 мес отмечено у 99 % пациенток,
особенно после коррекции массы тела.
Информация для
пациентки Необходимо сообщить пациентке
об ожидаемой продолжительности аменореи
(временная или постоянная), её влиянии
на возможность иметь детей и описать
отдалённые последствия нелеченой
аменореи, обусловленной эндокринными
нарушениями (например, остеопороз,
сухость влагалища) Необходимы
рекомендации по контрацепции, поскольку
оплодотворение яйцеклетки становится
возможным до появления первой менструации.
Профилактика. Поддержание нормальной
массы тела.
БИЛЕТ 37
HELLP-синдром: историческая справка | Пропедевтика внутренних болезней
Многолетний акушерский опыт показывает, что на практике существенное значение имеют не столько легкие гестозы, сколько тяжелые, длительно текущие и «атипичные», поскольку именно они значительно влияют на уровни материнской и перинатальной заболеваемости и смертности. Наряду с классическими поздними гестозами, клинически проявляющимися триадой Цангемейстера, особого внимания заслуживают так называемые нетипичные гестозы — группа заболеваний с преимущественным поражением печени, иногда на фоне или с последующим развитием симптомов позднего гестоза. Они, являясь довольно редкими осложнениями беременности, протекают тяжело и могут иметь самые серьезные последствия как для матери, так и для плода, вплоть до развития печеночной недостаточности и смертельного исхода. Традиционно к нетипичным гестозам относят HELLP-синдром, клиническая интерпретация которого остается далекой от ясности, давая основу для дальнейших исследований.
Историческая справка
Термин «HELLP-синдром» предложил в 1982 г. L. Weinstein, описавший «классический» симптомокомплекс:
- микроангиопатическая гемолитическая анемия — гемолиз (H — hemolysis),
- повышение концентрации печеночных ферментов в плазме крови (EL — elevated liver enzymes),
- тромбоцитопения (LP — low platelets).
Заболевание же впервые было обнаружено в 1954 г. у беременных с эклампсией J. Pritchard и соавторами.
В отечественной литературе о HЕLLP-синдроме сведений очень мало (большая часть — учебные издания), тогда как в зарубежной эта акушерская патология отмечается достаточно часто, невольно порождая вопрос о правильности подходов к диагностике и трактованию «у нас и у них». За 25 лет у акушеров сложился стереотип HELLP-синдрома как редкой патологии, протекающей в тяжелой форме, встречающейся только при тяжелом гестозе и заканчивающейся летальным исходом, а также требующей для постановки диагноза наличия всех признаков триады H-EL-LP. В русскоязычных руководствах, учебниках и пособиях утверждается, что «HELLP-синдром возникает, как правило (до 70%), в III триместре беременности (27-36 недель), чаще у многорожавших. Частота составляет 0,1-0,6% среди всех беременных, 4-12% среди беременных с тяжелым гестозом, риск материнской смертности 75%, перинатальная смертность достигает 80%».
В русскоязычных руководствах, учебниках и пособиях утверждается, что «HELLP-синдром возникает, как правило (до 70%), в III триместре беременности (27-36 недель), чаще у многорожавших. Частота составляет 0,1-0,6% среди всех беременных, 4-12% среди беременных с тяжелым гестозом, риск материнской смертности 75%, перинатальная смертность достигает 80%».
Изучение и анализ литературных сообщений, первоисточников, а также собственные наблюдения позволяют утверждать, что все это является заблуждением. Отчасти это связано с особенностями перевода (преэклампсия в англоязычной литературе — просто гестоз, а не его тяжелая форма, как принято в русскоязычной акушерской школе), а также, вероятно, с неправильной интерпретацией приведенных в первоисточниках сведений. Так, большинство авторов ссылаются на статью Вейнштейна, опубликованную в 1985 г., которая на самом деле является кратким и очень неполным изложением более ранней — 1982 г. Вейнштейн описывает 29 случаев HELLP-синдрома у беременных с преэклампсией, то есть с гестозом в нашем понимании (все с протеинурией, 13 из 29 с артериальной гипертензией выше 160/110 мм рт. ст.), у которых выявлены тромбоцитопения и повышение печеночных ферментов в сыворотке крови. При этом гемолиз выявлен только у одной беременной (3,5%), именно она впоследствии погибла. По данным Вейнштейна, материнская смертность составила 3,5%, а перинатальная — 10,5% (3 из 29). J. Pritchard сообщает о 2% случаев гемолиза из 95 наблюдений беременных с эклампсией. В более поздних сообщениях другие авторы также указывают на редкую встречаемость гемолиза, невысокую материнскую и перинатальную летальность.
ст.), у которых выявлены тромбоцитопения и повышение печеночных ферментов в сыворотке крови. При этом гемолиз выявлен только у одной беременной (3,5%), именно она впоследствии погибла. По данным Вейнштейна, материнская смертность составила 3,5%, а перинатальная — 10,5% (3 из 29). J. Pritchard сообщает о 2% случаев гемолиза из 95 наблюдений беременных с эклампсией. В более поздних сообщениях другие авторы также указывают на редкую встречаемость гемолиза, невысокую материнскую и перинатальную летальность.
Неполный симптомокомплекс, когда развиваются не все признаки HELLP-синдрома, также давно описан в литературе: при отсутствии гемолиза симптомокомплекс обозначается как ELLP-синдром, при отсутствии тромбоцитопении — HEL-синдром. Однако особого внимания заслуживает довольно часто встречающееся у беременных изолированное увеличение печеночных ферментов (ферментопатия) без каких-либо других проявлений, и, хотя это состояние не описано как ЕL-синдром, его дальнейшее изучение сможет уточнить роль в развитии осложнений гестации. Возможно, это окажется манифестом HELLP-синдрома или его латентной фазой.
Возможно, это окажется манифестом HELLP-синдрома или его латентной фазой.
Эти размышления приводят нас к вопросу «Что же есть НELLP-синдром?». В ответ можно предложить три версии:
- вариант позднего гестоза,
- атипичный гестоз или
- осложнение позднего гестоза.
Полагая, что гестоз (преэклампсия в трактовке Международной классификации болезней) является синдромом полиорганной недостаточности, HELLP-синдром может рассматриваться и как гестоз, характеризующийся преимущественным поражением печени, и как атипичный гестоз. Может ли HELLP-синдром быть вариантом позднего гестоза? Если учитывать, что описаны случаи этой патологии при отсутствии триады Цангемейстера (около 20% случаев), то не может. Категорично также можно отрицать утверждение, что «HELLP-синдром является следующей стадией прогрессирования преэклампсии или эклампсии».
Так же как и вся триада Цангемейстера (отеки, протеинурия и артериальная гипертензия) не всегда встречается при гестозе, все три критерия так называемого HELLP-синдрома (триада Вейнштейна) бывают крайне редко. Нам представляется, что правильнее трактовать обсуждаемую патологию как атипичный гестоз, тогда как полная его форма с наличием всей триады Вейнштейна и есть HELLP-синдром (табл. 1). Именно в этом случае наличие его будет свидетельствовать о крайней тяжести гестоза.
Нам представляется, что правильнее трактовать обсуждаемую патологию как атипичный гестоз, тогда как полная его форма с наличием всей триады Вейнштейна и есть HELLP-синдром (табл. 1). Именно в этом случае наличие его будет свидетельствовать о крайней тяжести гестоза.
———————-
Вы читаете тему:
HELLP-синдром: современная концепция (Малевич Ю. К., Шостак В. А. Белорусский государственный медицинский университет, 5-я городская клиническая больница г. Минска. Журнал «Медицинская панорама» № 1, январь 2009)
- Историческая справка.
- Патогенез.
- Клиническая картина и дифференциальный диагноз.
- Ведение беременных с HELLP-синдромом.
HELLP-синдром — StatPearls — NCBI Bookshelf
Continuing Education Activity
Синдром гемолиза с микроангиопатическим мазком крови, повышенным уровнем печеночных ферментов и низким количеством тромбоцитов более известен под аббревиатурой HELLP-синдром у беременных и родильниц. Это может быть осложнением или прогрессированием тяжелой преэклампсии; однако эта взаимосвязь была поставлена под сомнение недавними данными о том, что эти патологии могут иметь разную этиологию. В этом упражнении рассматриваются этиология, клиническая картина, оценка, дифференциальная диагностика и лечение HELLP-синдрома.
Это может быть осложнением или прогрессированием тяжелой преэклампсии; однако эта взаимосвязь была поставлена под сомнение недавними данными о том, что эти патологии могут иметь разную этиологию. В этом упражнении рассматриваются этиология, клиническая картина, оценка, дифференциальная диагностика и лечение HELLP-синдрома.
Цели:
Определите факторы риска развития HELLP-синдрома.
Распознайте клиническую картину пациента с HELLP-синдромом и просмотрите результаты диагностического обследования.
Опишите лечение синдрома HELLP.
Подчеркнуть важность сотрудничества между специалистами разных специальностей для улучшения материнских и неонатальных исходов у пациентов с HELLP-синдромом.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Синдром гемолиза с микроангиопатическим мазком крови, повышенным уровнем ферментов печени и низким уровнем тромбоцитов у беременных и родильниц более известен под аббревиатурой HELLP-синдром. [1][2] Это может быть осложнением или прогрессированием тяжелой преэклампсии; однако эта взаимосвязь была поставлена под сомнение недавними данными о том, что они могут быть отдельными расстройствами, поскольку предшествующая гипертензия или протеинурия отсутствуют по крайней мере у 15–20 % пациентов с синдромом HELLP.[3] Наличие в анамнезе преэклампсии или HELLP-синдрома может привести к рецидиву при последующих беременностях.[3]
[1][2] Это может быть осложнением или прогрессированием тяжелой преэклампсии; однако эта взаимосвязь была поставлена под сомнение недавними данными о том, что они могут быть отдельными расстройствами, поскольку предшествующая гипертензия или протеинурия отсутствуют по крайней мере у 15–20 % пациентов с синдромом HELLP.[3] Наличие в анамнезе преэклампсии или HELLP-синдрома может привести к рецидиву при последующих беременностях.[3]
Многоплодие и возраст могут способствовать повышенному риску.[3][4][5] Отмечена генетическая связь повышенной предрасположенности к HELLP-синдрому.[3] Недавно сообщалось, что пациентки с инфекцией SARS-CoV-2 во время беременности имеют повышенный риск развития преэклампсии и HELLP-синдрома.[6]
Этиология
Этиология синдрома HELLP неясна, но считается, что это системное воспалительное заболевание, опосредованное каскадом комплемента.[5][7] Предполагается, что может иметь место совпадение с аналогичным патогенезом, как при преэклампсии с плохой плацентацией, но по неизвестным причинам это может привести к преувеличенной активации системы комплемента и большему воспалению печени у пациентов с HELLP-синдромом. Подмножество HELLP-синдрома вызвано нарушением регуляции комплемента, связанным с тромботической микроангиопатией, и может проявляться гемолитико-уремическим синдромом (ГУС), связанным с беременностью [8]. Дефицит длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы плода (LCHAD) может способствовать патогенезу HELLP-синдрома, но оценка этих генетических вариантов не требуется, поскольку их роль в клиническом ведении не определена [9].]
Подмножество HELLP-синдрома вызвано нарушением регуляции комплемента, связанным с тромботической микроангиопатией, и может проявляться гемолитико-уремическим синдромом (ГУС), связанным с беременностью [8]. Дефицит длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы плода (LCHAD) может способствовать патогенезу HELLP-синдрома, но оценка этих генетических вариантов не требуется, поскольку их роль в клиническом ведении не определена [9].]
Эпидемиология
Синдром HELLP имеет распространенность от 0,5% до 0,9%. Около 70% случаев приходится на третий триместр беременности, а остальные — в течение 48 часов после родов.[10] Смертность женщин с HELLP-синдромом составляет от 0 до 24%, при этом перинатальная смертность достигает 37%.[5][11]
Патофизиология
Ишемически-реперфузионное повреждение запускает системный воспалительный процесс при синдроме HELLP. Спиральные артерии, которые не реконструируются из-за неадекватной инвазии трофобласта или дефектного эндотелиального апоптоза, приводят к ишемии плаценты. Это вызывает активацию эндотелия, что сопровождается повышенным выбросом антиангиогенных факторов, что приводит к полиорганному микрососудистому поражению. Кроме того, аномальное окисление жирных кислот плодом и высвобождение метаболических промежуточных продуктов в кровоток матери вызывает дисфункцию печени и сосудов. Это происходит, когда плод имеет наследственный дефект митохондриального окисления жирных кислот. Воспалительный компонент включает увеличение количества лейкоцитов и провоспалительных цитокинов при снижении уровня противовоспалительных цитокинов.[1][7][12]
Это вызывает активацию эндотелия, что сопровождается повышенным выбросом антиангиогенных факторов, что приводит к полиорганному микрососудистому поражению. Кроме того, аномальное окисление жирных кислот плодом и высвобождение метаболических промежуточных продуктов в кровоток матери вызывает дисфункцию печени и сосудов. Это происходит, когда плод имеет наследственный дефект митохондриального окисления жирных кислот. Воспалительный компонент включает увеличение количества лейкоцитов и провоспалительных цитокинов при снижении уровня противовоспалительных цитокинов.[1][7][12]
Коагуляционный каскад активируется адгезией тромбоцитов на активированном и поврежденном эндотелии. Тромбоциты выделяют тромбоксан А и серотонин, вызывая спазм сосудов, агрегацию тромбоцитов и дальнейшее повреждение эндотелия. Это вызывает использование тромбоцитов и, следовательно, тромбоцитопению. Эритроциты разрушаются при прохождении через эти богатые тромбоцитами и фибрином капилляры, вызывая микроангиопатическую гемолитическую анемию. Полиорганное микрососудистое повреждение и некроз печени приводят к развитию HELLP-синдрома. Каскад заканчивается рождением плода.[1]
Полиорганное микрососудистое повреждение и некроз печени приводят к развитию HELLP-синдрома. Каскад заканчивается рождением плода.[1]
Гистопатология
Наличие шистоцитов или шлемовидных клеток в мазке периферической крови является диагностическим признаком микроангиопатической гемолитической анемии. Гистология печени показывает жировую инфильтрацию, внутрисосудистые отложения фибрина, нейтрофильный инфильтрат, синусоидальную обструкцию, застой внутрипеченочных сосудов, некроз печени и перипортальное кровоизлияние. В конечном итоге это может привести к интрапаренхиматозному или субкапсулярному кровоизлиянию и разрыву капсулы [13].
Исторический и физический
Пациенты, как правило, повторнородящие и старше 35 лет. Пациенты обычно обращаются в период от 28 до 37 недель беременности (третий триместр) или сразу после родов в течение семи дней после родов. Клиническая картина у пациентов с HELLP-синдромом может быть различной. Они могут проявляться коликообразной болью в середине эпигастрия и/или правом подреберье, сопровождающейся тошнотой, рвотой и утомляемостью. Сопутствующие признаки могут включать желтуху, увеличение обхвата живота, отек ног, головную боль и изменения зрения. У пациентов могут наблюдаться сильное кровотечение, отслойка плаценты, острая почечная недостаточность, гематома печени или отслойка сетчатки.
Сопутствующие признаки могут включать желтуху, увеличение обхвата живота, отек ног, головную боль и изменения зрения. У пациентов могут наблюдаться сильное кровотечение, отслойка плаценты, острая почечная недостаточность, гематома печени или отслойка сетчатки.
При физикальном обследовании у пациентов выявляется артериальная гипертензия с артериальным давлением >140/90 мм рт.ст. и может быть асцит или отек стопы. Отмечается болезненность в правом подреберье или эпигастрии. Иктеричность может присутствовать. Возможны нарушения зрения. При подозрении на любое из вышеперечисленных осложнений следует провести соответствующий медицинский осмотр.[14]
Оценка
Если у беременной пациентки в третьем триместре беременности или сразу после родов <7 дней после рождения проявляются вышеперечисленные симптомы HELLP-синдрома и отмечается впервые выявленная гипертензия или протеинурия, необходимы следующие лабораторные тесты для установления диагноз синдрома HELLP:
Полное количество крови
Периферический мазенок
Тесты функции печени: аспартат аминотрансфераза (AST), аланин аминотрансфераза (ALT), билирубин
.
 Peltinine [5]
Peltinine [5]Периферический мазок с шистоцитами и клетками Burr
Сыворотки билирубин> 1,2 мг/DL
Low Serum Waptogin (<25mg -9005
Low Serum waptogin (<25mg -9005
. LDH>в два раза выше верхнего уровня нормы.
Тяжелая анемия с уровнем гемоглобина <8–10 г/дл в зависимости от срока беременности, не связанная с кровопотерей.
Преэклампсия с ДВС-синдромом: обычно у пациенток в 3-м триместре симптомы сходны с HELLP-синдромом.
 Преэклампсия с ДВС-синдромом Вовлекает факторы свертывания и вызывает увеличение ПВ и АЧТВ, в отличие от синдрома HELLP. Пациенты будут иметь гипертонию и протеинурию, как и у пациентов с синдромом HELLP.
Преэклампсия с ДВС-синдромом Вовлекает факторы свертывания и вызывает увеличение ПВ и АЧТВ, в отличие от синдрома HELLP. Пациенты будут иметь гипертонию и протеинурию, как и у пациентов с синдромом HELLP.Острая жировая дистрофия печени беременных (AFL): проявляется в третьем триместре, как и у пациентов с HELLP-синдромом. Эти пациенты в основном имеют обструктивный характер поражения печени. Прямой билирубин повышен, в отличие от пациентов с HELLP-синдромом. У этих больных повышен уровень аммиака. Присутствует гипогликемия, в отличие от синдрома HELLP.
Тромботическая тромбоцитопеническая пурпура (ТТП): пациенты в основном проявляются в первом триместре, в отличие от пациентов с синдромом HELLP. Они имеют характерную пентаду: лихорадка, измененный психический статус, острая почечная недостаточность/гематурия, гемолитическая анемия и тромбоцитопения. Факторы свертывания крови не изменяются (ПВ/ЧТВ в норме). Пациенты обычно нормотензивны без протеинурии.
 ADAMTS-13 имеет низкий уровень с повышенными мультимерами VWF.
ADAMTS-13 имеет низкий уровень с повышенными мультимерами VWF.Связанный с беременностью гемолитико-уремический синдром (ГУС) возникает вторично по отношению к врожденному синдрому, ведущему к активации комплемента, в отличие от традиционного ГУС, связанного с E.coli 0157:H7. У них картина, похожая на ТТП, но без лихорадки или ОГН. ADAMTS 13 не опускается. Они имеют увеличенные мультимеры WVF. Лечение этих пациентов – экулизумаб.
Обострение системной красной волчанки: у них могут быть тромбоцитопения и гемолитическая анемия. Функциональные пробы печени в норме, желтуха при волчанке отсутствует. Гипертензия и протеинурия могут присутствовать подобно HELLP-синдрому. У них есть другие типичные характеристики волчаночноподобной скуловой сыпи, плеврита, артрита и перикардиального выпота.
Антифосфолипидный синдром (АФС): возможны гемолиз и тромбоцитопения. Функциональные пробы печени в норме. У них может быть гипертензия и протеинурия, как у пациентов с HELLP-синдромом.
 Доминирующими признаками АФС являются рецидивирующие артериальные/венозные тромбозы и повторные самопроизвольные аборты <10 недель гестации или потеря плода. Для диагностики необходим повышенный уровень волчаночного антикоагулянта, антител к кардиолипину и антител к бета2-гликопротеину [21].
Доминирующими признаками АФС являются рецидивирующие артериальные/венозные тромбозы и повторные самопроизвольные аборты <10 недель гестации или потеря плода. Для диагностики необходим повышенный уровень волчаночного антикоагулянта, антител к кардиолипину и антител к бета2-гликопротеину [21].Другое: Фульминантный Вирусный гепатит следует учитывать при дифференциальной диагностике. Соответствующее тестирование и сбор анамнеза позволят поставить диагноз.
Эклампсию
Отслойку плаценты
Cesarean section
DIC
Recurrent thrombosis
Liver rupture/hematoma
Fulminant liver failure
Cerebral infarction
Cerebral hemorrhage
Pulmonary/cerebral edema
Сердечно-сосудистая нестабильность
Острое повреждение почек
Инфекция/сепсис
Разобление сетчатки
Тяжелое перипартум кровотечение
Материнская смерть [24] [22]
Perinatal Deat
4
- 111111114.

Преждевременные роды
Неонатальная тромбоцитопения, лейкопения, нейтропения
Респираторный дистресс-синдром[22]
Intensive care
Anesthesiology
Pediatrics/neonatology
Maternal-fetal medicine
Hepatology
Surgery
Nephrology
Hematology
Офтальмология
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
- 1.

Wallace K, Harris S, Addison A, Bean C. Синдром HELLP: патофизиология и современные методы лечения. Карр Фарм Биотехнолог. 2018;19(10):816-826. [PubMed: 29998801]
- 2.
Стоун Д.Х. HELLP-синдром: гемолиз, повышенный уровень печеночных ферментов и низкий уровень тромбоцитов. ДЖАМА. 1998 12 августа; 280(6):559-62. [PubMed: 9707148]
- 3.
Фитцпатрик К.Е., Хиншоу К., Куринчук Дж.Дж., Найт М. Факторы риска, лечение и исходы гемолиза, повышенный уровень ферментов печени и синдром низкого уровня тромбоцитов и повышенный уровень ферментов печени, низкий уровень тромбоцитов синдром. Акушерство Гинекол. 2014 март; 123(3):618-627. [PubMed: 24499757]
- 4.
Хаддад Б., Бартон Дж. Р., Ливингстон Дж. К., Чахин Р., Сибай Б. М. Факторы риска неблагоприятных материнских исходов у женщин с синдромом HELLP (гемолиз, повышенный уровень ферментов печени и низкий уровень тромбоцитов). Am J Obstet Gynecol. 2000 г.
 , август; 183 (2): 444-8. [В паблике: 10942484]
, август; 183 (2): 444-8. [В паблике: 10942484]- 5.
Haram K, Svendsen E, Abildgaard U. Синдром HELLP: клинические вопросы и лечение. Обзор. BMC Беременность Роды. 2009 26 февраля; 9:8. [Статья бесплатно PMC: PMC2654858] [PubMed: 19245695]
- 6.
Conde-Agudelo A, Romero R. Инфекция SARS-CoV-2 во время беременности и риск преэклампсии: систематический обзор и метаанализ. Am J Obstet Gynecol. 2022 янв; 226(1):68-89.e3. [Бесплатная статья PMC: PMC8294655] [PubMed: 34302772]
- 7.
Abildgaard U, Heimdal K. Патогенез синдрома гемолиза, повышенных ферментов печени и низкого количества тромбоцитов (HELLP): обзор. Eur J Obstet Gynecol Reprod Biol. 2013 февраль; 166(2):117-23. [PubMed: 23107053]
- 8.
Бервик Р.М., Файнберг Б.Б. Экулизумаб для лечения преэклампсии/HELLP-синдрома. Плацента. 2013 фев; 34 (2): 201-3. [PubMed: 23228435]
- 9.
Цукер SD. ПОЛЕЗНО ли рассматривать висячий LCHAD при заболеваниях печени, связанных с беременностью? Гастроэнтерология.
 2003 г., май; 124(5):1548-50; обсуждение 1550. [PubMed: 15534983]
2003 г., май; 124(5):1548-50; обсуждение 1550. [PubMed: 15534983]- 10.
Киркпатрик, Калифорния. HELLP-синдром. Акта Клин Белг. 2010 март-апрель;65(2):91-7. [PubMed: 20491358]
- 11.
ван Лисхаут LCEW, Коек Г.Х., Спаандерман М.А., ван Раннард Хеймель П.Дж. Плацентарные факторы, участвующие в патогенезе печени при синдроме гемолиза, повышенных ферментах печени и низких тромбоцитах (HELLP): обзор. Беременность Гипертония. 2019 окт;18:42-48. [PubMed: 31494464]
- 12.
Стояновска В., Зенклуссен А.С. Врожденные и адаптивные иммунные ответы при синдроме HELLP. Фронт Иммунол. 2020;11:667. [Бесплатная статья PMC: PMC7174768] [PubMed: 32351511]
- 13.
Dusse LM, Alpoim PN, Silva JT, Rios DR, Brandão AH, Cabral AC. Возвращаясь к HELLP-синдрому. Клин Чим Акта. 07 декабря 2015 г.; 451 (часть B): 117–20. [PubMed: 26525965]
- 14.
Jiang R, Wang T, Li B, He J. Клинические характеристики и исходы беременности при атипичном гемолизе, повышенном уровне ферментов печени и синдроме низкого уровня тромбоцитов: серия случаев.
 Медицина (Балтимор). 2020 май;99(18):e19798. [Бесплатная статья PMC: PMC7440217] [PubMed: 32358352]
Медицина (Балтимор). 2020 май;99(18):e19798. [Бесплатная статья PMC: PMC7440217] [PubMed: 32358352]- 15.
Эрез О., Отман М., Рабинович А., Лерон Э., Готч Ф., Тачил Дж. ДВС-синдром при беременности — патофизиология, клинические характеристики, диагностические показатели, и лечение. Дж. Кровь Мед. 2022;13:21-44. [Бесплатная статья PMC: PMC8747805] [PubMed: 35023983]
- 16.
McCormick PA, Higgins M, McCormick CA, Nolan N, Docherty JR. Инфаркт печени, гематома и разрыв при синдроме HELLP: поддержка вазоспастической гипотезы. J Matern Fetal Neonatal Med. 2021 15 июня;: 1-6. [В паблике: 34130599]. , Delmas Y, Alberio L, Winer N, Veyradier A, Cataland S, Frémeaux-Bacchi V, Loirat C, Remuzzi G, Tsatsaris V. Лечение тромботической микроангиопатии во время беременности и после родов: отчет международной рабочей группы. Кровь. 2020 ноябрь 05;136(19):2103-2117. [PubMed: 32808006]
- 18.
Fonseca JE, Méndez F, Cataño C, Arias F.
 Лечение дексаметазоном не улучшает исходы у женщин с синдромом HELLP: двойное слепое, плацебо-контролируемое, рандомизированное клиническое исследование . Am J Obstet Gynecol. 2005 ноябрь; 193(5):1591-8. [PubMed: 16260197]
Лечение дексаметазоном не улучшает исходы у женщин с синдромом HELLP: двойное слепое, плацебо-контролируемое, рандомизированное клиническое исследование . Am J Obstet Gynecol. 2005 ноябрь; 193(5):1591-8. [PubMed: 16260197]- 19.
Katz L, de Amorim MM, Figueiroa JN, Pinto e Silva JL. Послеродовой дексаметазон для женщин с гемолизом, повышенными ферментами печени и синдромом низкого уровня тромбоцитов (HELLP): двойное слепое, плацебо-контролируемое, рандомизированное клиническое исследование. Am J Obstet Gynecol. 2008 март; 198(3):283.e1-8. [PubMed: 18194800]
- 20.
Сибай Б.М. Имитаторы тяжелой преэклампсии. Акушерство Гинекол. 2007 г., апрель; 109 (4): 956-66. [В паблике: 17400860]
- 21.
Рао Д., Чаудхари Н.К., Мур Р.М., Джим Б. HELLP-синдром: диагностическая головоломка с тяжелыми осложнениями. BMJ Case Rep. 2016, 17 августа 2016 г. [Статья PMC бесплатно: PMC5015173] [PubMed: 27535735]
- 22.

Садаф Н., Хак Г., Шукар-уд-Дин С. Исходы для матери и плода при синдроме HELLP в больница третичного уровня. J Pak Med Assoc. 2013 Декабрь; 63 (12): 1500-3. [PubMed: 24397093]
- 23.
Падден Миссури. Синдром HELLP: распознавание и перинатальное ведение. Ам семейный врач. 1999 сентября 01; 60 (3): 829-36, 839. [PubMed: 10498110]
- 24.
Lam MTC, Диркинг Э. Проблемы отделения интенсивной терапии при эклампсии и синдроме HELLP. Int J Crit Illn Inj Sci. 2017 июль-сен;7(3):136-141. [Статья бесплатно PMC: PMC5613404] [PubMed: 28971026]
Определите факторы риска развития HELLP-синдрома.
Распознайте клиническую картину пациента с HELLP-синдромом и просмотрите результаты диагностического обследования.
Опишите лечение синдрома HELLP.
Подчеркнуть важность сотрудничества между специалистами разных специальностей для улучшения материнских и неонатальных исходов у пациентов с HELLP-синдромом.
Полное количество крови
Периферический мазенок
Тесты функции печени: аспартат аминотрансфераза (AST), аланин аминотрансфераза (ALT), билирубин
. Peltinine [5]
Периферический мазок с шистоцитами и клетками Burr
Сыворотки билирубин> 1,2 мг/DL
Low Serum Waptogin (<25mg -9005
Low Serum waptogin (<25mg -9005
. LDH>в два раза выше верхнего уровня нормы.
Тяжелая анемия с уровнем гемоглобина <8–10 г/дл в зависимости от срока беременности, не связанная с кровопотерей.
Преэклампсия с ДВС-синдромом: обычно у пациенток в 3-м триместре симптомы сходны с HELLP-синдромом. Преэклампсия с ДВС-синдромом Вовлекает факторы свертывания и вызывает увеличение ПВ и АЧТВ, в отличие от синдрома HELLP. Пациенты будут иметь гипертонию и протеинурию, как и у пациентов с синдромом HELLP.
Острая жировая дистрофия печени беременных (AFL): проявляется в третьем триместре, как и у пациентов с HELLP-синдромом. Эти пациенты в основном имеют обструктивный характер поражения печени. Прямой билирубин повышен, в отличие от пациентов с HELLP-синдромом.
 У этих больных повышен уровень аммиака. Присутствует гипогликемия, в отличие от синдрома HELLP.
У этих больных повышен уровень аммиака. Присутствует гипогликемия, в отличие от синдрома HELLP.Тромботическая тромбоцитопеническая пурпура (ТТП): пациенты в основном проявляются в первом триместре, в отличие от пациентов с синдромом HELLP. Они имеют характерную пентаду: лихорадка, измененный психический статус, острая почечная недостаточность/гематурия, гемолитическая анемия и тромбоцитопения. Факторы свертывания крови не изменяются (ПВ/ЧТВ в норме). Пациенты обычно нормотензивны без протеинурии. ADAMTS-13 имеет низкий уровень с повышенными мультимерами VWF.
Связанный с беременностью гемолитико-уремический синдром (ГУС) возникает вторично по отношению к врожденному синдрому, ведущему к активации комплемента, в отличие от традиционного ГУС, связанного с E.coli 0157:H7. У них картина, похожая на ТТП, но без лихорадки или ОГН. ADAMTS 13 не опускается. Они имеют увеличенные мультимеры WVF. Лечение этих пациентов – экулизумаб.
Обострение системной красной волчанки: у них могут быть тромбоцитопения и гемолитическая анемия.
 Функциональные пробы печени в норме, желтуха при волчанке отсутствует. Гипертензия и протеинурия могут присутствовать подобно HELLP-синдрому. У них есть другие типичные характеристики волчаночноподобной скуловой сыпи, плеврита, артрита и перикардиального выпота.
Функциональные пробы печени в норме, желтуха при волчанке отсутствует. Гипертензия и протеинурия могут присутствовать подобно HELLP-синдрому. У них есть другие типичные характеристики волчаночноподобной скуловой сыпи, плеврита, артрита и перикардиального выпота.Антифосфолипидный синдром (АФС): возможны гемолиз и тромбоцитопения. Функциональные пробы печени в норме. У них может быть гипертензия и протеинурия, как у пациентов с HELLP-синдромом. Доминирующими признаками АФС являются рецидивирующие артериальные/венозные тромбозы и повторные самопроизвольные аборты <10 недель гестации или потеря плода. Для диагностики необходим повышенный уровень волчаночного антикоагулянта, антител к кардиолипину и антител к бета2-гликопротеину [21].
Другое: Фульминантный Вирусный гепатит следует учитывать при дифференциальной диагностике. Соответствующее тестирование и сбор анамнеза позволят поставить диагноз.
Эклампсию
Отслойку плаценты
Cesarean section
DIC
Recurrent thrombosis
Liver rupture/hematoma
Fulminant liver failure
Cerebral infarction
Cerebral hemorrhage
Pulmonary/cerebral edema
Сердечно-сосудистая нестабильность
Острое повреждение почек
Инфекция/сепсис
Разобление сетчатки
Тяжелое перипартум кровотечение
Материнская смерть [24] [22]
Perinatal Deat
4
- 111111114.
Преждевременные роды
Неонатальная тромбоцитопения, лейкопения, нейтропения
Респираторный дистресс-синдром[22]
Intensive care
Anesthesiology
Pediatrics/neonatology
Maternal-fetal medicine
Hepatology
Surgery
Nephrology
Hematology
Офтальмология
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
- 1.
Wallace K, Harris S, Addison A, Bean C. Синдром HELLP: патофизиология и современные методы лечения. Карр Фарм Биотехнолог. 2018;19(10):816-826. [PubMed: 29998801]
- 2.
Стоун Д.Х. HELLP-синдром: гемолиз, повышенный уровень печеночных ферментов и низкий уровень тромбоцитов. ДЖАМА. 1998 12 августа; 280(6):559-62. [PubMed: 9707148]
- 3.
Фитцпатрик К.Е., Хиншоу К., Куринчук Дж.Дж., Найт М. Факторы риска, лечение и исходы гемолиза, повышенный уровень ферментов печени и синдром низкого уровня тромбоцитов и повышенный уровень ферментов печени, низкий уровень тромбоцитов синдром.
 Акушерство Гинекол. 2014 март; 123(3):618-627. [PubMed: 24499757]
Акушерство Гинекол. 2014 март; 123(3):618-627. [PubMed: 24499757]- 4.
Хаддад Б., Бартон Дж. Р., Ливингстон Дж. К., Чахин Р., Сибай Б. М. Факторы риска неблагоприятных материнских исходов у женщин с синдромом HELLP (гемолиз, повышенный уровень ферментов печени и низкий уровень тромбоцитов). Am J Obstet Gynecol. 2000 г., август; 183 (2): 444-8. [В паблике: 10942484]
- 5.
Haram K, Svendsen E, Abildgaard U. Синдром HELLP: клинические вопросы и лечение. Обзор. BMC Беременность Роды. 2009 26 февраля; 9:8. [Статья бесплатно PMC: PMC2654858] [PubMed: 19245695]
- 6.
Conde-Agudelo A, Romero R. Инфекция SARS-CoV-2 во время беременности и риск преэклампсии: систематический обзор и метаанализ. Am J Obstet Gynecol. 2022 янв; 226(1):68-89.e3. [Бесплатная статья PMC: PMC8294655] [PubMed: 34302772]
- 7.
Abildgaard U, Heimdal K. Патогенез синдрома гемолиза, повышенных ферментов печени и низкого количества тромбоцитов (HELLP): обзор.
 Eur J Obstet Gynecol Reprod Biol. 2013 февраль; 166(2):117-23. [PubMed: 23107053]
Eur J Obstet Gynecol Reprod Biol. 2013 февраль; 166(2):117-23. [PubMed: 23107053]- 8.
Бервик Р.М., Файнберг Б.Б. Экулизумаб для лечения преэклампсии/HELLP-синдрома. Плацента. 2013 фев; 34 (2): 201-3. [PubMed: 23228435]
- 9.
Цукер SD. ПОЛЕЗНО ли рассматривать висячий LCHAD при заболеваниях печени, связанных с беременностью? Гастроэнтерология. 2003 г., май; 124(5):1548-50; обсуждение 1550. [PubMed: 15534983]
- 10.
Киркпатрик, Калифорния. HELLP-синдром. Акта Клин Белг. 2010 март-апрель;65(2):91-7. [PubMed: 20491358]
- 11.
ван Лисхаут LCEW, Коек Г.Х., Спаандерман М.А., ван Раннард Хеймель П.Дж. Плацентарные факторы, участвующие в патогенезе печени при синдроме гемолиза, повышенных ферментах печени и низких тромбоцитах (HELLP): обзор. Беременность Гипертония. 2019 окт;18:42-48. [PubMed: 31494464]
- 12.
Стояновска В., Зенклуссен А.С. Врожденные и адаптивные иммунные ответы при синдроме HELLP.
 Фронт Иммунол. 2020;11:667. [Бесплатная статья PMC: PMC7174768] [PubMed: 32351511]
Фронт Иммунол. 2020;11:667. [Бесплатная статья PMC: PMC7174768] [PubMed: 32351511]- 13.
Dusse LM, Alpoim PN, Silva JT, Rios DR, Brandão AH, Cabral AC. Возвращаясь к HELLP-синдрому. Клин Чим Акта. 07 декабря 2015 г.; 451 (часть B): 117–20. [PubMed: 26525965]
- 14.
Jiang R, Wang T, Li B, He J. Клинические характеристики и исходы беременности при атипичном гемолизе, повышенном уровне ферментов печени и синдроме низкого уровня тромбоцитов: серия случаев. Медицина (Балтимор). 2020 май;99(18):e19798. [Бесплатная статья PMC: PMC7440217] [PubMed: 32358352]
- 15.
Эрез О., Отман М., Рабинович А., Лерон Э., Готч Ф., Тачил Дж. ДВС-синдром при беременности — патофизиология, клинические характеристики, диагностические показатели, и лечение. Дж. Кровь Мед. 2022;13:21-44. [Бесплатная статья PMC: PMC8747805] [PubMed: 35023983]
- 16.
McCormick PA, Higgins M, McCormick CA, Nolan N, Docherty JR.
 Инфаркт печени, гематома и разрыв при синдроме HELLP: поддержка вазоспастической гипотезы. J Matern Fetal Neonatal Med. 2021 15 июня;: 1-6. [В паблике: 34130599]. , Delmas Y, Alberio L, Winer N, Veyradier A, Cataland S, Frémeaux-Bacchi V, Loirat C, Remuzzi G, Tsatsaris V. Лечение тромботической микроангиопатии во время беременности и после родов: отчет международной рабочей группы. Кровь. 2020 ноябрь 05;136(19):2103-2117. [PubMed: 32808006]
Инфаркт печени, гематома и разрыв при синдроме HELLP: поддержка вазоспастической гипотезы. J Matern Fetal Neonatal Med. 2021 15 июня;: 1-6. [В паблике: 34130599]. , Delmas Y, Alberio L, Winer N, Veyradier A, Cataland S, Frémeaux-Bacchi V, Loirat C, Remuzzi G, Tsatsaris V. Лечение тромботической микроангиопатии во время беременности и после родов: отчет международной рабочей группы. Кровь. 2020 ноябрь 05;136(19):2103-2117. [PubMed: 32808006]- 18.
Fonseca JE, Méndez F, Cataño C, Arias F. Лечение дексаметазоном не улучшает исходы у женщин с синдромом HELLP: двойное слепое, плацебо-контролируемое, рандомизированное клиническое исследование . Am J Obstet Gynecol. 2005 ноябрь; 193(5):1591-8. [PubMed: 16260197]
- 19.
Katz L, de Amorim MM, Figueiroa JN, Pinto e Silva JL. Послеродовой дексаметазон для женщин с гемолизом, повышенными ферментами печени и синдромом низкого уровня тромбоцитов (HELLP): двойное слепое, плацебо-контролируемое, рандомизированное клиническое исследование.

. повышены, определяют гаптоглобин, лактатдегидрогеназу (ЛДГ) и проводят исследования коагуляции, включая фибриноген, протромбин (ПВ) и активированное частичное тромбопластиновое время (ЧТВ). Классификация Теннесси используется для диагностики HELLP-синдрома и требует наличия всех трех критериев.[5]
1) Гемолиз подтвержден не менее 2 результатов:
2) Повышение ферментов печени: АСТ или АЛТ более чем в 2 раза превышает верхний уровень нормы.
3) Низкий уровень тромбоцитов: <100 000 клеток/мкл.
Классификация штата Миссисипи иногда используется для подклассификации пациентов с HELLP-синдромом. [5] Категории приведены в следующей таблице:
[5] Категории приведены в следующей таблице:
Таблица
Количество тромбоцитов (клеток/мкл)
Пациенты, отвечающие нескольким из вышеперечисленных критериев, считаются имеющими частичный HELLP-синдром и могут прогрессировать до соответствия всем критериям и следовательно, следует тщательно контролировать.
HELLP-синдром в основном включает активацию тромбоцитов без влияния на факторы свертывания крови, поэтому у пациентов будут нормальные показатели ПВ, АЧТВ и фибриногена. Диссеминированное внутрисосудистое свертывание (ДВС-синдром) может сосуществовать, если ПВ и АЧТВ удлиняются или если фибриноген низкий [15].
Лечение/управление
Медицинское управление в основном поддерживающее.[1][3][5] Этим пациентам может потребоваться поддержка вентилятора, вазопрессорная поддержка, обезболивание, мониторинг состояния объема и нутритивная поддержка. Поскольку состояние этих пациентов может быстро ухудшаться, их лучше всего лечить в центрах третичной медицинской помощи с соответствующими уровнями отделений интенсивной терапии для матерей и новорожденных. Следует рассмотреть вопрос о переводе их сразу после стабилизации состояния из больниц, где такая медицинская помощь не может быть оказана.
Следует рассмотреть вопрос о переводе их сразу после стабилизации состояния из больниц, где такая медицинская помощь не может быть оказана.
Первым шагом в ведении этих тяжелобольных пациенток является их стабилизация и оценка состояния плода с помощью нестрессового теста и ультразвукового исследования биофизического профиля.
Консультации реаниматолога, гепатолога, нефролога, гематолога, хирурга, гинеколога и неонатолога следует рассматривать как можно скорее для совместного лечения.
Пациентам с тяжелой артериальной гипертензией следует немедленно начать внутривенное введение лабеталола, гидралазин или нифедипина.
Пациенты с сильной болью в правом верхнем квадранте или эпигастрии и повышенными показателями функциональных проб печени должны быть немедленно обследованы с помощью ультразвукового исследования у постели больного, чтобы исключить разрыв печени, фульминантную печеночную недостаточность или печеночное кровотечение, и может потребоваться подтверждение с помощью компьютерной томографии (КТ) или магнитно-резонансная томография (МРТ) [16]. Хирургическое вмешательство, включая трансплантацию печени, может потребоваться, если есть признаки разрыва печени. Менее инвазивная чрескожная эмболизация печеночных артерий может быть рассмотрена у стабильных пациентов.
Хирургическое вмешательство, включая трансплантацию печени, может потребоваться, если есть признаки разрыва печени. Менее инвазивная чрескожная эмболизация печеночных артерий может быть рассмотрена у стабильных пациентов.
Лечение в основном поддерживающее у пациентов с ДВС-синдромом, отеком легких, острой дыхательной недостаточностью и острым повреждением почек и должно быть стабилизировано в соответствии с клиническими рекомендациями.
Могут потребоваться массивные переливания крови. Рассмотрите возможность переливания эритроцитарной массы пациентам, если уровень гемоглобина <7 г/дл или если у пациента имеются экхимозы, тяжелая гематурия или подозрение на отслойку плаценты. Всем активно кровоточащим пациентам с любой степенью тромбоцитопении следует переливать тромбоциты. Пациентам с сопутствующим ДВС-синдромом может потребоваться свежезамороженная плазма и криопреципитат.[15]
Пациентам с HELLP-синдромом и сопутствующей ТТП показан терапевтический плазмаферез. [17]
[17]
Пациенток следует немедленно направить к гинекологу для рассмотрения вопроса о скорейшем родоразрешении, поскольку это единственный эффективный метод лечения. Введение бетаметазона рекомендуется для достижения зрелости легких плода, когда пациентка поступает на сроке менее 34 недель беременности. Прием сульфата магния следует начинать во время госпитализации для предотвращения судорог у матери и нейропротекторного действия на плод/новорожденного. В двух крупных двойных слепых рандомизированных исследованиях не было доказано преимущества назначения дексаметазона у пациентов с HELLP-синдромом, поскольку он не улучшал материнские или перинатальные/младенческие исходы.[18][19]]
Дифференциальный диагноз
HELLP-синдром следует дифференцировать от других нарушений беременности со схожими признаками.[1][20] Ниже приведены некоторые из важных дифференциальных диагнозов:
Прогноз
Синдром HELLP представляет собой опасное для жизни состояние. Смертность женщин с HELLP-синдромом составляет 0-24%, перинатальная смертность достигает 37%.[11] Материнская смерть происходит из-за диссеминированного внутрисосудистого свертывания крови (ДВС-синдром), отслойки плаценты, послеродового кровотечения или острой почечной недостаточности. ДВС-синдром встречается в 15–62,5 % случаев. Отслойка плаценты происходит у 11–25 % женщин с синдромом HELLP. Послеродовое кровотечение возникает в 12,5-40% случаев, а острая почечная недостаточность — в 36-50% случаев. Плохой перинатальный прогноз обусловлен отслойкой плаценты, внутриутробной гипоксией, асфиксией, недоношенностью и низкой массой тела при рождении [22].
Плохой перинатальный прогноз обусловлен отслойкой плаценты, внутриутробной гипоксией, асфиксией, недоношенностью и низкой массой тела при рождении [22].
Пациенты с синдромом HELLP имеют риск развития синдрома HELLP от 19% до 27% при последующих беременностях. Рецидивирующие случаи возникают во второй половине периода беременности и становятся менее тяжелыми после двух эпизодов.[23]
Осложнения
Синдром HELLP представляет собой опасное для жизни состояние с высоким уровнем материнской и младенческой смертности. Материнские осложнения включают:
Фретальные осложнения включают:
Consultations
Сдерживание и обучение пациентов
Пациентов с HELLP-синдромом следует информировать о течении болезни. Риск материнских и перинатальных осложнений и смертности должен быть разъяснен пациентке и ее семье. Риск развития HELLP при последующих беременностях можно снизить, если вести здоровый образ жизни и предотвращать такие заболевания, как гипертония и диабет. Следует соблюдать регулярные физические упражнения. Рутинный дородовой уход и лабораторные анализы должны быть начаты на ранних сроках последующих беременностей.
Улучшение результатов медицинского персонала
Ведение HELLP-синдрома, расстройства беременности, требует участия специалистов нескольких специальностей помимо акушера. Острые осложнения и поддерживающее лечение, включая контроль артериального давления, лечение отека легких и мониторинг состояния объема, могут контролироваться госпиталистом. Острая дыхательная недостаточность, требующая искусственной вентиляции легких, и шок, требующий прессорной терапии, могут совместно контролироваться госпиталистом и реаниматологом. Если пациенту требуется большой объем продуктов крови, в интересах пациента было бы привлечь к лечению гематолога. Нефролог может быть привлечен, если у пациента развивается острая почечная недостаточность. Привлечение гепатолога и хирургической бригады необходимо, если у пациента развиваются такие осложнения, как гематома или разрыв печени. Вмешательство офтальмолога может быть необходимо, если у пациента развиваются какие-либо изменения зрения. Неонатолог может быть привлечен на раннем этапе, чтобы избежать неонатальных осложнений.
Управление синдромом HELLP также требует управления межпрофессиональной командой. В дополнение к вышеперечисленным клиницистам (включая врачей, а также практикующих врачей среднего звена, т. Е. NP и PA), средний медицинский персонал и фармацевты могут внести значительный вклад в уход за пациентами. Сестринский уход окажет поддержку при оценке и хирургических вмешательствах, а фармацевт выполнит согласование лекарств для лекарств, необходимых в рамках лечения или после операции. Все члены межпрофессиональной бригады должны заменить остальную часть бригады, если есть какие-либо изменения в клиническом статусе, и задокументировать свои выводы в истории болезни пациента. Этот межпрофессиональный командный подход поможет добиться положительных результатов лечения пациентов с HELLP-синдромом. [Уровень 5]
Контрольные вопросы
Ссылки
Синдром HELLP — StatPearls — NCBI Bookshelf
Continuing Education Activity
Синдром гемолиза с микроангиопатическим мазком крови, повышенным уровнем ферментов печени и более известный под аббревиатурой HELLP-синдром у беременных и родильниц. Это может быть осложнением или прогрессированием тяжелой преэклампсии; однако эта взаимосвязь была поставлена под сомнение недавними данными о том, что эти патологии могут иметь разную этиологию. В этом упражнении рассматриваются этиология, клиническая картина, оценка, дифференциальная диагностика и лечение HELLP-синдрома.
В этом упражнении рассматриваются этиология, клиническая картина, оценка, дифференциальная диагностика и лечение HELLP-синдрома.
Цели:
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Синдром гемолиза с микроангиопатическим мазком крови, повышенным уровнем ферментов печени и низким уровнем тромбоцитов у беременных и родильниц более известен под аббревиатурой HELLP-синдром.[1][2] Это может быть осложнением или прогрессированием тяжелой преэклампсии; однако эта взаимосвязь была поставлена под сомнение недавними данными о том, что они могут быть отдельными расстройствами, поскольку предшествующая гипертензия или протеинурия отсутствуют по крайней мере у 15–20 % пациентов с синдромом HELLP. [3] Наличие в анамнезе преэклампсии или HELLP-синдрома может привести к рецидиву при последующих беременностях.[3]
[3] Наличие в анамнезе преэклампсии или HELLP-синдрома может привести к рецидиву при последующих беременностях.[3]
Многоплодие и возраст могут способствовать повышенному риску.[3][4][5] Отмечена генетическая связь повышенной предрасположенности к HELLP-синдрому.[3] Недавно сообщалось, что пациентки с инфекцией SARS-CoV-2 во время беременности имеют повышенный риск развития преэклампсии и HELLP-синдрома.[6]
Этиология
Этиология синдрома HELLP неясна, но считается, что это системное воспалительное заболевание, опосредованное каскадом комплемента.[5][7] Предполагается, что может иметь место совпадение с аналогичным патогенезом, как при преэклампсии с плохой плацентацией, но по неизвестным причинам это может привести к преувеличенной активации системы комплемента и большему воспалению печени у пациентов с HELLP-синдромом. Подмножество HELLP-синдрома вызвано нарушением регуляции комплемента, связанным с тромботической микроангиопатией, и может проявляться гемолитико-уремическим синдромом (ГУС), связанным с беременностью [8]. Дефицит длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы плода (LCHAD) может способствовать патогенезу HELLP-синдрома, но оценка этих генетических вариантов не требуется, поскольку их роль в клиническом ведении не определена [9].]
Дефицит длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы плода (LCHAD) может способствовать патогенезу HELLP-синдрома, но оценка этих генетических вариантов не требуется, поскольку их роль в клиническом ведении не определена [9].]
Эпидемиология
Синдром HELLP имеет распространенность от 0,5% до 0,9%. Около 70% случаев приходится на третий триместр беременности, а остальные — в течение 48 часов после родов.[10] Смертность женщин с HELLP-синдромом составляет от 0 до 24%, при этом перинатальная смертность достигает 37%.[5][11]
Патофизиология
Ишемически-реперфузионное повреждение запускает системный воспалительный процесс при синдроме HELLP. Спиральные артерии, которые не реконструируются из-за неадекватной инвазии трофобласта или дефектного эндотелиального апоптоза, приводят к ишемии плаценты. Это вызывает активацию эндотелия, что сопровождается повышенным выбросом антиангиогенных факторов, что приводит к полиорганному микрососудистому поражению. Кроме того, аномальное окисление жирных кислот плодом и высвобождение метаболических промежуточных продуктов в кровоток матери вызывает дисфункцию печени и сосудов. Это происходит, когда плод имеет наследственный дефект митохондриального окисления жирных кислот. Воспалительный компонент включает увеличение количества лейкоцитов и провоспалительных цитокинов при снижении уровня противовоспалительных цитокинов.[1][7][12]
Это происходит, когда плод имеет наследственный дефект митохондриального окисления жирных кислот. Воспалительный компонент включает увеличение количества лейкоцитов и провоспалительных цитокинов при снижении уровня противовоспалительных цитокинов.[1][7][12]
Коагуляционный каскад активируется адгезией тромбоцитов на активированном и поврежденном эндотелии. Тромбоциты выделяют тромбоксан А и серотонин, вызывая спазм сосудов, агрегацию тромбоцитов и дальнейшее повреждение эндотелия. Это вызывает использование тромбоцитов и, следовательно, тромбоцитопению. Эритроциты разрушаются при прохождении через эти богатые тромбоцитами и фибрином капилляры, вызывая микроангиопатическую гемолитическую анемию. Полиорганное микрососудистое повреждение и некроз печени приводят к развитию HELLP-синдрома. Каскад заканчивается рождением плода.[1]
Гистопатология
Наличие шистоцитов или шлемовидных клеток в мазке периферической крови является диагностическим признаком микроангиопатической гемолитической анемии. Гистология печени показывает жировую инфильтрацию, внутрисосудистые отложения фибрина, нейтрофильный инфильтрат, синусоидальную обструкцию, застой внутрипеченочных сосудов, некроз печени и перипортальное кровоизлияние. В конечном итоге это может привести к интрапаренхиматозному или субкапсулярному кровоизлиянию и разрыву капсулы [13].
Гистология печени показывает жировую инфильтрацию, внутрисосудистые отложения фибрина, нейтрофильный инфильтрат, синусоидальную обструкцию, застой внутрипеченочных сосудов, некроз печени и перипортальное кровоизлияние. В конечном итоге это может привести к интрапаренхиматозному или субкапсулярному кровоизлиянию и разрыву капсулы [13].
Исторический и физический
Пациенты, как правило, повторнородящие и старше 35 лет. Пациенты обычно обращаются в период от 28 до 37 недель беременности (третий триместр) или сразу после родов в течение семи дней после родов. Клиническая картина у пациентов с HELLP-синдромом может быть различной. Они могут проявляться коликообразной болью в середине эпигастрия и/или правом подреберье, сопровождающейся тошнотой, рвотой и утомляемостью. Сопутствующие признаки могут включать желтуху, увеличение обхвата живота, отек ног, головную боль и изменения зрения. У пациентов могут наблюдаться сильное кровотечение, отслойка плаценты, острая почечная недостаточность, гематома печени или отслойка сетчатки.
При физикальном обследовании у пациентов выявляется артериальная гипертензия с артериальным давлением >140/90 мм рт.ст. и может быть асцит или отек стопы. Отмечается болезненность в правом подреберье или эпигастрии. Иктеричность может присутствовать. Возможны нарушения зрения. При подозрении на любое из вышеперечисленных осложнений следует провести соответствующий медицинский осмотр.[14]
Оценка
Если у беременной пациентки в третьем триместре беременности или сразу после родов <7 дней после рождения проявляются вышеперечисленные симптомы HELLP-синдрома и отмечается впервые выявленная гипертензия или протеинурия, необходимы следующие лабораторные тесты для установления диагноз синдрома HELLP:
. повышены, определяют гаптоглобин, лактатдегидрогеназу (ЛДГ) и проводят исследования коагуляции, включая фибриноген, протромбин (ПВ) и активированное частичное тромбопластиновое время (ЧТВ). Классификация Теннесси используется для диагностики HELLP-синдрома и требует наличия всех трех критериев.[5]
Классификация Теннесси используется для диагностики HELLP-синдрома и требует наличия всех трех критериев.[5]
1) Гемолиз подтвержден не менее 2 результатов:
2) Повышение ферментов печени: АСТ или АЛТ более чем в 2 раза превышает верхний уровень нормы.
3) Низкий уровень тромбоцитов: <100 000 клеток/мкл.
Классификация штата Миссисипи иногда используется для подклассификации пациентов с HELLP-синдромом.[5] Категории приведены в следующей таблице:
Таблица
Количество тромбоцитов (клеток/мкл)
Пациенты, отвечающие нескольким из вышеперечисленных критериев, считаются имеющими частичный HELLP-синдром и могут прогрессировать до соответствия всем критериям и следовательно, следует тщательно контролировать.
HELLP-синдром в основном включает активацию тромбоцитов без влияния на факторы свертывания крови, поэтому у пациентов будут нормальные показатели ПВ, АЧТВ и фибриногена. Диссеминированное внутрисосудистое свертывание (ДВС-синдром) может сосуществовать, если ПВ и АЧТВ удлиняются или если фибриноген низкий [15].
Лечение/управление
Медицинское управление в основном поддерживающее.[1][3][5] Этим пациентам может потребоваться поддержка вентилятора, вазопрессорная поддержка, обезболивание, мониторинг состояния объема и нутритивная поддержка. Поскольку состояние этих пациентов может быстро ухудшаться, их лучше всего лечить в центрах третичной медицинской помощи с соответствующими уровнями отделений интенсивной терапии для матерей и новорожденных. Следует рассмотреть вопрос о переводе их сразу после стабилизации состояния из больниц, где такая медицинская помощь не может быть оказана.
Первым шагом в ведении этих тяжелобольных пациенток является их стабилизация и оценка состояния плода с помощью нестрессового теста и ультразвукового исследования биофизического профиля.
Консультации реаниматолога, гепатолога, нефролога, гематолога, хирурга, гинеколога и неонатолога следует рассматривать как можно скорее для совместного лечения.
Пациентам с тяжелой артериальной гипертензией следует немедленно начать внутривенное введение лабеталола, гидралазин или нифедипина.
Пациенты с сильной болью в правом верхнем квадранте или эпигастрии и повышенными показателями функциональных проб печени должны быть немедленно обследованы с помощью ультразвукового исследования у постели больного, чтобы исключить разрыв печени, фульминантную печеночную недостаточность или печеночное кровотечение, и может потребоваться подтверждение с помощью компьютерной томографии (КТ) или магнитно-резонансная томография (МРТ) [16]. Хирургическое вмешательство, включая трансплантацию печени, может потребоваться, если есть признаки разрыва печени. Менее инвазивная чрескожная эмболизация печеночных артерий может быть рассмотрена у стабильных пациентов.
Лечение в основном поддерживающее у пациентов с ДВС-синдромом, отеком легких, острой дыхательной недостаточностью и острым повреждением почек и должно быть стабилизировано в соответствии с клиническими рекомендациями.
Могут потребоваться массивные переливания крови. Рассмотрите возможность переливания эритроцитарной массы пациентам, если уровень гемоглобина <7 г/дл или если у пациента имеются экхимозы, тяжелая гематурия или подозрение на отслойку плаценты. Всем активно кровоточащим пациентам с любой степенью тромбоцитопении следует переливать тромбоциты. Пациентам с сопутствующим ДВС-синдромом может потребоваться свежезамороженная плазма и криопреципитат.[15]
Пациентам с HELLP-синдромом и сопутствующей ТТП показан терапевтический плазмаферез.[17]
Пациенток следует немедленно направить к гинекологу для рассмотрения вопроса о скорейшем родоразрешении, поскольку это единственный эффективный метод лечения. Введение бетаметазона рекомендуется для достижения зрелости легких плода, когда пациентка поступает на сроке менее 34 недель беременности. Прием сульфата магния следует начинать во время госпитализации для предотвращения судорог у матери и нейропротекторного действия на плод/новорожденного. В двух крупных двойных слепых рандомизированных исследованиях не было доказано преимущества назначения дексаметазона у пациентов с HELLP-синдромом, поскольку он не улучшал материнские или перинатальные/младенческие исходы.[18][19]]
В двух крупных двойных слепых рандомизированных исследованиях не было доказано преимущества назначения дексаметазона у пациентов с HELLP-синдромом, поскольку он не улучшал материнские или перинатальные/младенческие исходы.[18][19]]
Дифференциальный диагноз
HELLP-синдром следует дифференцировать от других нарушений беременности со схожими признаками.[1][20] Ниже приведены некоторые из важных дифференциальных диагнозов:
Прогноз
Синдром HELLP представляет собой опасное для жизни состояние. Смертность женщин с HELLP-синдромом составляет 0-24%, перинатальная смертность достигает 37%.[11] Материнская смерть происходит из-за диссеминированного внутрисосудистого свертывания крови (ДВС-синдром), отслойки плаценты, послеродового кровотечения или острой почечной недостаточности. ДВС-синдром встречается в 15–62,5 % случаев. Отслойка плаценты происходит у 11–25 % женщин с синдромом HELLP. Послеродовое кровотечение возникает в 12,5-40% случаев, а острая почечная недостаточность — в 36-50% случаев. Плохой перинатальный прогноз обусловлен отслойкой плаценты, внутриутробной гипоксией, асфиксией, недоношенностью и низкой массой тела при рождении [22].
Смертность женщин с HELLP-синдромом составляет 0-24%, перинатальная смертность достигает 37%.[11] Материнская смерть происходит из-за диссеминированного внутрисосудистого свертывания крови (ДВС-синдром), отслойки плаценты, послеродового кровотечения или острой почечной недостаточности. ДВС-синдром встречается в 15–62,5 % случаев. Отслойка плаценты происходит у 11–25 % женщин с синдромом HELLP. Послеродовое кровотечение возникает в 12,5-40% случаев, а острая почечная недостаточность — в 36-50% случаев. Плохой перинатальный прогноз обусловлен отслойкой плаценты, внутриутробной гипоксией, асфиксией, недоношенностью и низкой массой тела при рождении [22].
Пациенты с синдромом HELLP имеют риск развития синдрома HELLP от 19% до 27% при последующих беременностях. Рецидивирующие случаи возникают во второй половине периода беременности и становятся менее тяжелыми после двух эпизодов.[23]
Осложнения
Синдром HELLP представляет собой опасное для жизни состояние с высоким уровнем материнской и младенческой смертности. Материнские осложнения включают:
Материнские осложнения включают:
Фретальные осложнения включают:
Consultations
Сдерживание и обучение пациентов
Пациентов с HELLP-синдромом следует информировать о течении болезни. Риск материнских и перинатальных осложнений и смертности должен быть разъяснен пациентке и ее семье. Риск развития HELLP при последующих беременностях можно снизить, если вести здоровый образ жизни и предотвращать такие заболевания, как гипертония и диабет. Следует соблюдать регулярные физические упражнения. Рутинный дородовой уход и лабораторные анализы должны быть начаты на ранних сроках последующих беременностей.
Риск материнских и перинатальных осложнений и смертности должен быть разъяснен пациентке и ее семье. Риск развития HELLP при последующих беременностях можно снизить, если вести здоровый образ жизни и предотвращать такие заболевания, как гипертония и диабет. Следует соблюдать регулярные физические упражнения. Рутинный дородовой уход и лабораторные анализы должны быть начаты на ранних сроках последующих беременностей.
Улучшение результатов медицинского персонала
Ведение HELLP-синдрома, расстройства беременности, требует участия специалистов нескольких специальностей помимо акушера. Острые осложнения и поддерживающее лечение, включая контроль артериального давления, лечение отека легких и мониторинг состояния объема, могут контролироваться госпиталистом. Острая дыхательная недостаточность, требующая искусственной вентиляции легких, и шок, требующий прессорной терапии, могут совместно контролироваться госпиталистом и реаниматологом. Если пациенту требуется большой объем продуктов крови, в интересах пациента было бы привлечь к лечению гематолога. Нефролог может быть привлечен, если у пациента развивается острая почечная недостаточность. Привлечение гепатолога и хирургической бригады необходимо, если у пациента развиваются такие осложнения, как гематома или разрыв печени. Вмешательство офтальмолога может быть необходимо, если у пациента развиваются какие-либо изменения зрения. Неонатолог может быть привлечен на раннем этапе, чтобы избежать неонатальных осложнений.
Нефролог может быть привлечен, если у пациента развивается острая почечная недостаточность. Привлечение гепатолога и хирургической бригады необходимо, если у пациента развиваются такие осложнения, как гематома или разрыв печени. Вмешательство офтальмолога может быть необходимо, если у пациента развиваются какие-либо изменения зрения. Неонатолог может быть привлечен на раннем этапе, чтобы избежать неонатальных осложнений.
Управление синдромом HELLP также требует управления межпрофессиональной командой. В дополнение к вышеперечисленным клиницистам (включая врачей, а также практикующих врачей среднего звена, т. Е. NP и PA), средний медицинский персонал и фармацевты могут внести значительный вклад в уход за пациентами. Сестринский уход окажет поддержку при оценке и хирургических вмешательствах, а фармацевт выполнит согласование лекарств для лекарств, необходимых в рамках лечения или после операции. Все члены межпрофессиональной бригады должны заменить остальную часть бригады, если есть какие-либо изменения в клиническом статусе, и задокументировать свои выводы в истории болезни пациента. Этот межпрофессиональный командный подход поможет добиться положительных результатов лечения пациентов с HELLP-синдромом. [Уровень 5]
Этот межпрофессиональный командный подход поможет добиться положительных результатов лечения пациентов с HELLP-синдромом. [Уровень 5]

 Peltinine [5]
Peltinine [5] Преэклампсия с ДВС-синдромом Вовлекает факторы свертывания и вызывает увеличение ПВ и АЧТВ, в отличие от синдрома HELLP. Пациенты будут иметь гипертонию и протеинурию, как и у пациентов с синдромом HELLP.
Преэклампсия с ДВС-синдромом Вовлекает факторы свертывания и вызывает увеличение ПВ и АЧТВ, в отличие от синдрома HELLP. Пациенты будут иметь гипертонию и протеинурию, как и у пациентов с синдромом HELLP. ADAMTS-13 имеет низкий уровень с повышенными мультимерами VWF.
ADAMTS-13 имеет низкий уровень с повышенными мультимерами VWF. Доминирующими признаками АФС являются рецидивирующие артериальные/венозные тромбозы и повторные самопроизвольные аборты <10 недель гестации или потеря плода. Для диагностики необходим повышенный уровень волчаночного антикоагулянта, антител к кардиолипину и антител к бета2-гликопротеину [21].
Доминирующими признаками АФС являются рецидивирующие артериальные/венозные тромбозы и повторные самопроизвольные аборты <10 недель гестации или потеря плода. Для диагностики необходим повышенный уровень волчаночного антикоагулянта, антител к кардиолипину и антител к бета2-гликопротеину [21].

 , август; 183 (2): 444-8. [В паблике: 10942484]
, август; 183 (2): 444-8. [В паблике: 10942484] 2003 г., май; 124(5):1548-50; обсуждение 1550. [PubMed: 15534983]
2003 г., май; 124(5):1548-50; обсуждение 1550. [PubMed: 15534983] Медицина (Балтимор). 2020 май;99(18):e19798. [Бесплатная статья PMC: PMC7440217] [PubMed: 32358352]
Медицина (Балтимор). 2020 май;99(18):e19798. [Бесплатная статья PMC: PMC7440217] [PubMed: 32358352] Лечение дексаметазоном не улучшает исходы у женщин с синдромом HELLP: двойное слепое, плацебо-контролируемое, рандомизированное клиническое исследование . Am J Obstet Gynecol. 2005 ноябрь; 193(5):1591-8. [PubMed: 16260197]
Лечение дексаметазоном не улучшает исходы у женщин с синдромом HELLP: двойное слепое, плацебо-контролируемое, рандомизированное клиническое исследование . Am J Obstet Gynecol. 2005 ноябрь; 193(5):1591-8. [PubMed: 16260197]
 У этих больных повышен уровень аммиака. Присутствует гипогликемия, в отличие от синдрома HELLP.
У этих больных повышен уровень аммиака. Присутствует гипогликемия, в отличие от синдрома HELLP. Функциональные пробы печени в норме, желтуха при волчанке отсутствует. Гипертензия и протеинурия могут присутствовать подобно HELLP-синдрому. У них есть другие типичные характеристики волчаночноподобной скуловой сыпи, плеврита, артрита и перикардиального выпота.
Функциональные пробы печени в норме, желтуха при волчанке отсутствует. Гипертензия и протеинурия могут присутствовать подобно HELLP-синдрому. У них есть другие типичные характеристики волчаночноподобной скуловой сыпи, плеврита, артрита и перикардиального выпота. Акушерство Гинекол. 2014 март; 123(3):618-627. [PubMed: 24499757]
Акушерство Гинекол. 2014 март; 123(3):618-627. [PubMed: 24499757] Eur J Obstet Gynecol Reprod Biol. 2013 февраль; 166(2):117-23. [PubMed: 23107053]
Eur J Obstet Gynecol Reprod Biol. 2013 февраль; 166(2):117-23. [PubMed: 23107053] Фронт Иммунол. 2020;11:667. [Бесплатная статья PMC: PMC7174768] [PubMed: 32351511]
Фронт Иммунол. 2020;11:667. [Бесплатная статья PMC: PMC7174768] [PubMed: 32351511] Инфаркт печени, гематома и разрыв при синдроме HELLP: поддержка вазоспастической гипотезы. J Matern Fetal Neonatal Med. 2021 15 июня;: 1-6. [В паблике: 34130599]. , Delmas Y, Alberio L, Winer N, Veyradier A, Cataland S, Frémeaux-Bacchi V, Loirat C, Remuzzi G, Tsatsaris V. Лечение тромботической микроангиопатии во время беременности и после родов: отчет международной рабочей группы. Кровь. 2020 ноябрь 05;136(19):2103-2117. [PubMed: 32808006]
Инфаркт печени, гематома и разрыв при синдроме HELLP: поддержка вазоспастической гипотезы. J Matern Fetal Neonatal Med. 2021 15 июня;: 1-6. [В паблике: 34130599]. , Delmas Y, Alberio L, Winer N, Veyradier A, Cataland S, Frémeaux-Bacchi V, Loirat C, Remuzzi G, Tsatsaris V. Лечение тромботической микроангиопатии во время беременности и после родов: отчет международной рабочей группы. Кровь. 2020 ноябрь 05;136(19):2103-2117. [PubMed: 32808006]