Содержание
Рентген при беременности — DocDoc.ru
После того, как женщина узнает о своей беременности, она
должна крайне внимательно относиться к своему здоровья и образу жизни,
поскольку от этого зависит развитие ее будущего малыша. Особое внимание
беременной женщине следует обратить на предлагаемые ей обследования, особенно
на те, которые связаны с получением определенной дозы облучения.
Рентген представляет собой один из самых информативных
методов исследования состояния внутренних органов и
костей и часто является единственным
способом постановки правильного диагноза. Однако проведение рентгенологического
обследования связано с получение человеком определенной дозы облучения, что
может оказать влияние на общий радиационный фон женщины и эмбриона. Поэтому,
прежде чем соглашаться на проведение рентгена, необходимо взвесить все «за» и
«против» и понять, действительно ли польза от обследования превышает
потенциальный риск.
Общие понятия о рентгене при беременности
Последствия от рентгенологического обследования давно и тщательно
были изучены до мельчайших деталей. Как известно, большая доза облучения может
негативно отразиться на здоровье обычного человека, что уж говорить о
беременных женщинах. Развивающийся внутри женского организма
плод очень уязвим
к различным внешним факторам, поэтому рентген может очень существенно сказаться
на формировании маленького человека.
Под влиянием рентген-лучей могут приостанавливаться или нарушаться
процессы деления клеток, и результаты подобных изменений могут быть очень
печальными, начиная от генных мутаций и заканчивая раковыми опухолями. При дозе
облучения свыше 1 м3в у женщины с большой вероятностью может произойти
самопроизвольное отторжение плода или
ребенок родится в очень тяжелом состоянии. Кроме того, довольно часто после
рентгеновского облучения у детей могут наблюдаться серьезные нарушения в работе
нервной системы.
В каких случаях назначается рентген беременным и чем он может грозить
На самом же деле, когда врач назначает рентген при беременности, он уже отдает себе отчет, что потенциальная
угроза для здоровья матери или развития плода превышает возможные последствия.
Довольно часто подобный метод обследования назначается при воспалительных
процессах в зубных каналах, поскольку без должного лечения инфекция может
распространиться на десну, где образуется очаг заражения, который впоследствии
перекидывается на кости
челюсти и дальше по кровеносным сосудам инфекция
проникает в другие органы по всему организму.
Многие женщины из-за боязни
рентгена предпочитают отложить решение стоматологических проблем до момента
рождения ребенка, что является в корне неправильным. При развитии сепсиса
существует огромный риск заражения ребенка и сложных родов с тяжелыми
последствиями
.
Неизбежным является и рентгенологическое
обследование беременных при нарушениях в функциях опорно-двигательной
системы или различных травмах, вывихах и переломах. Категорически запрещается
Категорически запрещается
самостоятельно пытаться вправить вывихнутые кости или накладывать гипс на
необследованные участки, поскольку впоследствии подобные манипуляции могут
привести к серьезным заболеваниям.
Также одним из неизбежных видов обследования является рентген легких при беременности для
исключения или подтверждения воспалительных процессов, туберкулеза, пневмонии
или рака легких. Без проведения подобной диагностики врач может затрудниться с
ответом на вопрос, а сможет ли женщина вообще нормально выносить плод.
Подводя итоги, хочется отметить, что не стоит настолько
сильно бояться рентгена при беременности — для защиты неродившегося малыша,
находящегося в материнской утробе, используют экранирующие защитные фартуки,
которыми закрываются грудную клетку, колени и живот.
Если вас беспокоит какая-то проблема со здоровьем, запишитесь на диагностику. Успех лечения зависит от правильно поставленного диагноза.
Рентген на ранних сроках беременности и возможные последствия
Наиболее опасным считается рентген, проведенный в начале
беременности. Следует избегать любых видов облучения в первом триместре
беременности, а именно в первые два месяца, поскольку после 16 недели
беременности вероятность развития пороков у плода после рентген-облучения
сводиться к минимуму.
В целом рентгенологическое исследование можно условно
разделить на три категории в зависимости от степени опасности для беременных:
- Рентген с наиболее опасными последствиями.
Самым вредным считается рентгенография
позвоночника, органов брюшной полости и
таза, поскольку в этом случае Х-лучи проходят прямо через плод. - Рентген со средней степенью опасности. К
этому виду относится рентгенологическое обследование грудной клетки,
головы,
конечностей, а также легких. Напрямую лучи на плод не попадают, но получаемая
Напрямую лучи на плод не попадают, но получаемая
доза является достаточно большой и распространяется на обширную область тела,
поэтому к такому рентгену следует относиться с осторожностью. - Рентген с минимальными последствиями. К
наиболее безопасным видам обследования относится рентген носа и
зубов. В этом случае диагностика проводится с помощью
специального аппарата, который воздействует на минимальный участок тела.
Согласно установленным санитарным нормам доза облучения,
полученная будущим ребенком, не должна быть выше 1 мЗв. Для некоторых видов
рентгенографии она составляет:
- рентген грудной клетки – 0,3 мЗв;
- рентген конечностей – 0,01 мЗв;
- рентген носа
– 0,6 мЗв; - рентген зубов – 0,02 мЗв.
Более опасным считается рентген позвоночника, брюшной
полости или органов малого таза, при котором получаемая доза составляет 6-8
м3в. Поэтому при возможности женщина должна постараться избежать подобного вида
Поэтому при возможности женщина должна постараться избежать подобного вида
обследования или запланировать его на более поздние сроки.
Возможные последствия рентгена при беременности
Как говорилось ранее, самым опасным является
рентгенологическое обследование на самых ранних сроках, ведь именно в этот
период у будущего малыша формируется
головной и спинной мозг, а также нервная
система. Кроме того, на ранних стадиях активно происходит деление клеток,
поэтому любое негативное вмешательство может привести к существенным изменениям
в данном процессе или его.
Опасность при рентгене на разных сроках:
- до 2 недель – может произойти выкидыш. Плод
выходит самопроизвольно вместе с очередной менструацией; - после 4 недель – может развиться патология
головного мозга (микроцефалия), произойти нарушение в формировании желточного
мешочка, хориона и амниона; - на 6 неделе – происходят патологические
изменения в
надпочечниках или щитовидной железе, а также нарушиться
гормональный фон ребенка. Возможно развитие пороков
Возможно развитие пороков
сердца, имеется угроза для
печени; - на 7 неделе – облучение может вызвать нарушение
в иммунной системе; - на 8 неделе – рентген оказывает влияние на
пищеварительные органы и
селезенку; - на 9 неделе – существует вероятность в
изменениях развития
яичников, бронх и зубов; - на 12 неделе – имеется вероятность развития
лейкоза и малокровия, появиться нарушения в формировании
костного мозга.
При наступлении второго триместра остается только
существенный риск на кровеносную систему плода, поэтому не стоит исключать
возможность развития анемии.
Если рентген при беременности все-таки необходим – что делать
Если возникла ситуация, при которой без рентгенологического
исследования невозможно обойтись, следует принять все необходимые меры
безопасности. Следует учитывать, что чем дальше от плода находится обследуемый
Следует учитывать, что чем дальше от плода находится обследуемый
участок, тем меньше вероятность развития негативных последствий. По возможности
следует максимально защитить организм женщины от воздействия рентгеновских
лучей при помощи экранируемого фартука.
Если вы подверглись облучению, то обязательно после процедуры сделайте
ультразвуковое исследование, дабы убедиться, что с будущим ребенком все в
порядке
.
При проведении обследования на современных аппаратах, вы
получите минимальную дозу облучения. К тому же врач должен уведомить вас об
альтернативных методах исследования, если такие возможны в конкретном случае.
Например, ультразвуковое обследование или магнитно-резонансная томография
способны с успехом заменить рентген для
беременных во многих случаях.
Бывает, что женщина сделала
рентген, не зная, что она беременна. В таком случае необходимо
проконсультироваться с врачом, который сможет предоставить квалифицированную
консультацию по дальнейшим действия женщины и рассказать ей о возможных
последствиях.
Данная статья размещена исключительно в познавательных целях, не заменяет приема у врача и не может быть использована для самодиагностики.
16 августа 2016
Топ-5 диагностических центров
18134 отзыва
6295 отзывов
72 отзыва
2657 отзывов
5561 отзыв
Показать все клиники
можно ли делать на ранних сроках, последствия
Пожаловаться
Обновлено
Содержание:
Зачем нужна флюорография при беременности
Когда назначается флюорография
Что позволяет обнаружить флюорография при беременности
В чем опасность флюорографии при беременности для ребенка
Когда необходимо проведение флюорографии
Как защитить ребенка от рентгеновского излучения на ранних сроках
Возможные последствия
Видео
Иногда врачи назначают флюорографию при беременности. Многие пациентки отказываются проходить ее, поскольку считают этот метод диагностики опасным для своего ребенка. Но в определенных ситуациях более безопасной альтернативы не существует.
Многие пациентки отказываются проходить ее, поскольку считают этот метод диагностики опасным для своего ребенка. Но в определенных ситуациях более безопасной альтернативы не существует.
Зачем нужна флюорография при беременности
Это неинвазивный метод диагностики с использованием рентгеновского излучения. Его лучи проникают через ткани организма и частично ими поглощаются. Остаток полностью проходит через тело и попадает на флуоресцентный экран. Полученное изображение проектируется на пленку или передается на компьютер.
Можно ли делать флюорографию при беременности, решает лечащий врач вместе с пациенткой
Флюорография при беременности во многих регионах является наиболее доступным методом визуализации внутренних органов. Наиболее часто ее назначают при заболеваниях дыхательной системы, чтобы обнаружить поражение легочной ткани. Изменение ее плотности, накопление воспалительной жидкости, образование полостей с воздухом хорошо видны в виде характерных областей «затемнения» или «просветления».
По своей информативности флюорография практически равна обычной рентгенографии. Но качество изображения на снимках существенно ниже, нежели при компьютерной или магнито-резонансной томографии.
Когда назначается флюорография
Обычно проводится флюорография органов грудной клетки. Перед ее назначением врач должен обязательно осмотреть пациентку, расспросить о жалобах, симптомах. Показаниями к назначению этого метода диагностики является наличие следующих признаков:
- продуктивного кашля с выделением мокроты, который длится не менее 3 дней;
- ощущения тяжести или боли с одной стороны в грудной клетке;
- повышения температуры тела до 38°С и более;
- хрипов при аускультации легких;
- области в грудной клетке, где не выслушивается легочное дыхание;
- выраженной одышки, при которой частота дыхания составляет более 20 в минуту;
- участия дополнительной мускулатуры грудной клетки в дыхании;
- непродуктивного кашля, который беспокоит пациентку более 2 недель.

Флюорография при беременности позволяет быстро визуализировать причину этих симптомов. Это позволит врачу начать эффективное фармакологическое лечение заболевание или провести неотложное оперативное вмешательство.
Одновременно женщину направляют на сдачу лабораторных показателей крови, чтобы обнаружить изменения, характерные для воспалительных процессов.
Что позволяет обнаружить флюорография при беременности
Проведение флюорографии в период беременности позволяет обнаружить следующие патологии:
- бактериальную или вирусную пневмонию;
- эмфизему легких;
- туберкулез;
- добро-и злокачественные новообразования грудной клетки;
- плеврит;
- накопление крови, гноя или воздуха в плевральных полостях;
- инфаркт-пневмонию при тромбоэмболии легочной артерии;
- травматическое повреждение ребер;
- абсцесс;
- бронхоэктатическую болезнь.

Многие перечисленные патологии можно диагностировать только с использованием рентгеновских методов диагностики. Назначение флюорографии позволяет не просто вылечить пациентку, но и спасти жизнь ей и ее будущему ребенку.
В чем опасность флюорографии при беременности для ребенка
Рентгенологические методы обследования противопоказаны во время беременности из-за отрицательного влияния на плод. Но насколько это суждение справедливо для флюорографии, во многом зависит от сроков.
Проведение флюорографии на ранних сроках несет опасность для плода
Во время проведения флюорографии органов грудной клетки пациентка получает дозу облучения 0,4-0,5 мЗв. Это не превышает разрешенную дозу для здорового человека – 2 мЗв. Но еще в прошлом столетии было проведено ряд наблюдений, в которых врачи обнаружили, что у женщин после рентгеновского облучения повышается риск аборта или выкидыша. У новорожденных детей также увеличивалась частота врожденных аномалий или недоразвития отдельных органов.
Предполагается, что даже небольшая доза рентгеновского облучения, которая используется в современных флюорографах, может быть опасной. Она способна повредить генетическую информацию, закодированную в ДНК клеток ребенка.
Развитие мутаций в клетках может иметь плохие последствия в отдаленной перспективе. Этот процесс увеличивает риск развития злокачественных новообразований.
Уровень опасности для плода разнится на разных неделях. Это связано с тем, что в определенный период происходит закладка и начальное развитие важных систем организма – сердца, головного мозга, печени, почек, пищеварительной системы. Воздействие на организм ребенка в 1 триместре ионизированного излучения с большей вероятностью может навредить его здоровью.
Когда необходимо проведение флюорографии
Врачи предпочитают использовать рентгенологические методы диагностики только в крайнем случае. Где возможно, флюорографию заменяют ультразвуковым исследованием, например, чтобы определить наличие воспалительного экссудата в плевральной полости.
Однако существует ряд ситуаций, когда проведение флюорографии является единственным возможным вариантом:
- При наличии контактов у матери с больными туберкулезом. Особая опасность возникает, если она живет с ним в одной квартире или доме.
- Появление в мокроте примесей крови. Этот симптом может свидетельствовать как о туберкулезе, так и о раке легких. Его обнаружение требует немедленного проведения флюорографии.
- Наличие отрытой травмы грудной клетки. Врачам необходимо установить наличие повреждений легочной ткани, чтобы избежать скрытого внутреннего кровотечения.
- Выраженное нарушение дыхания на фоне тяжелого общего состояния пациентки. В этой ситуации флюорография проводится по жизненным показаниям.
Врач должен обязательно обсудить с пациенткой или ее родственниками возможные риски перед назначением исследования. Проводить флюорографию можно только с согласия беременной женщины.
Как защитить ребенка от рентгеновского излучения на ранних сроках
Чтобы уменьшить риск облучения плода, желательно проводить исследование на цифровом флюорографе. Он дает меньшую лучевую нагрузку на организм матери. Также этот аппарат лучше рассеивает рентгеновское излучение, что позволяет облучить изолированно только грудную клетку женщины.
Он дает меньшую лучевую нагрузку на организм матери. Также этот аппарат лучше рассеивает рентгеновское излучение, что позволяет облучить изолированно только грудную клетку женщины.
Во многих частных клиниках в таких ситуациях используют защитный фартук, который надевается на живот женщины. Он содержит свинцовые пластины, которые не дают проникнуть рентгеновскому излучению и защищают плод от его воздействия.
С помощью флюорографии при беременности можно диагностировать различные опасные заболевания
Желательно избегать проведения флюорографии на 9-14 неделе, кроме ситуаций, когда это необходимо сделать по жизненным показаниям. В этот период формируется головной мозг, внутреннее ухо и сетчатка глаз ребенка.
Существует мнение, что определенные препараты, диета или обильное питье после процедуры снижают лучевую нагрузку. Однако это не так. В организм беременной женщины во время флюорографии не попадают радиоактивные элементы, которые можно было бы вывести подобным путем.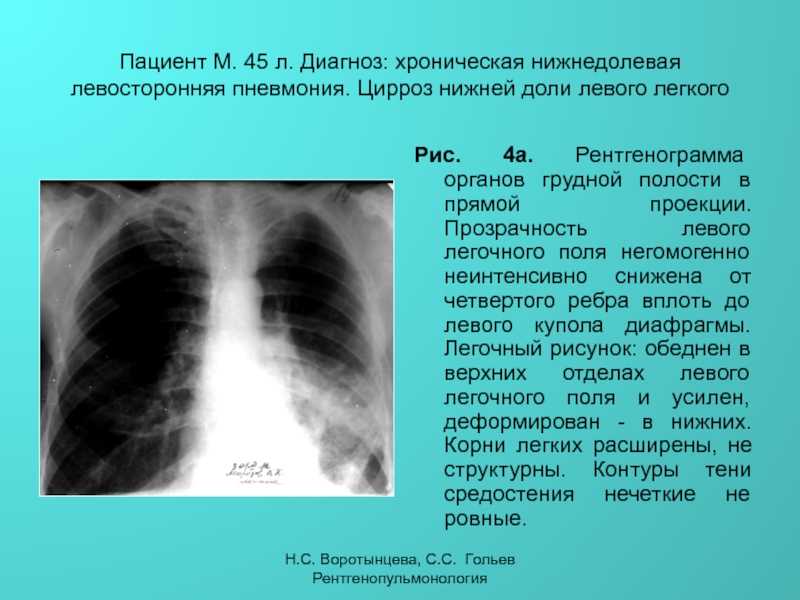 Поэтому ни специальная подготовка, ни изменение режима еды или питья не снижают риск осложнений после процедуры.
Поэтому ни специальная подготовка, ни изменение режима еды или питья не снижают риск осложнений после процедуры.
Возможные последствия
В большинстве случаев однократное проведение флюорографии не влияет не течение беременности, родов и здоровье плода. Большинство абортов или выкидышей происходит из-за грубого нарушения формирования ребенка или сопутствующих заболеваний матери. И небольшое рентгеновское излучение никак не влияет на эти процессы. Однако в любом случае, вопрос, можно ли делать такое обследование, решает врач.
Например, в исследованиях указано, что проведение флюорографии у отдельных пациенток приводило к следующим последствиям:
- добро- и злокачественным новообразованиям;
- преждевременному отслоению плаценты;
- порокам кровеносной или лимфатической, центральной нервной систем;
- асфиксии или респираторному дистресс-синдрома новорожденного;
- преждевременным родам;
- накоплению свободных радикалов;
- самопроизвольному аборту или выкидышу.

Поэтому перед проведением флюорографии еще раз нужно проконсультироваться с лечащим врачом, чтобы найти достаточные показания к проведению исследования и минимизировать риск для будущего ребенка.
Проведение флюорографии как на ранних, так и на поздних сроках беременности ассоциировано с риском для плода. Однако в ситуации, когда существует реальная угроза здоровью и жизни женщине ее, как и другие рентгенологические методы диагностики, необходимо делать без замедления.
Читайте далее о подготовке к родам
Видео
* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
РубрикаРазное
Какая норма СА 125 онкомаркера у женщин
Симптомы и лечение многоводия при беременности
Время от времени бросайте себе вызов
Комментарии
Узнавай и участвуй
Клубы на Бэби. ру — это кладезь полезной информации
ру — это кладезь полезной информации
Биострахование – ценнейший подарок к рождению ребенкаCovid-19 этой осеньюКак совместить воспитание ребенка и работуЧто делать, если ребенок хочет стать стилистом?Астма у детей — на что обратить вниманиеОбучение в Нетологии со скидкой до 75% для мамШкольные экскурсии — учимся в путешествияхОцените состояние иммунитета вашего ребенкаОнлайн приёмная психолога — для мам часто болеющих детейПочему ребенок часто болеет?30 шагов к сильному иммунитету!Инфекционист о прививкахИгра: соберите аптечку для ребенкаПервая помощь при ОРВИПервая аптечка для малыша
Исход беременности после непреднамеренного воздействия сульфата бария в 1-м триместре в качестве контрастного вещества для рентгенографии верхних отделов желудочно-кишечного тракта
. 2011 Октябрь; 31 (7): 586-8.
дои: 10.3109/01443615.2011.601359.
Б Х Хан
1
, К. С. Ли, Дж. И. Хан, Дж. С. Чой, Х. К. Ан, Х. М. Рю, Дж. Х. Ян, Х. В. Хан, А. А. Нава-Окампо
С. Ли, Дж. И. Хан, Дж. С. Чой, Х. К. Ан, Х. М. Рю, Дж. Х. Ян, Х. В. Хан, А. А. Нава-Окампо
Принадлежности
принадлежность
- 1 Отделение рентгенологии, больница Чейль и Центр женского здоровья, Медицинский колледж Квандонского университета, Сеул, Корея.
PMID:
21973128
DOI:
10.3109/01443615.2011.601359
BH Han et al.
J Obstet Gynaecol.
2011 Октябрь
. 2011 Октябрь; 31 (7): 586-8.
дои: 10.3109/01443615.2011.601359.
Авторы
Б Х Хан
1
, К. С. Ли, Дж. И. Хан, Дж. С. Чой, Х. К. Ан, Х. М. Рю, Дж. Х. Ян, Х. В. Хан, А. А. Нава-Окампо
С. Ли, Дж. И. Хан, Дж. С. Чой, Х. К. Ан, Х. М. Рю, Дж. Х. Ян, Х. В. Хан, А. А. Нава-Окампо
принадлежность
- 1 Отделение радиологии, больница Чейль и Центр женского здоровья, Медицинский колледж Квандонского университета, Сеул, Корея.
PMID:
21973128
DOI:
10.3109/01443615.2011.601359
Абстрактный
Несмотря на то, что барий десятилетиями использовался в качестве контрастного вещества, конкретных оценок его безопасности у беременных женщин недостаточно. Мы сообщаем о благоприятном исходе беременности у женщин, которые случайно подверглись воздействию проглатывания бария и связанного с ним ионизирующего излучения на ранних сроках беременности. Также была включена контрольная группа не подвергавшихся воздействию беременных женщин того же возраста и веса тела. В группе облучения было 32 живорожденных ребенка, в контрольной группе — 94 ребенка. Женщинам было проведено диагностическое рентгеноскопическое исследование верхних отделов желудочно-кишечного тракта (ВЖКТ) на сроке беременности 3,3 ± 1,5 нед. Расчетная доза облучения матери вследствие проглатывания бария широко варьировалась, максимальная доза оценивалась в 2,45 мЗв. Аналогичные исходы беременности наблюдались между группами. Количество детей, рожденных с серьезными пороками развития, существенно не отличалось (p = 1,0) между случаями и контролем: один (3,1%) против трех (3,2%) соответственно. В заключение, наше небольшое проспективное когортное исследование женщин предполагает отсутствие связи между непреднамеренным воздействием ионизирующего излучения и сульфата бария во время рентгеноскопического проглатывания бария и неблагоприятными исходами для плода.
Также была включена контрольная группа не подвергавшихся воздействию беременных женщин того же возраста и веса тела. В группе облучения было 32 живорожденных ребенка, в контрольной группе — 94 ребенка. Женщинам было проведено диагностическое рентгеноскопическое исследование верхних отделов желудочно-кишечного тракта (ВЖКТ) на сроке беременности 3,3 ± 1,5 нед. Расчетная доза облучения матери вследствие проглатывания бария широко варьировалась, максимальная доза оценивалась в 2,45 мЗв. Аналогичные исходы беременности наблюдались между группами. Количество детей, рожденных с серьезными пороками развития, существенно не отличалось (p = 1,0) между случаями и контролем: один (3,1%) против трех (3,2%) соответственно. В заключение, наше небольшое проспективное когортное исследование женщин предполагает отсутствие связи между непреднамеренным воздействием ионизирующего излучения и сульфата бария во время рентгеноскопического проглатывания бария и неблагоприятными исходами для плода.
Похожие статьи
Проспективное когортное исследование исходов беременности женщин, подвергшихся непреднамеренному воздействию метилэфедрина в 1-м триместре беременности.

Lee HJ, Han JY, Yook JH, Choi JS, Ahn HK, Kim MY, Song IO, Yang JH, Nava-Ocampo AA.
Ли Х.Дж. и др.
J Obstet Gynaecol. 2010;30(6):563-6. doi: 10.3109/01443615.2010.487577.
J Obstet Gynaecol. 2010.PMID: 20701502
Обычная бариевая клизма на ранних сроках беременности.
Хан Б.Х., Хан Дж.Ю., Чой Дж.С., Ан Х.К., Нава-Окампо А.А.
Хан Б.Х. и др.
J Obstet Gynaecol. 2010;30(6):559-62. doi: 10.3109/01443615.2010.497874.
J Obstet Gynaecol. 2010.PMID: 20701501
Исход беременности у женщин, случайно подвергшихся воздействию рибостамицина на ранних сроках беременности: проспективное когортное исследование.
Lee SW, Han JY, Choi JS, Chung JH, Kim MY, Yang JH, Koong MK, Nava-Ocampo AA, Koren G.

Ли С.В. и др.
Репрод Токсикол. 2009 апр; 27 (2): 196-8. doi: 10.1016/j.reprotox.2008.12.008. Epub 2008 31 декабря.
Репрод Токсикол. 2009.PMID: 19162171
Отчет о случае и обзор литературы по аспирации сульфата бария во время обследования верхних отделов желудочно-кишечного тракта.
Ян Г.В., Дэн Дж.Ф., Бхетувал А., Ян Г.К., Фу КС., Чен Х., Ху Н., Цзэн Х., Фань XP, Ян Г.В., Ву XL.
Ян Г.В. и др.
Медицина (Балтимор). 2017 ноябрь;96(47):e8821. doi: 10.1097/MD.0000000000008821.
Медицина (Балтимор). 2017.PMID: 29381987
Бесплатная статья ЧВК.Обзор.
Фатальная аспирация сульфата бария в случае миастении гравис: отчет о болезни и обзор литературы.
Хартаде Х.К., Мешрам В.П., Тумрам Н.К., Парчаке М.
 Б., Патхак Х.М.
Б., Патхак Х.М.
Хартаде Х.К. и др.
J судебная медицина. 2020 июль; 65 (4): 1350-1353. дои: 10.1111/1556-4029.14297. Epub 2020 18 февраля.
J судебная медицина. 2020.PMID: 32069365
Обзор.
Посмотреть все похожие статьи
Цитируется
Риски для плода от диагностической визуализации во время беременности: обзор и предложение клинического протокола.
Гомес М., Матиас А., Маседо Ф.
Гомес М. и соавт.
Педиатр Радиол. 2015 Декабрь; 45 (13): 1916-29. doi: 10.1007/s00247-015-3403-z. Epub 2015 14 августа.
Педиатр Радиол. 2015.PMID: 26271622
Обзор.
термины MeSH
вещества
Радиационный риск медицинской визуализации во время беременности
Авторы: г-н Энтони Уоллес*
Г-жа Энн Хейтон *
Что такое радиация?
Фоновое излучение
Фоновое излучение всегда присутствует в окружающей среде. Это неизбежно и дает каждому из нас постоянную небольшую дозу облучения.
Это неизбежно и дает каждому из нас постоянную небольшую дозу облучения.
Источниками фонового излучения в окружающей нас среде являются космические лучи Вселенной, природные радиоактивные вещества в продуктах питания и воде, которые мы едим и пьем, в воздухе, которым мы дышим, в земле, в строительных материалах и так далее.
Величина фонового излучения различается в разных частях мира в зависимости от радиоактивности почвы, широты, высоты над уровнем моря и образа жизни (преимущественно в помещении или на открытом воздухе). В некоторых странах радиационный фон в 10 раз выше, чем в Австралии.
Ежегодно все жители Австралии получают радиационный фон, эквивалентный дозе облучения от 50–100 простых рентгенограмм грудной клетки.
Рентгеновские лучи являются частью электромагнитного диапазона энергии, который включает радиоволны, видимый свет и гамма-лучи. Видимый свет и рентгеновское излучение (рентгеновские лучи) распространяются по прямым линиям и отбрасывают тень при взаимодействии с твердым объектом.
Когда путь рентгеновского луча изменяется при контакте с объектом, рентгеновский луч передает часть своей энергии объекту (включая человеческое тело). Этот запас энергии называется дозой излучения.
Рентгеновские лучи, гамма-лучи и некоторые другие высокоэнергетические формы излучения могут выделять достаточно энергии в человеческое тело, чтобы изменить молекулы или белки, которые являются строительными блоками тела. Эти высокоэнергетические частицы или лучи называются ионизирующим излучением, а иногда просто «излучением».
Рентген
Рентгеновские лучи обладают большей энергией, чем видимый свет, и поэтому могут проникать гораздо глубже в объекты и сквозь них. Рентгеновские лучи по-разному поглощаются различными структурами тела. Плотная структура, такая как кость, поглощает большой процент рентгеновского луча; тогда как структуры с низкой плотностью, такие как мягкие ткани, поглощают небольшое количество. Металлические предметы в теле (например, проглоченная монета, пуля или хирургическая пластина, используемая для фиксации перелома) обычно выглядят белыми. Воздух в легких будет черным, потому что он поглощает очень мало радиации. Эти различия в поглощении рентгеновских лучей можно использовать для создания картины различных структур, органов или тканей в организме, что позволяет радиологу (врачу-специалисту) диагностировать и лечить заболевания.
Воздух в легких будет черным, потому что он поглощает очень мало радиации. Эти различия в поглощении рентгеновских лучей можно использовать для создания картины различных структур, органов или тканей в организме, что позволяет радиологу (врачу-специалисту) диагностировать и лечить заболевания.
Рентгеновские лучи генерируются электрически и присутствуют только тогда, когда рентгеновский аппарат включен, как лампочка. После выключения рентгеновского аппарата остаточное излучение от рентгеновского аппарата отсутствует. Прохождение обследования с использованием ионизирующего излучения не делает людей радиоактивными.
Ядерная медицина
Ядерная медицина — это медицинская специальность, которая диагностирует и контролирует болезни, вводя пациентам небольшие количества радиоактивного материала в виде «радиофармацевтического препарата».
Радиофармацевтический препарат представляет собой комбинацию радиоактивной части и фармацевтической (или лекарственной) части.
После испытания ядерной медицины, когда пациент проглатывает, вдыхает или получает инъекцию радиофармацевтического препарата, он будет очень слабо радиоактивным в течение короткого времени. Это небольшое количество радиации улавливается специальной камерой, называемой гамма-камерой (см. статью о ядерной медицине). Изображения, полученные с помощью гамма-камеры, расшифровываются специалистом по ядерной медицине (врачом-специалистом). Уровень радиоактивности, который остается в организме, и время, в течение которого пациент остается слегка радиоактивным, зависит от проведенного теста (дополнительную информацию см. в разделе ядерная медицина).
Какие тесты/процедуры связаны с радиацией?
Таблица 1: Типы медицинской визуализации
Типы радиологических и ядерных медицинских тестов и использование ионизирующего излучения.
Процедура | Использует ионизирующее излучение? | |
Радиология | КТ – компьютерная томография | Да |
| Рентгеноскопия | Да | |
| Общий рентген | Да | |
| Маммография | Да | |
| МРТ – магнитно-резонансная томография | № | |
| УЗИ | № | |
Ядерная медицина | Общая ядерная медицина | Да |
| ПЭТ КТ – позитронно-эмиссионная томография компьютерная томография | Да | |
| Терапия | Да |
Ссылка:
Вагнер Л. , Лестер Р., Салдана Л. Воздействие диагностического излучения на беременную пациентку, 2-е изд. Издательство медицинской физики, Мэдисон, 1997
, Лестер Р., Салдана Л. Воздействие диагностического излучения на беременную пациентку, 2-е изд. Издательство медицинской физики, Мэдисон, 1997
Каковы риски диагностической визуализации во время беременности для матери?
Беременная женщина не более чувствительна к радиации, чем небеременная женщина. Риск, связанный с процедурой диагностической визуализации для беременной женщины, будет одинаковым для любой небеременной женщины того же возраста (см. ядерная медицина).
Женщины репродуктивного возраста, направленные своим врачом на компьютерную томографию (КТ), ядерную медицину, ангиографию и некоторые простые рентгенологические исследования, должны сообщить своему врачу и рентгенологу, есть ли вероятность того, что они могут быть беременны. Это может повлиять на решения о том, какой тест делать и следует ли отложить его до тех пор, пока не будет проведен тест на беременность.
Существует два основных типа риска, когда кто-либо, включая беременную женщину, подвергается воздействию ионизирующего излучения:
- Кратковременный риск
Примеры краткосрочного (или детерминированного) повреждения включают ожоги кожи и/или выпадение волос на участках тела, подвергшихся воздействию очень большой дозы рентгеновских лучей. Краткосрочное повреждение обычно является результатом очень длительных и сложных процедур КТ или интервенционной рентгеноскопии, которые проводятся у тяжелобольных пациентов. Существует значительный порог дозы облучения, который необходимо превысить, прежде чем произойдет краткосрочное повреждение. Обычно это не происходит при диагностической визуализации.
Краткосрочное повреждение обычно является результатом очень длительных и сложных процедур КТ или интервенционной рентгеноскопии, которые проводятся у тяжелобольных пациентов. Существует значительный порог дозы облучения, который необходимо превысить, прежде чем произойдет краткосрочное повреждение. Обычно это не происходит при диагностической визуализации. - Долгосрочный риск
Он также известен как «стохастический» риск. Существует очень небольшое увеличение вероятности возникновения рака или генетического повреждения в результате медицинского ионизирующего излучения.
Величину риска, связанного с ионизирующим излучением, трудно себе представить, поскольку он очень мал. Риск выражается в виде шансов на миллион, почти так же, как вы думаете о шансе выиграть первый приз в лотерее, шансе погибнуть в автокатастрофе по дороге на работу или заболеть раком легких, если вы выкурить пять сигарет.
Очень важно понимать, что риск невозможно рассчитать для любого отдельного человека, проходящего процедуру, связанную с облучением. Оценки рисков относятся к большим группам людей и являются «средними» рисками для всей группы. У всех нас разная чувствительность к воздействию радиации в результате наших генетических или унаследованных особенностей. По большей части мы не можем измерить или рассчитать влияние наших генов на нашу личную чувствительность к воздействию радиации.
Оценки рисков относятся к большим группам людей и являются «средними» рисками для всей группы. У всех нас разная чувствительность к воздействию радиации в результате наших генетических или унаследованных особенностей. По большей части мы не можем измерить или рассчитать влияние наших генов на нашу личную чувствительность к воздействию радиации.
Также важно понимать, что большая часть наших знаний о потенциальном незначительном повышении риска развития рака, которое может быть связано с воздействием медицинских источников излучения, таких как компьютерная томография и ядерная медицина, основана на данных, собранных у выживших после японских атомных бомб в 1945 году на завершающем этапе Второй мировой войны, а также от людей, подвергшихся воздействию высоких доз радиации при рентгеноскопии. На основе этих данных были сделаны оценки потенциального риска, связанного с гораздо более низкими уровнями радиации, связанными с медицинскими тестами. Это остаются только оценки. На сегодняшний день не проводилось ни одного исследования, в котором бы наблюдалось большое количество людей, прошедших компьютерную томографию, чтобы выяснить, действительно ли у них действительно повышен риск развития рака.
Ref: Радиационный риск медицинской визуализации для взрослых и детей
Каковы риски для плода матери, проходящие диагностическую визуализацию во время беременности?
Очень важно понимать, что почти во всех визуализирующих исследованиях плод подвергается такому низкому уровню радиации, что это не вызывает беспокойства. Тем не менее, рекомендуется по возможности избегать тех анализов и процедур, которые непосредственно подвергают облучению матку или брюшную полость, если женщина может быть беременна или находится в состоянии беременности. Как и при любой медицинской визуализации, риск для матери и плода должен перевешиваться пользой от теста или процедуры.
Обратите внимание, что эти комментарии НЕ ОТНОСЯТСЯ к лучевой терапии рака. Радиация, используемая для лечения рака, связана с дозами облучения, которые в тысячи раз превышают дозы, получаемые при диагностических тестах.
В общих чертах, риск для нерожденного плода от ионизирующего излучения, используемого для медицинской диагностики (например, рентген, КТ, ядерная медицина и ангиография), зависит от:
- часть тела матери, подвергшаяся облучению
- стадия беременности
- полученная доза облучения
Если вы беременны и у вас запланировано какое-либо медицинское обследование, вы должны сообщить об этом своему врачу и в поликлинику или больницу, где вы проходите обследование.
Понятно, что большинство женщин, подвергшихся воздействию медицинских источников излучения во время беременности или узнавших о своей беременности вскоре после обследования или процедуры, связанной с ионизирующим излучением, беспокоятся о том, повлияет ли это на их плод. Если у вас есть какие-либо опасения относительно воздействия медицинских источников излучения, обсудите их со своим врачом.
- 1. Краткосрочный риск
Поскольку плод быстро растет и развивается, краткосрочные риски (или детерминированные риски) для плода (или эмбриона, как известно, плод в первые 8 недель после зачатия) различны. ) по сравнению с ребенком или взрослым. К ним относятся смерть, замедление нормального роста, аномальный рост (приводящий к уродствам) и интеллектуальное или эмоциональное недоразвитие. Международная комиссия по радиологической защите (ICRP) заявила, что подобные детерминированные риски не должны возникать у эмбриона или плода, подвергшихся облучению менее 100 мГр.
В таблице 2 приведены данные об ожидаемой дозе облучения плода или эмбриона при различных видах обследования. Приведенные оценки дозы для плода применимы только к ранним стадиям беременности, когда плод мал. Можно видеть, что даже для исследований с самой высокой дозой в нижней части таблицы ожидаемая доза для плода или эмбриона при однократном обследовании значительно ниже порога в 100 мГр. - 2. Долгосрочный риск
Также известен как стохастический риск. Как объяснялось выше, в настоящее время можно только оценить потенциальные риски. Это теоретические риски рака через некоторое время после рождения (в детстве или во взрослом возрасте) и риски наследственных заболеваний, возникающих у потомков человека, подвергшегося облучению в зародыше.
Имеющаяся научная информация о влиянии небольших доз радиации на оплодотворенную яйцеклетку до ее имплантации в матку (другими словами, в течение нескольких часов или дней после зачатия) и в первые 3–4 недели после зачатия ограничена. Для большинства диагностических радиационных облучений женщин в первые 3-4 недели после зачатия, когда беременность не распознана, риск детского рака будет очень мал (и, вероятно, намного меньше, чем если бы облучение произошло на более поздних сроках беременности).
Для большинства диагностических радиационных облучений женщин в первые 3-4 недели после зачатия, когда беременность не распознана, риск детского рака будет очень мал (и, вероятно, намного меньше, чем если бы облучение произошло на более поздних сроках беременности).
Приблизительно у 1 из каждых 500 детей в детстве развивается рак (даже при отсутствии какого-либо воздействия радиации на плод). Для исследований с самым низким диапазоном доз в таблице 2 расчетный потенциальный дополнительный риск (сверх и выше нормального риска развития рака в течение жизни) для плода составляет примерно 1 на 1 000 000, а для исследований с самыми высокими дозами в нижней части таблицы , дополнительный риск (сверх обычного риска развития рака в течение всей жизни) считается примерно от 1 на 1000 до 1 на 200. Это означает, что для плода, подвергшегося воздействию одной из самых высоких доз радиации после первых 4 недель , риск рака у детей может возрасти до 3 на 500.
Это по-прежнему считается очень низким риском. Если необходимо обследование с более высокой дозой, потому что риск невыполнения теста очень значителен для матери, то это уместно. Если женщина проходит один из тестов с более высокой дозой до того, как узнает, что беременна, повышенный риск для плода по-прежнему считается небольшим. Это само по себе не является причиной для прерывания беременности из-за опасений по поводу риска рака для ребенка или ребенка.
Если необходимо обследование с более высокой дозой, потому что риск невыполнения теста очень значителен для матери, то это уместно. Если женщина проходит один из тестов с более высокой дозой до того, как узнает, что беременна, повышенный риск для плода по-прежнему считается небольшим. Это само по себе не является причиной для прерывания беременности из-за опасений по поводу риска рака для ребенка или ребенка.
Таблица 2: Типичные дозы для плода и риск развития рака у детей для обычных радиологических тестов и процедур*
Сгруппировано по дозе для плода, от самой низкой до самой высокой
В таблице 2 приведены данные об ожидаемой дозе облучения плода или эмбриона, связанной с различными типами обследования. Приведенные оценки дозы для плода применимы только к ранним стадиям беременности, когда плод мал. Можно видеть, что даже для исследований с самой высокой дозой в нижней части таблицы ожидаемая доза для плода или эмбриона при одном исследовании значительно ниже порога в 100 мГр.
2. Долгосрочный риск
Также известен как стохастический риск. Как объяснялось выше, в настоящее время можно только оценить потенциальные риски. Это теоретические риски рака через некоторое время после рождения (в детстве или во взрослом возрасте) и риски наследственных заболеваний, возникающих у потомков человека, подвергшегося облучению в зародыше.
Доступная научная информация о влиянии небольших доз радиации на оплодотворенную яйцеклетку до ее имплантации в матку (другими словами, в течение нескольких часов или дней после зачатия) и в первые 3–4 недели после зачатия ограничена. Для большинства диагностических радиационных облучений женщин в первые 3–4 недели после зачатия, когда беременность не распознана, риск детского рака будет очень мал (и, вероятно, намного меньше, чем если бы облучение произошло на более поздних сроках беременности).
Приблизительно у 1 из каждых 500 детей развивается рак в детстве (даже при отсутствии какого-либо воздействия радиации на плод). Для исследований с самым низким диапазоном доз в Таблице 2 расчетный потенциальный 90 117 дополнительный риск 90 118 (сверх нормального риска развития рака в течение жизни) для плода составляет примерно 1 на 1 000 000, а для исследований с самой высокой дозой в нижней части таблицы В таблице дополнительный риск (сверх нормального риска развития рака в течение всей жизни) считается примерно от 1 к 1000 до 1 к 200. Это означает, что для плода, подвергшегося одной из самых высоких доз радиации после первые 4 недели риск развития рака у детей может возрасти до 3 на 500.
Для исследований с самым низким диапазоном доз в Таблице 2 расчетный потенциальный 90 117 дополнительный риск 90 118 (сверх нормального риска развития рака в течение жизни) для плода составляет примерно 1 на 1 000 000, а для исследований с самой высокой дозой в нижней части таблицы В таблице дополнительный риск (сверх нормального риска развития рака в течение всей жизни) считается примерно от 1 к 1000 до 1 к 200. Это означает, что для плода, подвергшегося одной из самых высоких доз радиации после первые 4 недели риск развития рака у детей может возрасти до 3 на 500.
Это по-прежнему считается очень низким риском. Если необходимо обследование с более высокой дозой, потому что риск невыполнения теста очень значителен для матери, то это уместно. Если женщина проходит один из тестов с более высокой дозой до того, как узнает, что беременна, повышенный риск для плода по-прежнему считается небольшим. Это само по себе не является причиной для прерывания беременности из-за опасений по поводу риска рака для ребенка или ребенка.
Таблица 2. Типичные дозы для плода и риск развития рака у детей для обычных рентгенологических исследований и процедур*
Сгруппированы по дозе для плода, от самой низкой к самой высокой
| Тип исследования | Типичная доза плода (мГр) | Риск рака у детей при обследовании |
| Группа 0: УЗИ Магнитно-резонансная томография (МРТ) | 0 | 0 |
| Группа 1: Рентген черепа Рентген грудной клетки Рентген грудного отдела позвоночника Маммография КТ головы или шеи | 0,001–0,01 | < 1 из 1 000 000 |
| КТ-ангиограмма легких Сканирование вентиляции легких | 0,01–0,1 | 1 из 1 000 000 |
| Группа 2: Рентген брюшной полости, таза или бедер или бариевая мука КТ грудной клетки и верхней части живота Сканирование ядерной медицины с использованием технеция-99m, включая сканирование щитовидной железы, сканирование перфузии легких, сканирование почек (MAG3, DMSA) или сканирование лейкоцитов | 0,1–1,0 | 1 из 100 000 |
| Группа 3: Рентген поясничного отдела позвоночника Бариевая клизма Внутривенная пиелография или урография КТ брюшной полости или КТ поясничного отдела позвоночника0119 Сканирование миокарда Сканирование почек Сканирование миокарда с таллием-201 | 1,0–10 | 1 из 10 000 |
| КТ таза или таза плюс брюшная полость ПЭТ-КТ ОФЭКТ миокарда с технецием-99m (протокол покоя – упражнения) | 10–50 | 1 из 1000 от |
*Рекомендация от (Великобритания): Агентство по охране здоровья, Королевский колледж радиологов и Колледж рентгенологов
Какие льготы для матери?
Прежде чем направить беременную женщину на обследование или процедуру визуализации, лечащий врач женщины проконсультируется с ней и сделает оценку того, что преимущества перевешивают любые возможные риски. Рентгенолог или специалист по ядерной медицине, проводящий тест или процедуру, также оценит, является ли это наиболее подходящим тестом или процедурой, принимая во внимание информацию, указанную направившим врачом в форме запроса, а также историю болезни пациента (см. Медицинская визуализация для взрослых и детей)
Рентгенолог или специалист по ядерной медицине, проводящий тест или процедуру, также оценит, является ли это наиболее подходящим тестом или процедурой, принимая во внимание информацию, указанную направившим врачом в форме запроса, а также историю болезни пациента (см. Медицинская визуализация для взрослых и детей)
Что делать, если женщине сделали тест на радиацию, а потом она узнала, что беременна?
Если женщина проходит процедуру радиологии или ядерной медицины, а затем узнает, что беременна, важно, чтобы женщина поговорила со своим врачом о теоретических рисках. Это позволит избежать ненужного беспокойства или неуместного рассмотрения прерывания беременности в результате опасений за благополучие плода из-за воздействия ионизирующего излучения.
Совершенно уместно, чтобы женщина говорила со своим лечащим врачом о любых беспокойствах или опасениях. Информация, представленная в данной публикации, будет обнадеживающей для подавляющего большинства женщин. Информация также предназначена для обсуждения потенциального риска между женщиной и ее врачом.
На что следует обратить внимание женщине репродуктивного возраста, если она направлена на обследование с использованием ионизирующего излучения?
Это зависит от того, на какое обследование направлена женщина. В Таблице 2 видно, что тесты были сгруппированы от самой низкой до самой высокой в зависимости от дозы облучения матки (а если женщина беременна, то и плода в матке).
При проведении любого вида ядерной медицины, радиологического исследования или процедуры, предполагающей облучение брюшной полости или области таза, женщине очень важно знать, беременна ли она.
Если женщина определенно не беременна (другими словами, не ведет половую жизнь), можно безопасно проводить тест.
Если женщина определенно беременна, она должна сообщить об этом своему врачу и в клинику, где она проходит процедуру. Медицинский персонал оценит потенциальный риск отсутствия теста и сопоставит его с потенциальным риском для плода от радиации. Может быть решено, что процедуру можно отложить до рождения ребенка, или что более подходящим является другое обследование, не связанное с радиационным облучением плода.
Если женщина не может быть уверена, что она не беременна, потому что она сексуально активна, но ее менструация не запоздала И она была направлена на одну из процедур с более низкой дозой, включающую дозу менее 10 мГр на матку (группы 1 , 2 или 3 в таблице 2), обычно считается безопасным продолжать работу без теста на беременность.
Если у женщины задержка менструации, она должна следовать рекомендациям для вероятно или определенно беременных женщин до тех пор, пока она не сделает тест на беременность, и он будет отрицательным.
Если женщину направили на один из тестов с более высокой дозой (более 10 мГр на матку), более важно убедиться, что она не беременна. Женщина может быть уверена, потому что она не ведет половую жизнь. Также очень маловероятно, что женщина беременна, если она находится в первые 10 дней менструального цикла (с первого дня последней менструации). Если женщина сексуально активна, в репродуктивном возрасте (другими словами, не прошла менопаузу) и во второй половине менструального цикла, лучше не проводить процедуру с более высокой дозой без консультации между рентгенологом и врачом. направляющий врач. Если тест не требует неотложной медицинской помощи, рекомендуется подождать и запланировать тест или процедуру после начала менструации до 10 дней от начала менструального кровотечения. Вероятность забеременеть в это время крайне мала.
направляющий врач. Если тест не требует неотложной медицинской помощи, рекомендуется подождать и запланировать тест или процедуру после начала менструации до 10 дней от начала менструального кровотечения. Вероятность забеременеть в это время крайне мала.
Перечень тестов и процедур, представленных в таблице 2, не является полным. Женщина должна проконсультироваться со своим направляющим врачом, практикой или больницей, где она проходит обследование или процедуру, о возможном радиационном облучении матки, если она думает, что может быть беременна.
Что мне нужно учитывать, если я пытаюсь забеременеть?
Радиационное облучение репродуктивных органов любого из родителей не приводило к увеличению числа случаев рака или аномалий у детей.
Если вы пытаетесь забеременеть и вам необходимо пройти медицинское обследование, связанное с облучением, вам необходимо учитывать время проведения этого исследования в зависимости от вашего менструального цикла. См. рекомендации по направлению к рентгенологу для женщин репродуктивного возраста?
Что делать, если женщина кормит грудью и нуждается в процедуре ядерной медицины?
Когда радиофармацевтический препарат вводится как часть процедуры ядерной медицины, он распространяется по всему телу.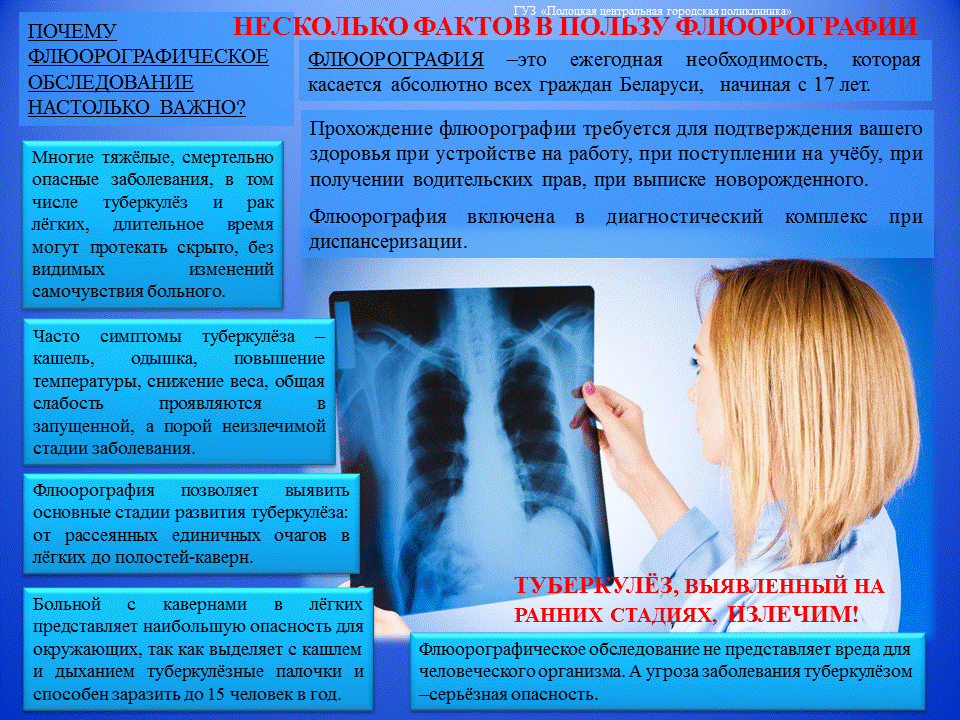 Некоторые органы будут собирать более высокую концентрацию радиофармпрепарата, чем другие, но он будет распределяться по всему телу. Некоторые радиофармпрепараты могут попадать в грудное молоко кормящих матерей и потребляться младенцем.
Некоторые органы будут собирать более высокую концентрацию радиофармпрепарата, чем другие, но он будет распределяться по всему телу. Некоторые радиофармпрепараты могут попадать в грудное молоко кормящих матерей и потребляться младенцем.
Обычно, чтобы избежать ненужного воздействия радиофармпрепаратов на младенца, грудное вскармливание должно быть приостановлено на короткий период времени после процедуры ядерной медицины. Продолжительность периода времени будет зависеть от типа и количества используемого радиофармпрепарата (см. статью InsideRadiology о ядерной медицине). Если женщина кормит грудью во время процедуры ядерной медицины, женщина должна сообщить об этом персоналу, проводящему визуализацию, перед процедурой и обратиться за советом к специалисту по ядерной медицине относительно того, когда можно возобновить грудное вскармливание. Учреждение, в котором женщина проходит обследование или процедуру, обычно может дать совет относительно возможности сцеживания и хранения грудного молока до проведения процедуры.
Женщинам, которым назначена терапия радиоактивным йодом, может быть полезно прекратить грудное вскармливание за 2–3 недели до начала терапии. Это связано с тем, что ткань молочной железы, вырабатывающая молоко, получит более высокую дозу радиации, чем ткань молочной железы женщины, которая не кормит грудью. Опять же, необходимо обратиться за конкретным советом к специалисту по ядерной медицине.
Где я могу найти дополнительную информацию?
Пути диагностической визуализации
Международное агентство по атомной энергии (МАГАТЭ)
Health Physics Society
Университет Дьюка
Перинатология
Центр контроля заболеваний
Health Protection Agency (HPA)
Каталожные номера:
Вагнер Л., Лестер Р., Салдана Л. Воздействие диагностического излучения на беременную пациентку, 2-е изд. Издательство медицинской физики, Мэдисон, 1997.
Уоллес А., Каин Т. Радиационный риск медицинской визуализации для взрослых и детей. Королевский колледж радиологии Австралии и Новой Зеландии, Сидней, 2009 г.

 Напрямую лучи на плод не попадают, но получаемая
Напрямую лучи на плод не попадают, но получаемая
 Возможно развитие пороков
Возможно развитие пороков





 Б., Патхак Х.М.
Б., Патхак Х.М. Краткосрочное повреждение обычно является результатом очень длительных и сложных процедур КТ или интервенционной рентгеноскопии, которые проводятся у тяжелобольных пациентов. Существует значительный порог дозы облучения, который необходимо превысить, прежде чем произойдет краткосрочное повреждение. Обычно это не происходит при диагностической визуализации.
Краткосрочное повреждение обычно является результатом очень длительных и сложных процедур КТ или интервенционной рентгеноскопии, которые проводятся у тяжелобольных пациентов. Существует значительный порог дозы облучения, который необходимо превысить, прежде чем произойдет краткосрочное повреждение. Обычно это не происходит при диагностической визуализации.
 Для большинства диагностических радиационных облучений женщин в первые 3-4 недели после зачатия, когда беременность не распознана, риск детского рака будет очень мал (и, вероятно, намного меньше, чем если бы облучение произошло на более поздних сроках беременности).
Для большинства диагностических радиационных облучений женщин в первые 3-4 недели после зачатия, когда беременность не распознана, риск детского рака будет очень мал (и, вероятно, намного меньше, чем если бы облучение произошло на более поздних сроках беременности).