Важность питания при заболевании поджелудочной железы. Что нельзя есть при больной поджелудочной
Диета при заболевании поджелудочной железы
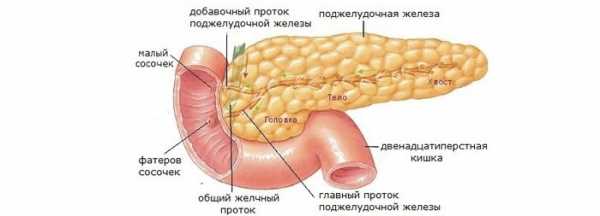
В человеческом организме поджелудочная железа – один из важнейших органов, регулирующий пищеварительные процессы. Она вырабатывает ферменты и желудочный сок, участвующие в расщеплении белков, жиров и углеводов, поступающих с пищей. Также она производит гормон инсулин, отвечающий за усвоение глюкозы. Диета при заболевании поджелудочной железы играет очень важную роль. Чтобы успешно бороться с недугом, больному следует точно разделить для себя продукты, полезные, которые можно употреблять и на вредные, способные привести к более тяжелому течению болезни.
Запрещенные и разрешенные продукты
Больному стоит внимательно прислушаться к советам врача при лечении поджелудочной железы. Только комплексный подход – медикаментозное воздействие плюс правильно разработанная диета, позволят восстановить здоровье. Принимать следует лишь ту пищу, которая позволяет поджелудочной железе оставаться в максимальном покое, и отказаться от ароматных и пряных блюд, вызывающих сильное чувство голода. Во избежание обострения заболевания больному панкреатитом рекомендуется полностью исключить из рациона:
- Газированную воду, кофе, крепкий чай, алкогольные напитки.
- Свежий хлеб, заменить его сухарями.
- Все жареное и копченое.
- Жирное мясо и рыбу.
- Овощи и фрукты в сыром виде.
- Все слишком холодные или чересчур горячие продукты.
- Острую пищу, мясные бульоны.
Диета во время болезни должна включать низкокалорийные продукты. Не жарьте их, лучше стушите или отварите на пару. Пища при заболеваниях поджелудочной железы должна быть мягкой, жидкой. Первые блюда лучше готовить на легком овощном бульоне. При болезнях поджелудочной полезно есть домашнюю лапшу на молоке. Каши рекомендуются слизистые, кроме пшенной. Постное мясо или рыбу кушать можно в виде паровых котлет, воздушного суфле, фрикаделек. Хорошо измельчайте пищу, чтобы она была легкоусвояемой.
Полезны при лечении заболевания поджелудочной железы белковые продукты – творог, куриные яйца, молоко, мясо, рыба. Белковая диета благотворно влияет на снижение воспаления в больном органе, чем значительно ускоряет выздоровление. Творог и молоко всегда старайтесь покупать обезжиренное, чтобы облегчить поджелудочной железе процесс усвоения пищи.


Существует много полезных рецептов овощных блюд, они станут прекрасным дополнением к отварной вермишели или каше. Молочные супы, фруктовые компоты также стоит включать в рацион больного панкреатитом. Пейте чай с молоком, отвар шиповника или черной смородины. Диета при острой форме панкреатита длится около года, а при хроническом заболевании поджелудочной железы ее следует придерживаться постоянно. Как правильно питаться при панкреатите, смотрите в видео.
Какая нужна диета при обострении заболевания?
Если панкреатит протекает остро, с тошнотой и рвотой, сильными болями в животе, больному необходимо полностью воздержаться от пищи и дать поджелудочной железе отдохнуть 2–3 дня. Принимайте жидкость в виде теплой воды, желательно минеральной щелочной, но без газов. После того как будет пройден курс лечебного голодания, больному разрешается понемногу начинать есть перетертые каши, приготовленные на воде. Полезными для поджелудочной железы в этот период будут различные овощные пюре, например, тыквенное или морковное. Как их приготовить, смотрите в видео.
Спустя четыре дня в диету больного панкреатитом можно добавить еще несколько продуктов – сливочное масло в небольших количествах, подсушенный вчерашний белый хлеб, обезжиренные молоко и творог. Через неделю допускается прием в пищу мясных продуктов – фрикаделек и паровых котлет. Если после еды у больного появляется дискомфорт или неприятные ощущения в области поджелудочной железы, прием данного продукта следует прекратить.
В общей сложности диета при остром панкреатите соблюдается около двух недель. После этого состояние поджелудочной железы улучшается, утихает воспалительный процесс. Любители печеных яблок могут побаловать себя этим вкусным десертом. Также больному панкреатитом можно давать свежеотжатые соки, фруктовый кисель или компот. Важно соблюдать главное правило – пища не должна быть чересчур охлажденной или слишком горячей. Еда готовится каждый раз свежая, подогретые блюда кушать не желательно.
После отступления болезни, очень важно следить за своим рационом, чтобы не допустить нового воспаления поджелудочной железы. Не следует увлекаться острыми, тяжелыми блюдами, чтобы не вызвать перегрузку пищеварительной системы. Возьмите себе за правило дробное питание, есть следует понемногу, 6-8 раз в сутки. Включайте в меню только богатые витаминами, полезные для здоровья продукты, ведь болезнь поджелудочной железы легче предупредить, чем излечить.

Лечебное питание при хроническом панкреатите
Больной хроническим панкреатитом должен помнить, что диеты ему следует придерживаться всю жизнь. Она менее строгая, чем при острой форме заболевания. Питаться нужно многоразово и понемногу, переедание очень вредно для поджелудочной железы. Основная задача диеты – снижение желудочной секреции и предотвращение обострений. Забудьте навсегда о жареной пище, привыкайте к отварным и запеченным блюдам. Алкоголь, жирная, копченая, острая и маринованная пища также категорически запрещена. Исключите сладкое – мед, сахар, конфеты. В рацион включаются следующие продукты:
- Вчерашний или сухой хлеб.
- Супы на овощном бульоне.
- Нежирное мясо или рыба в отварном или запеченном виде.
- Омлет на пару или 2 яйца, приготовленных всмятку.
- Домашний творог, кефир (не кислые).
- Твердый сыр.
- Сливочное масло или рафинированное растительное.
- Слизистые каши – манная, овсяная, гречневая, рисовая.
- Домашняя лапша на воде или с добавлением нежирного молока.
- Запеченные яблоки некислых сортов.
- Протертые овощи (морковь, молодая фасоль, тыква, свекла, цветная капуста, зеленый горошек).
- Фруктовые компоты и кисели без добавления сахара.
- Некрепкий чай с лимоном, разбавленные водой соки.


При заболеваниях поджелудочной железы категорически запрещаются бульоны, свиное и баранье мясо, всякого рода консервы, колбаса, икра, крепкий чай и кофе, шоколад, грибы, капуста, щавель, редис, бобовые, сдобное тесто, мороженое, газированные напитки.
Меню на неделю при заболеваниях поджелудочной железы
Меню составляется с учетом того, что больной должен принимать пищу не менее 6 раз в день. Первый завтрак калорийный, он включает по выбору: кашу с молоком, мясное (рыбное) блюдо с овощным гарниром либо вермишелью. Второй завтрак легче, чем первый. Рекомендуемые блюда: овощной пудинг либо пюре, суп-пюре с гренками, творог, молочная рисовая каша. На обед можно выбрать мясное блюдо с гарниром, омлет, творог, запеченный картофель. Четвертый и пятый прием пищи – суфле рыбное или творожное, суп-пюре, тефтели или биточки, кисель. На шестой раз можно ограничиться стаканом кефира.
При соблюдении всех правил питания больной, страдающий острым или хроническим панкреатитом, может избежать частых приступов болезни и сделать периоды ремиссии более продолжительными. Диета не панацея, она не способна избавить больного от симптомов без применения медикаментозных средств. Но без правильно составленной диеты при заболеваниях поджелудочной железы лечение не даст желаемого эффекта.
Узнайте больше о питании при панкреатите поджелудочной железы.
Информация представленная в статье носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению исходя из индивидуальных особенностей конкретного пациента.
sovets.net
Питание при заболевании поджелудочной железы: что можно кушать
Питание при заболевании поджелудочной железы главенствующий фактор, способствующий сохранению ее функций. Механизм переваривания пищи, и участие железы может не всем знаком.
Но о грозном заболевании сахарным диабетом знает почти каждый. Поэтому часто знакомство с поджелудочной железой начинается с гормона, который она продуцирует, инсулина. При более конкретном углублении знаний приходит понимание ее важности в организме. При многих болезнях рекомендуется диета, но питание, связанное с недугами поджелудочной железы, в силу специфики ее функционирования особенно важно.

Особенность поджелудочной железы
Пищеварительная система в своем составе имеет крупный непарный орган, который имеет двоякое значение, выполняя секреторные функции:
- Внешние.
- Внутренние.
Внешнесекреторная функция органа направлена на выработку панкреатического сока, который содержит ферменты, способствующие пищеварению. Второй функцией является выработка гормонов, которые регулируют углеводный, жировой и белковый обмен.
Не говоря о тяжести последствий, типичными заболеваниями, с чего все начинается, являются панкреатиты:
- острый;
- острый рецидивирующий;
- хронический;
- обострение хронического течения.
Каждый тип болезни наносит свой вред органу. Это выражается в замещении здоровых тканей железы рубцовой. По весу орган не изменяется, а функциональность теряет.
Если болезнь стартовала, то первые шаги в лечении направлены на облегчение боли. Далее больной поджелудочной железе требуется разработка диеты
Важно!Как можно избавится от панкреатита с помощью народного средства? Раскрываем очень старый рецепт... Читать далее >>>Она разная в зависимости от фазы панкреатита:
- период обострения;
- ремиссия.
Принципы питание при панкреатите
Питание при недуге поджелудочной железы имеет свои особенности, список разрешенных продуктов, требования к приготовлению блюд. Диета при болезни поджелудочной включает ограничение углеводов и жиров, что снижает желудочную секрецию.
С едой по назначению врача могут приниматься препараты заместительной терапии, так называемые панкреатические ферменты. Их концентрация в органе способствует уменьшению продуцирования собственных ферментов, что обеспечивает ее функциональный покой. Тяжкие состояния пациентов обусловлены эндогенной интоксикацией, подобной действию змеиных ядов.
Общие принципы употребляемой пищи:
- дробный частый прием;
- употреблять блюда ни горячими, ни холодными. Они должны быть теплыми;
- новые продукты, расширяющие диету, в рационе вводятся небольшими порциями;
- практически всегда пища носит измельченный характер.
Особенность диеты можно посмотреть по столу № 5П. Видя принцип ее составления, можно разнообразить стол своими блюдами, не нарушая запретов.

Продукты при болезни поджелудочной железы подбираются сбалансировано:
- мясо;
- рыба;
- молочные изделия;
- крупы;
- макаронные изделия;
- овощи и фрукты.
Меню составляется с учетом калорий, требуемых для нормальной жизнедеятельности человека. Поэтому хотя бы приблизительно надо знать, сколько их содержится в 100 г продукта. Кроме этого, важно знать способы приготовления блюд:
- варка, пароварка;
- запеканием;
- протирание или иное измельчение;
- Инструкция по выбору продуктов
Если болит поджелудочная железа, что можно кушать?
В острой фазе и обострении диетическое питание строго ограничено. Начинается диета с голодания и питья воды.
Каши
Через несколько дней больного начинают кормить. Пища, измельченная и жидкая в виде слизистых супов из дозволенных круп:
- овсянка;
- рис;
- гречка;
- манная;
- перловая.
Пшеничная, ячневая, пшено относятся к крупам богатым клейковиной и другими сложными углеводами, поэтому запрещены к употреблению. Супы и каши варятся на воде, возможна варка на слабом овощном отваре.
Мясо и рыба
По истечении некоторого времени в диету вводят блюда из мяса и рыбы. Оба продукта должны быть нежирных сортов. Мясо используется без жира и сухожилий:
- телятина;
- говядина;
- птица;
- кролик.
Все мясо готовят по специальным рецептам в отварном виде или на пару: суфле, котлеты, пудинг, запеканки, пюре, рулеты, фрикадельки, кнели.
Не оспаривается пищевая ценность рыбы, которая может быть как морская, так и речная. Белковый ее характер обязывает вводить в рацион хотя бы 2 раза в неделю. Имея в своем составе омега-3 кислоты, она снижает холестерин, регулирует обмен в организме.
Легкое усваивание позволяет вводить ее к столу на 7–8 день течения болезни.
К тощим типам рыбы относится:
- щука;
- камбала;
- сайда;
- судак;
- навага;
- минтай;
- хек;
- треска;
- путассу.
Разнообразные рецепты используют рыбу паровой или отварной, Питаться жареной, соленой, копченой рыбой нельзя.
Молочка
Молочные продукты служат источником белка и кальция, позволяя организму оставаться здоровым. Именно этот белок способен обеспечить синтез ферментов поджелудочной железы. Белки животного вида должны составлять 30% от всех белков, поступающих в организм в фазах обострения.

При ремиссии процент увеличивается до 60. Но употребление их тоже должно быть правильным, исключив вредные молочные изделия для органа: сливки, сметана, насыщенные жирностью. Правила готовки блюд, нормы употребления и режим питания не нарушаются:
Если пациент хорошо переносит молоко, то может себе позволить выпить до полстакана теплого молока маленькими глоточками, что полезно и для желудка. Иначе молоко можно использовать в виде молочных супов, каши, киселя, желе.
После получения творога остается молочная сыворотка, которая практически полностью обезжиренная, но насыщена полезными элементами: молочным сахаром, минералами, витаминами. При нарушении, дисфункции в поджелудочной железе она становится незаменимым продуктом диеты.
Кисломолочная продукция, пробиотик, является важными элементами диеты. Они в своем составе имеют живые бактерии, которые пополняют дисбаланс микроорганизмов в кишечнике, влияют на моторику и секрецию. ЖКТ. Среди молочных изделий: творог, неострые сыры, йогурты, кефиры, бифидок, простокваши, ряженки различной жирности и сортов.
Для женщин, которые не боятся работы на кухне, составление диетического меню произведение искусства. Наловчившись в рецептах, что можно есть, соблюдая диету, кулинарный шедевр может применяться для здорового питания.
Что нельзя при панкреатите?
Что нельзя есть при панкреатите, так это все, что отсутствуют в полезных продуктах. Жирные, соленые, копченые, грубой клетчатки и высокой клейковины продукты исключаются из меню.
Свежие фрукты и овощи при панкреатите имеют своих сторонников и оппонентов. В термической обработке спектр блюд расширяется, потому что без этой группы продуктов питание полноценным не будет.
Здесь тоже надо помнить принцип, что грубая клетчатка опасна для органа, и можно опять заболеть, съев один свежий огурец или яблоко.
В летний период, когда надо пополнять запасы витаминами, важно знать, что есть из ягод и фруктов. Плоды должны быть спелые, сладкие, при возможности отделить кожуру. Мелкие косточки, присутствующие во многих фруктах: клубнике, малине, смородине и других тоже вредны для железы.
Поэтому можно отжать свежий сок, хотя не все диетологи сторонники этого. Вот в этой ситуации в периоды ремиссии пациент сам может пробовать расширять диету не по информации в сети, а попробовать съесть сначала небольшой кусочек того плода, которого больше всего хочется. Прислушаться к ощущениям в желудке, кишечнике.
Если все в порядке, то на следующий день съешьте что-то другое небольшой порцией. Так вы сами для себя подберете свой набор плодов и овощей. Правила питания при панкреатите могут использоваться для его профилактики. Щадящая диета полезна всем органам ЖКТ.
pankreatsindrom.ru
Что можно есть при больной поджелудочной — Ответы и советы
Поджелудочная железа есть самым большим органом в пищеварительной системе человека. Переваривание пищи является следствием желудочного сока, который выделяется клетками данной железы. Кроме этого в ткани поджелудочной железы имеется другие клетки, каковые называются островками Лангерганса. Они вырабатывают инсулин, который помогает для усвоения глюкозы.Заболевание и лечение поджелудочной железы
Значительно чаще поджелудочная железа страдает от инфекционных болезней и воспалений. Ужасной заболеванием поджелудочной железы есть панкреатит – воспалительный процесс, при котором из-за воспаления данный орган не имеет возможности нормально функционировать. Потом начинается его саморазрушение, в ходе которого вредные ферменты и токсины смогут попасть в кровь, повредив другие крайне важные органы.
Людям, у которых было найдено заболевание либо воспаление поджелудочной железы, назначают лечение, основанное на диете. В случае если заболевание острое, то первые два-три дня больному направляться по большому счету воздержаться от приема пищи. Питание при таких условиях вводится через вену в виде особого раствора. Диета при поджелудочной железе весьма твёрдая: лишь вода с маленьким содержанием щелочи. Помимо этого, необходимо приложить мороз (бутылку со льдом) на пузо, на то место, где болит посильнее всего. От этого поджелудочная железа снизит выработку пищеварительного сока, и воспаление понемногу начнёт проходить.
Диета при заболевании поджелудочной железы
Еще в давние времена питание для людей было не только процессом подкрепления жизненных сил, но и лечебной процедурой. Посредством разных диет лечили многие заболевания. А при заболеваниях поджелудочной железы диета стоит на первом месте.
Диета при заболевании поджелудочной обязана соблюдаться строго! Одно из основных условий диеты – это нередкий прием пищи. Кушать необходимо каждые 3 часа, и не меньше 6 раз в день. Такое регулярное питание сможет довольно быстро вернуть функциональность поджелудочной железы. Порции пищи должны быть мелкими, дабы очень сильно не нагружать железу. А пища – в обязательном порядке измельченной, протертой, приготовленной на несколько, тушеной либо вареной. Еда должна быть горячей — в пределах 30-60 градусов, ни за что не холодной и не горячей. Выполнять диету при заболевании поджелудочной необходимо не меньше года с момента обострения.
Людям с болезнями поджелудочной железы диету рекомендуется использовать особую — диету №5. Эта диета основана на потреблении продуктов низкой каллорийности. При ней строго ограничивается прием жиров и углеводов, и таких продуктов, каковые повышают выработку пищеварительных соков, приводят к вздутию кишечника, содержат неотёсанную клетчатку. Каллорийность пищи, потребляемой в день, обязана составлять не более 1800 ккал. Питание должно складываться из: 80 г белков, 40-60 г жиров и 200 г углеводов, 8-10 г соли, и обязательного количества потребляемой жидкости в пределах 1,5-2 литра. Минеральный состав потребляемых продуктов должен быть следующим: натрий – 4050 мг, калий – 3800 мг, фосфор – 1700 мг, кальций – 1100 мг, магний – 500 мг, железо – 30 мг. А витаминный состав должен включать 1,5 мг витамина А, 1,8 мг витамина В, 12,6 мг каротина, 19 мг витамина РР и 115 мг витамина С.

Диета при заболевании поджелудочной железы обязана включать такие продукты, как:1) некрепкий чай с лимоном либо молоком, без сахара либо полусладкий;2) отвар шиповника, компоты и ягодно-фруктовые соки, разбавленные водой;3) пшеничный хлеб из муки 1 и 2 сорта, не первой свежести либо подсушенный, и сухари и сухое печенье;4) молоко и кисломолочные продукты: напитки, нежирный творог, пудинги, творожные пасты;5) овощи, приготовленные на несколько, отваренные либо в составе вегетарианских супов, в обязательном порядке протертые: картофель, морковь, кабачок, тыква, цветная капуста, свекла, зеленый горошек;6) крупы: манная, овсяная, гречневая, рис, сваренные на воде либо наполовину с молоком, протертые. И вермишель. Возможно добавить 5 г сливочного масла;7) яйца в виде омлетов, наряду с этим белков – не больше двух, а желтков – не больше ? в день;8) нежирное мясо: говядина, телятина, кролик, курица, индейка. Отварное либо паровое, протертое и рубленое в виде следующих блюд: котлеты, пюре, суфле, кнели и т. д. Рыба нежирных сортов;9) сливочное масло – до 30 г, рафинированное растительное масло – до 15 г;10) мягкие и сладкие фрукты и ягоды, протертые в сыром виде, печеные яблоки;11) компоты, желе, муссы из свежих и сухих ягод и фруктов, протертые, полусладкие.
Как уже говорилось, при остром воспалении поджелудочной железы необходимо воздержаться от еды. Диета при заболевании поджелудочной железы, по окончании того как острая боль пройдет, пребывает в приеме простокваши по ? стакана каждые 30 мин.. Через дни разрешается до 200 г творога в сутки. И вдобавок через двое дней – отварные протертые продукты. В случае если заболевание поджелудочной железы хроническое, то диета при поджелудочной содержится в потреблении разрешенных продуктов мелкими порциями и в протертом виде.

При больной поджелудочной железе диету предпочтительно насытить такими продуктами, как нежирное мясо и рыба, яйца всмятку и кисломолочные продукты. Содержащиеся в них белки благотворно воздействуют на пищеварительную функцию поджелудочной железы. Кроме этого необходимо использовать жидкие и полужидкие блюда: супы и каши на воде. Особенно нужным станет потребление морской капусты из-за громадного содержания в ней кобальта и никеля, нужного для обычной работы поджелудочной.
На протяжении диеты при заболевании поджелудочной категорически запрещается использовать ряд продуктов, среди которых:1) газированные сладкие напитки и виноградный сок, кофе, какао;2) свежий хлеб из пшеничной либо ржаной муки, сдобные булки и изделия из слоеного теста;3) молочные продукты с высоким содержанием жиров;4) борщи, щи, холодные супы и супы, сваренные на мясном, грибном либо рыбном бульоне;5) блюда из жареных яиц, яиц вкрутую и цельных яиц;6) жирное мясо и субпродукты, жирная рыба, колбаса, копчености, консервы и икра, сало, и кулинарные жиры;7) каши из кукурузной, пшенной, ячневой и перловой крупы, рассыпчатые каши;8) бобовые;9) свежие овощи и фрукты в непротертом виде, и редис, репа и редька, белокочанная капуста, лук и чеснок, баклажаны, грибы, щавель и шпинат, сладкий перец;10) виноград, бананы, финики и инжир;11) сладости: конфеты, шоколад, варенье, мороженое;12) пряности;13) алкоголь.
Высококалорийная еда переваривается весьма долго, дополнительно нагружая поджелудочную железу. Исходя из этого при больной поджелудочной железе диета исключает эти продукты. Острая и соленая пища усиливает воспаление железы. Кроме этого пагубно на нее воздействует потребление алкогольных напитков, кофе, какао, крепкого чая и сладких газировок. Все это направляться заменить на зеленый чай, воду, компоты и разбавленные соки. Финики, виноград и бананы содержат большое количество несложных углеводов, из-за стремительного усвоения которых может произойти вздутие кишечника.
Диета при заболевании поджелудочной железы станет лучшим лекарством. Но и людям, каковые заботятся о своем здоровье, ведут здоровый образ жизни и следят за своим питанием, кроме этого стоит придерживаться этих рекомендаций. С таковой диетой для поджелудочной заболевания ЖКТ будут вам не страшны!
muzashtor.ru
Какой должна быть диета при больной поджелудочной. Что можно есть при панкреатите
Поджелудочная железа является неотъемлемой частью пищеварительной системы, и в то же время это важная составляющая гормональной системы, отвечающая за обмен веществ. Поджелудочная железа относится к органам жизнеобеспечения, поскольку без нее пищеварительный процесс будет попросту остановлен. Поджелудочная железа производит ферменты, расщепляющие углеводы, белки и жиры. С другой стороны, данный орган, синтезируя инсулин и глюкагон, отвечает за нормальный обмен веществ.
Что такое панкреатит?
Панкреатит — это воспаление поджелудочной железы.
Воспаление поджелудочной – это наиболее распространенная ее патология, и она носит название панкреатита. Это заболевание не инфекционное, характеризуется отечностью и отмиранием железистой ткани, нарушением нормального строения и функционирования органа. Одной из причин возникновения панкреатита является нарушение оттока секрета, по причине сужения ее протока вследствие появления опухоли или рубца.
Ферменты, вырабатываемые железой, вследствие закупорки протока не выбрасываются в двенадцатиперстную кишку, а разрушают саму железу, начинается процесс самопереваривания. Различается несколько разновидностей заболевания поджелудочной железы. Распознать их может только врач, опираясь на анамнез, результаты инструментального обследования и лабораторных анализов. По характеру протекания различается:
- острый панкреатит
- рецидивирующий (периодически повторяющийся)
- вялотекущий хронический панкреатит
- хронический с обострением
Обычно хронический панкреатит является последствием острого панкреатита. Если воспаление обостряется ранее 6 месяцев, то это считается рецидивом острого панкреатита, а если после полугода, то это обострение хронического заболевания. Болезнь также классифицируется по характеру и объему поражения органа.
Признаки панкреатита
Боль при панкреатите может быть как справой так и с левой стороны.
Острый панкреатит отличается, прежде всего, болью. Она может быть тянущей, тупой или, напротив, острой, невыносимо режущей. Если болевой синдром не снять вовремя, это может привести к болевому шоку, и, как следствие, к летальному исходу. Боль может быть справа, или отдаваться в левое подреберье, в зависимости от того, какой участок поджелудочной поражен воспалением. Боль может быть опоясывающей, если воспалением поражена большая часть органа.
Воспаление приводит к резкому повышению температуры тела, а также пониженному давлению, слабости. В редких случаях давление может повыситься. Кожа приобретает землисто-серый оттенок вследствие того, что желчь попадает в кровь. При остром панкреатите наблюдается тошнота, икота с отрыжкой, переходящая в рвоту с желчью. Но после рвоты улучшение не происходит. Вокруг пупка или на пояснице наблюдаются посинение. Это происходит по той причине, что кровь из воспаленного органа проникает под кожу.
Воспаление может также может сопровождаться кистозом, кровотечением, воспалением брюшной диафрагмы.
Народная медицина при панкреатите
Если вам поставлен диагноз панкреатит, следует неукоснительно выполнять предписания врача. Особенно в стадии обострения. Но потом, когда симптомы обострения будет сняты, вы можете помочь своему организму справиться с этим недугом посредством народной медицины. Только обговорите рецепты траволечения со своим лечащим врачом.
Диетические напитки от народных целителей
В качестве диетических блюд, которые помогут больной поджелудочной справиться с недугом, народная медицина предлагает два замечательных рецепта. 5 грамм сухих (или 15 грамм свежих) корней солодки, репейника и одуванчика, взятые в равных частях, залить половиной литра холодной воды, довести все до кипения, процедить и немного остудить. Пить данный отвар можно вместо чая после еды. Корешок солодки имеет сладковатый вкус, он подсластит легкую горечь корня одуванчика.
Справиться с заболеванием поджелудочной поможет также овсяный кисель. Готовится он следующим образом. Овес необходимо перебрать, замочить и поставить в теплое место. Через сутки проросшие зерна промойте, обсушите на бумажной салфетке и измельчите в муку при помощи кофемолки. Полученную муку разведите холодной водой и влейте в кипящую воду, проварите в течение 3 минут, как обычно варите кисель на крахмале. Такой овсяный кисель послужит для больной поджелудочной диетическим блюдом и лекарственным средством одновременно. Готовить его надо непосредственно перед употреблением.
Травы в борьбе с панкреатитом

Бессмертник песчаный — способствует желчеотделению.
Трава чистотела и горца птичьего, цветки фиалки трехцветной, корни одуванчика и кукурузные рыльца следует взять в равных частях, примерно по 10 грамм. Все компоненты необходимо измельчить и перемешать. Разделите смесь на две части. Одну часть залейте стаканом кипятка и поварите на малом огне 2-3 минуты.
Отвар охладите и принимайте по 1 столовой ложке 3 раза в день перед едой. Как только ваш отвар заканчивается, готовьте новую порцию лекарства. И так в течение двух недель. Через две недели следует сделать перерыв и сменить рецепт, чтобы данное средство не вызвало привыкание. На смену мы предлагаем следующее средство.
Замечательная трава – бессмертник песчаный, способствует желчеотделению, усиливает выделение желудочного сока, активирует функционирование поджелудочной, останавливает кровь.1 столовую ложку измельченных цветков необходимо залить стаканом горячей воды кипятить в течение 15 минут на малом огне, затем процедить. Принимать за полчаса до еды по одной трети стакана.
Отвар помогает также при гастритах с пониженной кислотностью и заболеваниях печени. Обратите внимание на тот факт, что гипертоникам следует быть осторожнее с этим лекарственным средством, поскольку песчаник повышает давление. Перерыв рекомендуется сделать через две недели. Не следует сочетать данное лекарственное средство с травяными сборами, в составе которых имеется бессмертник.
Например, с таким. Берем по 20 грамм цветов бессмертника и 10 грамм ромашки, 30 грамм семян укропа и 20 грамм ягод боярышника, 30 грамм листьев мяты перечной. Все также необходимо измельчить и перемешать, а сухую смесь разделить на две части. Одну часть заливаем стаканом (250грамм) кипятка. Смесь должна настояться, остывая при этом до комнатной температуры. Принимать следует также по 1 столовой ложке после еды. Срок лечения составляет месяц. Потом следует сделать перерыв.
В перерыве между лечением с травой бессмертника можно порекомендовать настой полыни горькой. Полынь является природным фитогормоном, она останавливает кровотечение, улучшает аппетит и стимулирует пищеварение. Но принимать настой полыни следует в малых дозах. Чтобы приготовить его, необходимо в небольшой кастрюльке в 1 ст. ложку мелко нарезанной травы с цветками, влить 250 горячей воды и прокипятить в течение 2-3 минут, и оставить на час, чтобы настоялся. Отцедите настой от травы. Пить его следует за 15 минут до еды по 1 столовой ложке. Принимайте такой настой две недели, потом сделайте перерыв.
О диете при панкреатите описано в наведенном видеоматериале:
Что можно есть при панкреатите

При панкреатите первые 2 дня нельзя есть совсем.
Панкреатит – это очень серьезный недуг, и относиться к нему легкомысленно нельзя. Первые два дня острого приступа следует дать отдых поджелудочной и всей пищеварительной системе, то есть, голодать. На третий и четвертый день можно выпить несладкий чай и есть понемногу, но часто протертые крупяные отвары. На 5-й день в меню вводится морковный или картофельный пюре. Можно есть рыбу отварную или на пару, готовить из нее суфле, паштет, паровые котлетки. Замечательным диетическим блюдом может стать уха. В нее, как известно, жиры не добавляются.
В уху можно добавить немного картофеля и пшена. Зелень укропа и лаврового листа не только улучшат вкус, но и помогут железе работать. Постепенно в рацион вводится молоко, творог, обезжиренная сметана.В небольшом количестве допускается твердый сыр, типа российского или голландского. При панкреатите очень важно есть первые блюда, например, вермишелевый суп с добавлением овощей. Можно также в супах есть домашнюю лапшу или макароны. Из мясных продуктов разрешены паровая нежирная говядина и белое мясо курицы без шкурки. Рыбу лучше выбирать речную.
Что нельзя есть больному панкреатитом?
Для больного панкреатитом существует негласное табу – это жир и алкоголь. Спиртное способно вызвать острый приступ панкреатита, который приведет в лучшем случае на больничную койку. Совершенно противопоказана еда, приготовленная с добавлением жиров и масел. К примеру, больному придется забыть о жареной картошке со свининой. Свинина и баранина противопоказаны даже в вареном и тушеном виде, поскольку эти мясные продукты содержат высокий процент жира.
Придется забыть обо всех видах масел – сливочном, маргарине, животных и растительных жирах.
Даже такое полезное и всеми любимое оливковое масло тоже попадает под запрет. В список запрещенных продуктов попадают яичные желтки (в них содержится жир), майонез (в нем — растительное масло, уксус) и другие соусы и приправы, колбасы, копчености и большинство консервов. Впрочем, можно сделать исключение вареным колбасам, но необходимо внимательно изучать этикетку, чтобы в колбасе не было свинины.
Если присмотреться, то запрещенных продуктов гораздо больше, чем разрешенных. Но здоровье важнее. Человек, хоть раз, перенесший острый приступ панкреатита, 10 раз подумает, прежде чем поднести ко рту рюмку водки и кусочек шашлыка из баранины. Пользы от такого сиюминутного удовольствия никакого, особенно, если приступу сопутствуют тошнота и рвота, а мучение может растянуться не на один день. При остром панкреатите диета может быть назначена на срок от 6-и месяцев до одного года, при хроническом она может растянуться на несколько лет.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!Поделиться
Поделиться
Твит
Телеграм
Класс
Вотсап
pishhevarenie.com
Диета при заболеваниях поджелудочной железы
Панкреатит представляет собой полиэтиологическое заболевание. Отмечается его тесная связь с патологией соседних органов и систем и в первую очередь с поражением гепатобилиарной и гастродуоденальной систем.
В основе панкреатита лежат воспалительно-дегенеративные изменения в паренхиме поджелудочной железы, которые при остром заболевании могут привести к панкреонекрозу, а при хронических рецидивирующих панкреатитах - к развитию фиброза паренхимы железистой ткани с утратой ее переваривающей функции, вначале внешне, а затем внутрисекреторной.
У большинства больных при остром панкреатите в ранние сроки заболевания и при хроническом в стадии обострения болезни вследствие нарушения оттока панкреатического сока наблюдается повышение концентрации панкреатических ферментов, таких как амилаза, липаза, трипсин, и снижение активности ингибитора трипсина. Поскольку ферменты поджелудочной железы играют большую роль в пищеварительном процессе, при ее поражении нарушается усвоение в первую очередь белков, вследствие чего для всех фаз воспаления поджелудочной железы характерна диепротеинемия, развивающаяся в связи с потерей активности паренхимы поджелудочной железы. В результате неполноценного расщепления и усвоения белков при панкреатитах страдает синтез гормонов группы кортикоидов. По этой же причине нарушается усвоение жиров и, меньше, углеводов.
При остром и прогрессирующем хроническом панкреатите в той или иной степени нарушается внутрисекреторная функция поджелудочной железы, что выражается в нарушении углеводного обмена вследствие вовлечения в патологический процесс инсулярного аппарата, снижается уровень глюкагона, что приводит к гипергликемии и глюкозурии.
Острый панкреатит представляет собой острое воспаление поджелудочной железы вследствие активации комплекса панкреатических ферментов, вырабатываемых тканью поджелудочной железы. В результате воспалительной реакции наступает переваривание органа и поступающие в кровь ферменты оказывают общее токсическое влияние.
В этиологии острого панкреатита могут иметь значение алкогольная и другие виды интоксикации, инфекционный, аллергический, посттравматический, алиментарный, механический факторы и др.
Лечение острого панкреатита или хронического в стадии обострения должно быть комплексным и прежде всего, направлено на уменьшение болей, снижение гиперферментемии, подавление секреторной функции поджелудочной железы и двенадцатиперстной кишки, а также на восстановление нарушенных метаболических процессов; при показаниях должна проводиться антибактериальная терапия. Наряду с медикаментозной терапией и соблюдением постельного режима с целью снижения желудочной секреции, в первую очередь ферментов желудка и поджелудочной железы, в первые 2-3 дня больному острым панкреатитом и при обострении хронического панкреатита назначается голодание. В эти дни рекомендуется употреблять 1-1,5 л (по 200 мл 4-5 раз) минеральной воды (боржом) комнатной температуры и без газа, отвар шиповника (1-2 стакана).
С 2-3-го дня заболевания назначается диета № 5п (первый вариант панкреатической диеты), максимально щадящая функцию поджелудочной железы. Она малокалорийная, содержит физиологическую норму белка с резким ограничением жиров и углеводов.
Ограничиваются жиры, главным образом тугоплавкие, и легкоусвояемые углеводы (сахар, мед, варенье, кондитерские изделия).
Диета механически и химически щадящая. Исключаются продукты, вызывающие вздутие кишечника, содержащие грубую клетчатку, богатые экстрактивными веществами, стимулирующие секрецию пищеварительных желез. Пища готовится в вареном, паровом виде, жидкой или полужидкой консистенции. Прием пищи 5-6 раз в день.
Химический состав диеты № 5п (I вариант) на день: белков 80 г, жиров 40-60 г, углеводов 200 г. Калорийность рациона 1500-1600 ккал. Поваренной соли 8-10 г. Жидкости 1,5-2,0 л.
Рекомендуемые блюда и продукты
Сухари из пшеничного хлеба 50 г.
Супы - слизистые из различных круп (овсяная, рис, манная, перловая и др., кроме пшена) на воде или некрепком овощном отваре, суп-крем из вываренного мяса.
Блюда из мяса и птицы - из нежирных сортов (говядина, курица, индейка, кролик) без сухожилий и жира, в виде суфле, кнелей или паровых котлет.
Блюда из рыбы - из нежирных сортов (треска, судак, сазан, окунь и др.) в виде суфле, кнелей.
Блюда из яиц - яйцо всмятку, паровой омлет (не более 1-2 яиц в день).
Блюда из молока - молоко только в блюдах, творог свежеприготовленный в виде пасты, паровых пудингов.
Жиры - несоленое сливочное масло (добавляется в готовые блюда).
Блюда и гарниры из овощей - картофель, морковь, кабачки, цветная капуста в виде пюре, паровых пудингов.
Фрукты - яблоки печеные (исключаются антоновские).
Сладкие блюда - протертые компоты из сухих и свежих фруктов, кисели, желе, мусс на ксилите и сорбите.
Напитки - чай некрепкий, минеральная вода, отвар шиповника.
Запрещаются мясные, рыбные, грибные и крепкие овощные бульоны, жирные сорта мяса, птицы и рыбы (баранина, свинина, гуси, утки, осетрина, севрюга, сом), жареные блюда и обжаривание, сырые овощи и фрукты, капуста белокочанная, редис, лук, репа, щавель, салат, шпинат, редька, брюква, копчености, консервы, колбасные изделия, сдобные и свежеиспеченные мучные и кондитерские изделия, ржаной хлеб, мороженое, алкогольные напитки, пряности, специи.
Диета назначается на 5-7 дней.
Хронический панкреатит нередко развивается после перенесенного острого панкреатита, хотя иногда отмечаются длительные периоды времени между первым приступом острого панкреатита и развитием хронического панкреатита. Хронический панкреатит может возникнуть у больных желчнокаменной болезнью после холецистэктомии, у больных язвенной болезнью.
Патогенез хронического панкреатита тот же, что и при остром панкреатите, в основе заболевания лежат нарушения оттока панкреатического сока и желчи, вследствие чего возникают расстройства секретной функции поджелудочной железы.
Следует помнить также и о реактивном панкреатите, протекающем на фоне основного заболевания - язвенной болезни, хронического холецистита, энтероколита, гастродуоденита, после резекции желудка и др., который является своеобразной формой нарушения функции поджелудочной железы. Этот вид поражения поджелудочной железы проходит иногда незамеченным на фоне основного заболевания.
Лечение хронического панкреатита является одним из актуальных вопросов современной гастроэнтерологии. Можно утверждать, что без диетотерапии трудно рассчитывать на достаточный терапевтический эффект у этой категории больных.
Лечебное питание больных острым и хроническим панкреатитом необходимо на всех этапах их лечения в стационаре, санатории, в домашних условиях и является постоянно действующим лечебным фактором. Правильно организованное лечебное питание может предотвратить развитие осложнений, обострение болезни и ее прогрессирование.
Диета при хронических заболеваниях поджелудочной железы должна содержать повышенное количество белка (до 110-120 г), что приводит к уменьшению белкового дефицита в организме и вместе с тем повышает синтез ингибиторов трипсина, улучшает репаративные процессы в поджелудочной железе, способствует более быстрому устранению клинических проявлений болезни.
В связи с тем, что при хроническом панкреатите страдает внутрисекреторная функция поджелудочной железы, в диете следует ограничивать количество углеводов (до 300-350 г), главным образом за счет простых легкоусвояемых (мед, сахар, варенье, конфеты и др.).
При заболеваниях поджелудочной железы нарушается усвоение жира вследствие снижения функции поджелудочной железы и нарушения желчеотделительной и желчеобразующей функций, поэтому количество жиров в диете ограничивается (до 80 г).
Вся пища готовится в протертом виде, на пару или запекается.Исключается обильное введение пищи в один прием. Питание должно быть частым и дробным (5-6 раз в день).
Химический состав диеты «№2 5п (II вариант) на день: белков 110-120 г, жиров 80 г, углеводов 300-350 г. Калорийность рациона 2500-2800 ккал. Поваренной соли 8-10 г. Жидкости 1,5-2 л.
Перечень рекомендуемых блюд и продуктов
Хлеб. и хлебные изделия - хлеб пшеничный I и II сорта, выпечки предыдущего дня или подсушенный, 200-300 г, несдобное печенье.
Супы - вегетарианские овощные (кроме капустных), крупяные (кроме пшенных), с вермишелью, лапшой, протертые или, слизистые, с добавлением небольшого количества сливочного масла (5 г) или сметаны (10 г). Блюда из мяса и птицы - из нежирных сортов (говядина, телятина, курица, индейка, кролик) без сухожилий и жира, отварные, паровые или запеченные (котлеты, кнели, бефстроганов, пюре, суфле, рулет, котлеты и пр.). В период ремиссии нежесткое и нежирное мясо, курица, кролик разрешаются в отварном виде куском. Блюда из рыбы - различные нежирные сорта рыбы, предпочтительно речной (треска, окунь, щука, сазан, судак, ледяная и др.), в отварном виде куском или рубленая (тефтели, кнели, суфле, котлеты).
Блюда из яиц - паровой омлет или яйца всмятку (до 2 яиц в день).
Блюда из молока - творог некислый (домашнего приготовления) кальцинированный или из кефира в натуральном виде или в виде пудингов запеченных, сметана и сливки (добавляются в блюдо), кефир некислый. Сыр «Голландский», «Российский». Жиры — масло сливочное несоленое (30 г), растительное рафинированное (10-15 г), добавляются в блюда.
Блюда и гарниры из круп и макаронных изделий - каши из различных круп (кроме пшена) протертые полувязкие, домашняя лапша, вермишель, макароны, готовятся на воде или на воде с молоком (1:1).
Блюда и гарниры из овощей - различные виды отварных и запеченных овощей в протертом виде (морковь, тыква, свекла, цветная капуста, зеленый горошек, молодая фасоль).
Фрукты - яблоки некислые в запеченном виде или тертые без кожуры.
Сладкие блюда - компоты из свежих и сухих фруктов протертые, кисели, желе, муссы из соков без сахара на ксилите или сорбите.
Напитки - слабый чай с лимоном, фруктово-ягодные соки без сахара, разбавленные водой, отвар шиповника или черной смородины.
Соусы - молочные некрепкие на овощном отваре, фруктово-ягодные подливы. Мука для соусов не пассируется с маслом.
Запрещаются мясные, рыбные, грибные бульоны, свинина, баранина, гусь, утка, жареные блюда, тугоплавкие жиры, копчености, консервы, колбасные изделия, икра кетовая, севрюга, осетрина, лососина, сом, карп, соления, маринады, пряности, грибы, крепкий чай, кофе, какао, шоколад, белокочанная капуста, щавель, шпинат, салат, редис, репа, зрелые бобовые, сырые овощи и фрукты, клюква, сдобные мучные и кондитерские изделия, ржаной хлеб, холодные блюда и напитки, мороженое, газированные напитки, а также алкогольные напитки.
Пища не должна быть слишком холодной и горячей.
Диету больным хроническим панкреатитом рекомендуется соблюдать систематически и в течение длительного времени.
Статьи по теме:
Примерное меню диеты № 5п (I вариант)
1-й завтрак (9 ч). Омлет белковый паровой из 2 яиц, каша гречневая на воде полувязкая,
чай некрепкий.
2-й завтрак (11 ч). Печеное яблоко, чай.
Обед (14 ч). Суп овсяный слизистый 1/2 порции, суфле рыбное паровое, желе из вишневого сока на ксилите.
Полдник (16 ч). Мясной сырок, отвар шиповника (1 стакан).
Ужин (19 ч). Мясное суфле из отварного мяса, суфле морковное паровое, чай.
На ночь. 1 стакан шиповника. На весь день. Сухари 50 г, сахар 15 г.
Примерное меню диеты № 5п (II вариант)
1-й завтрак. Котлеты мясные паровые, каша рисовая протертая полувязкая с добавлением молока.
2-й завтрак. Творожное суфле из свежеприготовленного творога, чай с молоком. Обед, Суп картофельный вегетарианский, рыба запеченная под бешамелью, компот из свежих фруктов протертый без сахара.
Полдник. Омлет паровой из 2 яиц, отвар шиповника 1 стакан.
Ужин. Рулет мясной из отварного мяса, фаршированный омлетом, запеченный, пудинг запеченный из обезжиренного творога, отвар черной смородины 1 стакан.
На ночь. Кефир некислый.
На весь день. Хлеб пшеничный вчерашней выпечки 200 г, сахар 30 г.
www.f-med.ru
Поиск по сайту
Email рассылка
Узнавай первым
об обновлениях на сайте по Email БЕСПЛАТНО! Как только на сайте появятся новые посты, видео или фото, Ты сразу же будешь извещен об этом одним из первых.
Новое на сайте
Новое на форуме
Нет сообщений для показа