Диагностика гранулематозного периодонтита с помощью рентгена. Рентген периодонтит
Гранулематозный периодонтит на рентгене - диагностика острой и хронической формы
С заболеваниями стоматологического характера сталкивается практически каждый человек, причём далеко не один раз за свою длинную жизнь. К счастью, во многих ситуациях опытный стоматолог без труда способен поставить правильный диагноз и незамедлительно начать грамотное лечение, но иногда для диагностики необходимо сделать фото зубов посредством рентгенографии. Давайте рассмотрим, как выглядит гранулематозный периодонтит на рентгене, а также гранулирующий вид заболевания.
Что это такое?
Периодонтом называют ткань, окружающую корни зубов и удерживающую её внутри альвеол. Что же касается периодонтита, то такое название носит воспалительный процесс, возникающий внутри данной ткани. Очаг воспалительного процесса может располагаться на различных участка зуба, поэтому специалисты выделяют несколько основных разновидностей заболевания: маргинальный или же апикальный периодонтит. Апикальный вид заболевания характеризуется тем, что поражение наблюдается возле самой верхушки корней зудов, что практически всегда сопровождается серьезным заражением тканей.
Подобные проявления возникают из-за попадания в пульпу инфекции, а это вызывает распад, продукты которого начинают выходить через отверстие, возникшее сверху корня зуба. Специалисты упоминают, что апикальный периодонтит очень часто является осложнением непропеченного пульпита, который не был вовремя вылечен. Что же касается маргинального воспалительного процесса, а то он наблюдается прямо от края десны по следующим причинам:
- Травмирование десны. Подобная проблема является наиболее частотной причиной возникновения маргинального периодонтита, травмирование десны может возникнуть по разным причинам, например, в результате грызения чего-либо твёрдого (орехов, каких-то несъедобных предметов) или же при неудачной попытки удержать предмет в зубах.
- Аллергическая реакция. Последствия аллергии такого рода возникают достаточно редко, но она всё же может привести к периодонтиту. Чаще всего это возникает из-за аллергической реакции на сильные лекарственные препараты.
Заболевание также принято разделять на острый периодонтит и хронический периодонтит, который является следствием отсутствия грамотной терапии при острой форме. Ещё недуг разделяют на следующие типы:
- гнойная форма периодонтита;
- серозный периодонтит;
- гранулирующий периодонтит;
- фиброзная форма;
- гранулематозный периодонтит.
Давайте подробно разберем гранулирующий и гранулематозный формы, рассмотрев их основные особенности и отличия.

Гранулез зуба.
Гранулематозный периодонтит
Организм человека стремится победить любую инфекцию, проникающую в организм, даже если она зубная. Если начинает развиваться периодонтит зуба такого рода, то это свидетельствует о заражении периодонта, вследствие чего организм предпринял эти действия, заключив инфекция в некую «капсулу», каждую из которых принято называть гранулемой. Она позволяет прекратить распространение инфекции и токсинов по остальному организму, а подобное проявление называют гранулематозным.
Гранулема представляет собой определенное количество молодых волокон, имеющих отношение к соединительной ткани, то есть в них присутствуют сосуды. При обнаружении инфекции в организме иммунитет начинают усиленно работать, активируя все защитные функции, что приводит к появлению тяжей, но гранулема всё же представляет серьёзную опасность. Дело в том, что известны случаи, когда гранулемы превращались в кисты, способные провоцировать процесс распада костных тканей (как несложно догадаться, в этой ситуации подобная проблема может привести к выпадению зуба или даже нескольких из них). Опасные ситуации во время периодонтита связаны и с тем, что гранулемы просто раскрываются, это заканчивается не только таким последствиям, как крайне высокая температура, гноетечение и головная боль, ведь в итоге может появиться абсцесс и даже развиться инфекционная форма эндокардита.
Течение болезни и её проявления на рентгене
Зарождение и развитие гранулемы — это достаточно медленный процесс, поэтому данная форма периодонтита часто развивается бессимптомно, пока капсула не станет большой и не появится ощущение набухания десны. Подобный процесс сопровождается болевыми ощущениями при надкусывании, также иногда темнеет эмаль и наблюдается симптомы свища.
При проведении рентгенографии на данной стадии уже можно будет диагностировать гранулематозный периодонтит, несмотря на то, что грануляционная ткань очень плохо визуализируется на фото. Очаг воспаления будет характеризоваться овальной или даже круглой формой, причем диаметр в таких ситуациях уже обычно достигает хотя бы 5 мм. Границы такой гранулемы крайне отчетливы, а деструкции зубов еще не наблюдаются. Упомянем и то, что практически никогда не наблюдается резорбция верхушки корня, а склерозирование слоя иногда можно заметить.
Важно понимать, что гранулематозная форум простатита может появиться не только на зубах, подверженных кариесу в данный момент, он может начать развиваться и на ранее запломбированных зубах. При наличии кариозной полости она далеко не всегда сообщается с полостью зуба. Если специалист проведёт постукивание, то сможет выявить низкую степень чувствительности зуба. Также в таких случаях будет:
- практически полностью отсутствовать реакция на зондирование;
- появляться покраснение в том месте, где локализуется воспалительный процесс;
- наблюдаться повышенная электровозбудимость;
- отсутствовать какая-либо деструкция зубов.
Обратите внимание! Гранулематозный или гранулирующий периодонтит на рентгене может определять только квалифицированный специалист, ни в коем случае не пытайтесь сделать описание снимка самостоятельно, ведь даже при правильной расшифровке вылечить периодонтит без стоматологического вмешательства будет невозможно.

На рентген-снимке показан гнойный периодонтит.
Лечение
Процесс лечения гранулематозного простатита достаточно длительный, ведь вам придется посетить врача стоматолога не менее 3 раз. При первом приеме врач очистит зуб, который подвержен воспалительному процессу, с использованием специальных инструментов, также на данном этапе обязательно требуется противогрибковая терапия. В итоге в корень зуба будет введена специальная паста, необходимая для создания временной пломбы. В процессе 2 приема специалист начнёт вскрытие отверстия сверху корня зуба с целью выполнения экссудации. На этом этапе должны применяться антибиотики, а также антисептики, но лекарства не должны быть слишком сильными, иначе может быть замедлен процесс восстановления тканей после периодонтита.
Потребуется и другие медикаментозные препараты, например, гипосенсибилизирующие лекарственные средства. Дело в том, что гранулема способна вызвать высокую аллергическую чувствительность, а данные препараты способны справиться с этим. Ещё потребуются лекарства, способные остановить процесс роста гранулемы и оказать эффект регенерации тканей.
Суть третьего посещения специалиста будет заключаться в установке пломбы и в завершении лечения. При нахождении кисты, что возникает не так-то редко, она должна быть удалена, причём иногда приходится делать это хирургическим путем (при больших размерах данного новообразования).
Гранулирующий периодонтит
Также следует рассмотреть и такой вид заболевания, как острый или же хронический гранулирующий периодонтит. В таком случае происходит деформация периодонта в следствии разрастание тканей. Такие проявления легко объяснить, ведь с их помощью организм стремится уничтожить очаг инфекции (в большинстве ситуаций бактериальной природы). Эти бактерии проникают в периодонт посредством отверстия, расположенного в верхушке корня зуба, что является осложнением кариеса, связанным с попаданием инфекции в пульпу. Грануляции в таком случае будут расти очень быстро, параллельно разрушая альвеолярный отросток. В результате этого может открыться канал, посредством которого начнёт выходить гной, причём их может быть даже несколько.
Особенности протекания недуга и его диагностика
Врачи-стоматологи всегда характеризуют гранулирующий периодонтит появлением болевых ощущений периодического характера, причём проявляться они могут произвольно. Боли также могут проявляться при надкусывании чего-либо. Зуб может даже становиться немного подвижным, а вот и остальные клинические проявления данной формы периодонтита:
- появление неприятного запаха изо рта;
- появление свищей и гнойных выделений;
- значительное покраснение слизистой оболочки.
Что касается слизистой оболочки в том месте, где развивается в свищи, то она становится значительно тоньше, а при закрытии канала образуется рубец достаточно большого размера. На этом этапе уже медлить нельзя, вами выбрала должна быть выбрана какая-либо стоматология, куда следует обратиться.

Рентген – один из основных методов, необходимый для постановки диагноза хронического периодонтита.
Исследование у врача никогда не начинается рентгеновским снимком, ведь для начала делается описание состояния. В процессе диагностики специалист обнаружит многие клинические проявления, наблюдающиеся при гранулирующем периодонтите. Например, при прощупывании, скорее всего, будет обнаружен внутренний тяж, что всегда является следствием свища, соединительная ткань поблизости которого серьёзно уплотняется. Важно понимать, что свищи могут появляться абсолютно в разных местах, причём даже на лице и на шее, что нередко вызывает удивление пациентов.
Что же касается того, как будет выглядеть снимок, на котором наблюдается гранулирующий простатит, то его основные особенности тоже будут заключаться в гранулах и образованиях патологического характера, отделённых ото всех тканей. Внутри подобных образований проявляется грануляционная ткань, которая достаточно плохо визуализируется, как уже было упомянуто ранее. На тех местах, где происходили изменения воспалительного характера, появится соединительная ткань, которая будет занимать относительно много места, что упрощает её выявление.
Важно! Рентгенография является незаменимым исследованием во многих ситуациях подобного рода, но проведение такого исследование без контрастного вещества может не дать желанных результатов, особенно если речь идёт про ранние этапы развития проблемы, когда образование ещё достаточно мало. В любом случае обращаться к врачу следует при появлении первых же симптомов, иначе можно потерять драгоценное время, которое поможет точнее установить диагноз и начать грамотную терапию, предупредив возможные осложнения и опасные последствия.
Стоит понимать, что периодонтит может быть отнесен и к какой-либо другой форме, ведь в данном материале были подробно рассмотрены всего две из них.
tomografa.net
Гранулирующий периодонтит на рентгене: признаки, фото снимков
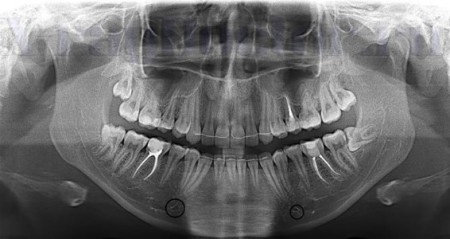
Гранулирующий периодонтит на рентгене определяется как наслоение в периапикальной области. При патологии образуются свищи с гнойным содержимым. Рентгеновский снимок показывается очаги деструкции с нечеткими и неровными контурами. По структуре они напоминают «языки пламени».
Как определить гранулематозный периодонтит на рентгене
Гранулематозный периодонтит на рентгеновском снимке проявляется гранулемами и патологическими образованиями, которые отделены от окружающих тканей. Внутри данного образования располагается грануляционная ткань, которая не очень хорошо прослеживается на рентгенограмме.
Патологический процесс является результатом гранулематозного или гранулирующего пульпита. На месте воспалительных изменений образуется соединительная ткань. С течением времени она занимает большие пространства, поэтому может визуализироваться на рентгене.

Ортопантомограмма: кистовидные просветления при периодонтите нижней челюсти. Четко прослеживаются металлические пломбы
Для проведения дифференциальной диагностики хронических форм рентгеновское исследование является незаменимым. При лечении патологии не обязательно сразу выставлять диагноз, так как он становится ясным в процессе клинического осмотра ротовой полости пациента.
Чем характеризуется гранулема на рентгеновском снимке
Гранулема на рентгеновском снимке проявляется зоной частичного разрежения структуры кости. Она имеет неровные и смазанные контуры. На рентгеновском снимке данные симптомы проявляются в виде «языков пламени».
При рентгеновском исследовании периодонтита гранулематозного в проекции зубов прослеживаются гранулемы. Они представляют собой овальные или округлые пятна с четкими и ровными контурами. Очаги деструкции представляют собой образования, расположенные возле верхушки или под корнем зуба. Размеры очагов колеблются от пары миллиметров до 0,5 сантиметра.
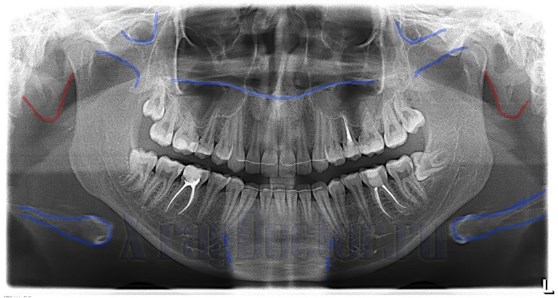
Рентгеновский снимок с кистовидными полостями при хроническом периодонтите с выделением анатомических областей
Гранулематозный (фиброзный) периодонтит на снимке характеризуется следующими симптомами:
- увеличение щели в проекции зубной верхушки;
- деформация структуры зуба;
- выявление очаговых образований.
С помощью рентгенографического исследования можно точно установить форму периодонтита у пациента. Оно показывает следующие изменения:
- Кариозные полости.
- Увеличение размеров десны.
- Отечность слизистой оболочки.
- Повреждение верхней части периодонта.
При клиническом исследовании врач может обнаружить внутренний тяж. Если существует свищевой ход с закрытием гнойных полостей, такое заболевание в медицине называется мигрирующей гранулемой.
Какие клинические симптомы при хроническом периодонтите
Клинические симптомы болезни сопровождаются следующими признаками:
- неприятные болевые ощущения в полости рта;
- чувство тяжести, неловкости и распирания при накусывании на больной зуб;
- сильное разрушение зубной эмали;
- пожелтение дентина;
- покраснение слизистой оболочки;
- углубление в области места повреждения;
- свищ в области больного зуба;
- увеличение лимфатических узлов.
При выявлении вышеописанных признаков врачи обязательно назначают рентгенографическое исследование, чтобы подробно изучить особенности заболевания.
Рентгенодиагностика периодонтита гранулирующего (фиброзного)
Для диагностики болезни применяются контактные внутриротовые рентгенограммы. Они выполняются по принципам изометрической проекции. Для определения взаимосвязи между дном верхнечелюстной пазухи и корнем зуба лучше ортопантомограмм и боковых рентгенограмм методов диагностики не существует.
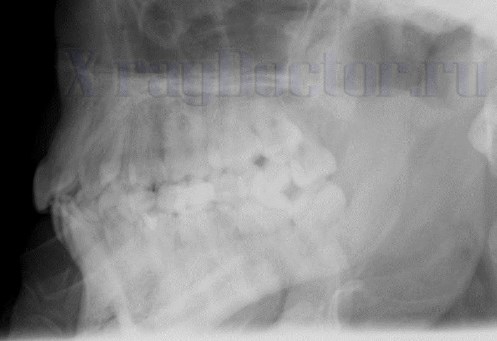
Боковой рентгеновский снимок нижней челюсти с изображением зубов
Какие формы периодонтита существуют:
- Острая верхушечная форма проявляется расширением периодонтальной щели. На снимке выявить подобные изменения сложно.
- Хроническая форма (фиброзная, гранулирующая) сопровождается разрастанием грануляционной ткани, которая провоцирует сильные болевые ощущения. Гранулема сопровождается изъеденностью контура зуба и укорочением корня.
- Гранулема характеризуется не только разрастанием фиброзной ткани, но и ростом тяжей эпителия. Она превращается в кистогранулему. При ней морфологическая картина характеризуется наличием нескольких кист, разделенных грубыми фиброзными тяжами.
- Периодонтит фиброзный является исходом острого или хронического. При нем травматические повреждения сопровождаются грубоволокнистыми структурами. Рубцовая ткань на рентгеновском снимке прослеживается в виде утолщения периодонта. При этом наблюдается избыточное напластование цемента на зубной поверхности (гиперцементоз).
Таким образом, типичными признаками заболевания являются:
- Расширение щели периодонта.
- Образование очагов склероза.
- Появление гнойных кист.
Чаще всего вышеописанные изменения прослеживаются в области корней нижних моляров. Часто при анализе рентгенограмм появляются трудности с дифференцировкой патологических симптомов. В такой ситуации дополнительным методом диагностики является клиническое обследование.
data-matched-content-rows-num="4" data-matched-content-columns-num="4" data-matched-content-ui-type="image_stacked" data-ad-format="autorelaxed"> [rek_teaser] [rek_teaser_vert]Вконтакте
Google+
Мой мир
x-raydoctor.ru
Рентген признаки кариеса, пульпита, периодонтита, заболеваний пародонта
Рентгенодиагностика кариеса, пульпита, периодонтита, заболеваний пародонта
Рентгенодиагностика кариеса
Кариес - патологический процесс, проявляющийся деминерализацией и прогрессирующим разрушением твердых тканей зуба с образованием дефекта. Это наиболее распространенное заболевание зубов: поражаемость населения кариесом достигает 100 %. На прорезывающихся зубах в зависимости от локализации различают кариес фиссурный, пришеечный, на контактных (апроксимальных), вестибулярной и язычной поверхностях. У моляров кариес чаще развивается на жевательной поверхности, у резцов, клыков и премоляров - на контактных поверхностях.
В зависимости от глубины поражения различают стадию пятна (кариозное пятно), поверхностный, средний и глубокий кариес. При простом или неосложненном кариесе изменения в пульпе отсутствуют. Осложненный кариес сопровождается развитием воспаления в пульпе (пульпит) и периодонте (периодонтит).
Кариесом могут быть поражены отдельные зубы, несколько зубов (множественный кариес) или почти все зубы (системное поражение). Множественный кариес может проявляться в виде так называемого циркулярного и поверхностного, распространяющегося преимущественно по поверхности. При клиническом исследовании не удается диагностировать маленькие кариозные полости и кариозные поражения, недоступные для непосредственного осмотра. Лишь сочетание клинического и рентгенологического исследований обеспечивает выявление всех кариозных полостей.
Цели рентгенологического исследования при кариесе:
- выявление кариозной полости и определение ее размеров, включая глубину;
- установление взаимоотношений ее с полостью зуба;
- оценка состояния периодонта;
- диагностика вторичного кариеса под пломбами и коронками;
- контроль правильности формирования полости;
- оценка наложения лечебной прокладки и ее прилегания к стенкам;
- обнаружение нависающих или сливающихся пломб.
Рентгенологически распознаются лишь кариозные поражения, при которых твердые ткани зуба теряют не менее 1/3 минерального состава. Рентгенологическая картина кариозной полости зависит от ее размеров и локализации.
Форма и контуры кариозных полостей вариабельны, что обусловлено особенностями распространения кариозного процесса. При проецировании кариозного дефекта на неизмененную ткань зуба (кариес на вестибулярной, язычной и жевательной поверхностях) он представлен в виде участка просветления округлой, овальной, неправильной или линейной формы. Краеобразующие кариозные полости (располагающиеся в апроксимальных, пришеечных областях и по режущему краю резцов и клыков), выходящие на контур, изменяют форму коронки.
Четкость или нечеткость контуров полости определяется особенностями течения кариозного процесса. На контактных поверхностях кариозные полости выявляются особенно отчетливо и на определенных этапах развития по форме напоминают букву V, вершина которой обращена к эмалево-дентинной границе.
Возникают сложности отличительного распознавания небольших пришеечных кариозных полостей от варианта анатомического строения, когда наблюдаются углубления, обусловленные отсутствием эмали на этих участках. Зондирование гингивального кармана позволяет преодолеть возникшие затруднения.
Небольшие кариозные полости на жевательной, вестибулярной или язычной поверхности зуба перекрываются неизмененными твердыми тканями зуба и не находят отражения на рентгенограмме.
Кариозные полости хорошо распознаются клинически, и к рентгенологическому исследованию в большинстве случаев прибегают для диагностики скрытых кариозных полостей, недоступных для визуального осмотра и инструментального исследования. К ним относятся кариозные полости на корне, под пломбами (вторичный кариес), коронками и на контактных поверхностях.
Рентгенологическое исследование в большинстве случаев дает возможность оценить глубину распространения кариозного процесса. Стадия пятна рентгенологически не определяется. При поверхностном кариесе, особенно в тех случаях, когда полость краеобразующая, виден дефект в пределах эмали. При среднем и глубоком кариесе в процесс в той или иной степени вовлекается дентин. Ввиду более медленного распространения процесса в эмали на рентгенограмме иногда определяется несоответствие между размерами полости в эмали и дентине.
Трудности, возникающие при определении взаимоотношений между кариозной полостью и полостью зуба, обусловлены расположением, глубиной кариозного очага и особенностями проекции. На рентгенограммах, выполненных с соблюдением «правила биссектрисы», полость зуба по высоте проекционно уменьшена. При среднем кариесе деформация и уменьшение полости зуба происходят также вследствие отложения вторичного дентина. Кариозный очаг на вестибулярной и язычной поверхностях зуба иногда проецируется на полость зуба. При расположении кариозной полости на жевательных и контактных поверхностях рентгенологическое исследование дает возможность достаточно четко оценить толщину слоя дентина, отделяющего кариозный очаг от полости зуба.
Вторичный кариес под пломбой представлен в виде дефекта тех или иных размеров, между пломбой и дентином появляется полоса просветления. Аналогичная картина имеет место при пломбировании с использованием прокладок, не поглощающих рентгеновские лучи. Неровные, нечеткие, подрытые контуры полости свидетельствуют о вторичном кариесе. В диагностике может помочь сравнение с рентгенограммой, выполненной до пломбирования.
Рентгенологическое исследование позволяет оценить, как сформирована полость, качество пломбирования, прилегание пломбировочного материала к стенкам, нависание пломбы между зубами и в десневом кармане.
Пломбы из амальгамы и фосфатсодержащих пломбировочных материалов определяются в виде высокоинтенсивной тени на фоне тканей зуба. Пломбы из силикатоцемента, эпоксидного материала и пластмасс рентгенонегативны, поэтому на снимке видна препарированная полость и прилегающая к стенкам линейная тень прокладки.
У детей кариес встречается даже в стадии прорезывания зубов. Наиболее высокая частота его развития отмечается в возрасте 7-8 лет и после 13 лет. На молочных зубах кариес поражает преимущественно контактные поверхности, характеризуется быстрым прогрессированием процесса и осложнениями в виде пульпита и периодонтита.
Множественный кариес молочных зубов, обусловленный обменными нарушениями, иногда локализуется симметрично на одноименных зубах. Изменения твердых тканей зуба возникают также при некариозных поражениях: гипоплазии, флюорозе, клиновидных дефектах, патологической стираемости.
Клиновидный дефект располагается на вестибулярной поверхности коронок в области шеек. На рентгенограмме определяется в виде полосок просветления в пришеечной области, идущих параллельно режущему краю.
Патологическая стираемость может быть обусловлена вредными привычками (удерживание во рту инородных предметов - гвоздей, мундштука трубки). При стирании может образовываться заместительный дентин, вызывающий уменьшение высоты полости зуба. В области верхушек зубов происходит напластование вторичного цемента (картина гиперцементоза).
Пятнистые дефекты при флюорозе, как правило, не находят отражения на рентгенограммах.
Распространенная в стоматологической практике методика рентгенологического исследования с центрацией лучей на верхушку зуба в связи с возникающими проекционными искажениями наименее эффективна в диагностике кариеса. Интерпроксимальная методика, исключающая проекционное наложение контактных поверхностей соседних зубов, более эффективна. Будущее в этом плане за рентгенографией параллельным пучком лучей с большого фокусного расстояния, при которой не искажаются размеры и форма коронки. На прямых панорамных рентгенограммах происходит наложение коронок премоляров и моляров, на ортопантомограммах этого не происходит, но возникают сложности при оценке состояния передних зубов.
Лучевые поражения зубов
По данным Г.М. Барера, через 4 мес после дистанционной гамма-терапии злокачественных опухолей челюстно-лицевой области в 58,4 % случаев отмечено разрушение твердых тканей зубов, включенных в объем облучения. Появляются пришеечные и множественные очаги разрушения коронки, происходит интенсивное стирание режущих и жевательных поверхностей. Отмечается более высокая частота поражения нижних резцов и клыков. Особенности клинического проявления и характер течения позволяют выделить лучевые поражения зубов как самостоятельную нозологическую единицу.
Среди этиологических факторов отмечается влияние гипосаливации, изменений в кристаллической решетке, денатурации и деминерализации эмали, дентина и цемента.
Рентгенодиагностика заболеваний пульпы
Воспалительный процесс в пульпе обычно не вызывает изменений твердых тканей, ограничивающих полость зуба и корневые каналы, и не имеет прямых рентгенологических признаков.
Косвенным признаком пульпита является определяемая на рентгенограмме глубокая кариозная полость, сообщающаяся с полостью зуба. Однако окончательный диагноз пульпита устанавливают лишь на основании комплекса клинических данных, результатов зондирования и определения электровозбудимости пульпы.
Дистрофические процессы в пульпе могут приводить к образованию дентиклей, располагающихся у стенок полости зуба и корневого канала (пристеночные дентикли) или свободно в пульпе (свободные дентикли). На рентгенограмме дентикли определяются в виде округлых единичных или множественных плотных теней на фоне полости зуба или корневого канала.
Иногда возникают боли невралгического характера вследствие ущемления нервных волокон пульпы дентиклями. В этих случаях диагноз устанавливают лишь после выполнения рентгенологического исследования.
При хроническом гранулематозном пульпите может развиться «внутренняя гранулема», вызывающая разрушение зуба, прилежащего к полости дентина. Данное поражение чаще встречается на передних зубах. На рентгенограмме определяется четко контурированное просветление округлой формы, проецирующееся на полость зуба. Возникают трудности при отличительном распознавании с кариесом на язычной или щечной поверхности зуба. Внутренняя гранулема может осложниться патологическим переломом зуба.
Рентгенодиагностика периодонтита
С целью диагностики периодонтитов широко применяют внутрирото-вые контактные рентгенограммы, выполняемые по правилам изометрической проекции. Для оценки взаимоотношения корней с дном верхнечелюстной пазухи производят панорамные боковые рентгенограммы и ортопантомограммы, а в случае отсутствия специальной аппаратуры - разработанные нами внеротовые контактные рентгенограммы в косой проекции.
Острый верхушечный периодонтит. Несмотря на выраженную клиническую картину, незначительное расширение периодонтальной щели у верхушки корня, обусловленное воспалением периодонта, рентгенологически уловить, как правило, не удается. Диагноз острого периодонтита устанавливают практически на основании клинических данных. Острый процесс, продолжающийся от 2-3 дней до 2 нед, может перейти в хронический.
Хронический гранулирующий периодонтит. Морфологический процесс характеризуется разрастанием грануляционной ткани, вызывающей интенсивную резорбцию твердых тканей зуба (цемент, дентин), кортикальной пластинки стенки зубной альвеолы и губчатой костной ткани. На рентгенограмме нормальное изображение периодонтальной щели у верхушки пораженного корня отсутствует, разрушена компактная пластинка зубной альвеолы. У верхушки корня определяется очаг деструкции костной ткани неправильной формы с неровными нечеткими контурами. В результате резорбции цемента и дентина поверхность корня, выходящая на контур, изъедена, иногда корень зуба становится короче.
Хронический гранулематозный периодонтит. В зависимости от морфологических особенностей при гранулематозном периодонтите выделяют зубную гранулему, сложную зубную гранулему и кистогранулему. В сложной гранулеме наряду с грануляционной тканью происходит разрастание тяжей эпителия, и она превращается в кистогранулему. В результате дистрофии и распада эпителия образуется полость, выстланная изнутри эпителием. На рентгенограмме у верхушки зуба определяется очаг просветления округлой или овальной формы с четкими ровными, иногда склерозированными контурами. Кортикальная пластинка лунки в этой области разрушена. Иногда развивается гиперцементоз и верхушка приобретает булавовидную форму. Рентгенологически отличить простую гранулему от кистогранулемы не представляется возможным. Однако полагают, что при размерах очага деструкции более 1 см вероятнее наличие кистогранулемы.
Хронический фиброзный периодонтит. Эта разновидность периодонтита возникает как исход острого или других хронических форм периодонтита; может развиться также при длительных травматических воздействиях на зуб. При этом в результате продуктивных реакций периодонт замещается грубоволокнистыми структурами рубиовой ткани; происходят утолщение периодонта, избыточное образование цемента (гиперцементоз) в области верхушки или по всей поверхности зуба.
На рентгенограмме у верхушки корня определяется расширение периодонтальной щели. Компактная пластинка зубной альвеолы сохранена, иногда склерозирована. Корень у верхушки булавовидно утолщен вследствие гиперцементоза.
При проецировании некоторых анатомических образований на верхушку корня (резцовое и подбородочное отверстия, крупные костные ячейки) возникают сложности при отличительном распознавании. Целость замыкающей кортикальной пластинки лунки дает возможность исключить диагноз хронического гранулематозиого и гранулирующего периодонтита. При рентгенографии с изменением хода центрального пучка лучей, как правило, анатомические образования на этих снимках проецируются отдельно от верхушки корня.
Хронически протекающие малоактивные воспалительные процессы могут вызывать избыточную продукцию костной ткани с образованием небольших очагов склероза. Чаще это наблюдается у корней нижних моляров. При анализе снимков возникают трудности при дифференциации этих очагов с маленькими остеомами или обломками корня.
Диагноз хронического периодонтита в стадии обострения устанавливают на основании клинических проявлений острого периодонтита и рентгенологической картины хронического периодонтита (гранулирующего или гранулематозного). Хронический фиброзный периодонтит в стадии обострения иногда расценивают как острый периодонтит.
Свищевой ход, расположенный параллельно длинной оси корня, виден на рентгенограмме в виде узкой полосы просветления, идущей от апикального очага деструкции к альвеолярному краю челюсти. При другом направлении свищевой ход на снимке, как правило, не виден.
Повторные рентгенограммы чаще всего выполняют в процессе лечения с иглой для определения проходимости и в конце - для оценки качества пломбирования корневого канала. После механической и химической обработки корневых каналов в них вводят корневые иглы и выполняют рентгенограмму, позволяющую оценить проходимость канала. На рентгенограмме определяются недостаточное раскрытие полости зуба, навесы, в частности над устьем корневого канала, истончение и перфорация стенок полости, корня, дна, наличие в канале обломка инструмента. Хорошо видны в каналах гуттаперчевые штифты. Для выявления перфорации выполняют рентгенограммы с введенной корневой иглой. Ложный ход лучше виден при его медиально-латеральном направлении, хуже - при щечно-язычном. Косвенным признаком перфорации является деструкция прилежащей к нему кортикальной пластинки лунки.
Для определения изменений размеров периапикальных очагов после лечения необходимо выполнить повторные идентичные рентгенограммы, исключающие проекционные искажения. Идентичность снимков фронтальных зубов обеспечивается при выполнении прямых панорамных рентгенограмм с соблюдением стандартных условий исследования (положение больного и трубки в полости рта). Для исследования премоляров и моляров выполняются боковые панорамные рентгенограммы и ортопантомограммы. Полное или частичное восстановление костной ткани у большинства больных происходит в течение первых 8 - 1 2 мес после лечения.
При неполноценном пломбировании корневого канала возможно обострение хронического периодонтита. В этих случаях рентгенограмма необходима для оценки степени пломбирования канала и характера пломбировочного материала.
Рентгенодиагностика хронических периодонтитов у детей. У маленьких детей даже средний кариес может осложниться хроническим периодонтитом. Встречается преимущественно первично-хронический гранулирующий периодонтит, локализующийся у моляров в области бифуркации.
В связи с близким расположением зачатков постоянных зубов, особенно у моляров, может возникнуть ряд осложнений:
- гибель фолликула из-за прорастания грануляционной ткани в ростковую зону;
- нарушение обызвествления эмали вследствие проникновения инфекции в фолликул;
- смещение зачатков постоянных зубов;
- ускорение прорезывания постоянного зуба;
- развитие фолликулярной кисты.
У детей с хроническими периодонтитами нижних моляров на панорамных рентгенограммах иногда выявляют оссифицированный периостит в виде линейной тени, параллельной корковому слою по нижнему краю.
У детей и подростков зону роста в области несформированной верхушки не следует путать с гранулемой. В ростковой зоне периодонтальная щель равномерной ширины, компактная пластинка лунки не нарушена, зуб имеет широкий корневой канал.
Рентгенодиагностика заболеваний пародонта
Комплекс околозубных тканей - пародонт включает круговую связку зуба, десну, костную ткань альвеолы и периодонт.
При исследовании пародонта предпочтение отдают панорамной томографии и интерпроксимальным снимкам. При соблюдении стандартных условий исследования методики обеспечивают выполнение идентичных снимков, необходимых, в частности, для оценки эффективности проводимых лечебных мероприятий. Информативны и панорамные рентгенограммы, выполнение которых, однако, связано с высокой лучевой нагрузкой.
Внутриротовые контактные рентгенограммы, произведенные с соблюдением правил изометрии, создают ложное представление о состоянии кортикальной замыкающей пластинки ввиду того, что щечные и язычные отделы их проецируются раздельно. Выполнение контактных рентгенограмм в динамике иногда приводит к неправильной оценке проведенных лечебных мероприятий.
Первые рентгенологические симптомы изменений межальвеолярных перегородок не являются ранними, поэтому рентгенологическое исследование не может быть доклиническим диагностическим мероприятием.
Гингивит. Изменений межзубных перегородок не отмечается. При язвенно-некротическом гингивите у детей и подростков на рентгенограмме определяются расширение краевых отделов периодонтальной щели и остеопороз вершин кортикальных пластинок межальвеолярных перегородок.
Пародонтит. При поражении пародонта в области одного или нескольких зубов диагностируют ограниченный, или локальный, пародонтит, при вовлечении пародонта всех зубов одной челюсти или обеих челюстей - диффузный пародонтит.
Локальный пародонтит. Локальный пародонтит характеризуется деструкцией межзубной перегородки той или иной степени выраженности. На рентгенограмме, как правило, видна и причина его возникновения: «нависающие» пломбы, неправильно изготовленные искусственные коронки, инородные тела, большие краевые кариозные полости, поддесневые отложения. Глубина пародонтального кармана достигает 3-4 мм.
Основными симптомами диффузного генерализованного пародонтита являются остеопороз и снижение высоты межзубных перегородок. В зависимости от их выраженности рентгенологически различают следующие степени (стадии):
- начальная - кортикальные замыкающие пластинки вершин межзубных перегородок отсутствуют, остеопороз межзубных перегородок без снижения высоты;
- I - уменьшение высоты межзубных перегородок на 1/5 длины корня;
- II - высота межзубных перегородок уменьшена на 1/2 длины корня;
- III - высота межзубных перегородок уменьшена на 1/3 длины корня.
Распространение воспаления на периодонт рентгенологически проявляется в виде расширения периодонтальной щели в краевых отделах. При полной деструкции кортикальной пластинки лунки вокруг корня видна «изъеденная», с неровными контурами губчатая кость.
У разных групп зубов одного и того же больного отмечается уменьшение высоты всей межальвеолярной перегородки (горизонтальный тип) или деструкция перегородки у одного зуба, в то время как уменьшение ее высоты у соседнего зуба не столь значительно (вертикальный тип).
Выраженность деструктивных изменений в краевых отделах альвеолярных отростков и степень подвижности зубов не всегда сопоставимы. При этом имеет значение соотношение между размерами корня и коронки: зубы с длинными корнями и многокорневые зубы с расходящимися корнями дольше сохраняют устойчивость даже при выраженных костных изменениях.
Повторно выполненные рентгенограммы позволяют судить об активности течения или стабилизации процесса. Появление четкости контуров краевых отделов альвеолярных отростков, стабилизация остеопороза или нормализация рентгенологической картины свидетельствуют о благоприятном течении процесса.
У больных диабетом изменения в краевых отделах аналогичны наблюдаемым при пародонтите.
Парадонтоз. При парадонтозе происходит склеротическая перестройка костного рисунка - костномозговые пространства становятся меньше, отдельные костные балки утолщены, рисунок приобретает мелкопетлистый характер. Улиц пожилого возраста аналогичная перестройка наблюдается и в других отделах скелета.
Степень уменьшения высоты межзубных перегородок такая же, как и при пародонтите. В случае присоединения воспалительного процесса на рентгенограмме выявляют признаки пародонтита и пародонтоза.
Пародонтолиз развивается при редко встречающемся генетически наследуемом заболевании - кератодермии (синдром Папийона-Лефевра). Прогрессирующее рассасывание краевых отделов альвеолярного отростка приводит к потере зубов. Заболевание начинается в период прорезывания молочных зубов, вызывая их выпадение. Временная стабилизация сменяется прогрессирующим остеолизом альвеолярного отростка при прорезывании постоянных зубов.
Гистиоцитозы X. Из трех разновидностей гистиоцитозов (эозинофильная гранулема, или болезнь Таратынова, болезнь Хенда-Шюллера-Крисчена и болезнь Леттерера-Сиве) наиболее часто встречается эозинофильная гранулема. Этиология этих заболеваний до сих пор неизвестна. Полагают, что они представляют собой различные формы одного и того же процесса. Морфологическим субстратом являются специфические гранулемы, вызывающие деструкцию вовлеченных в процесс отделов костей. Заболевание протекает безболезненно, иногда с повышением температуры тела. При поражении челюстей рентгенологическая картина иногда напоминает таковую при пародонтите.
Эозинофильная гранулема чаще всего развивается у детей и юношей (в возрасте до 20 лет), мужчины болеют в 6 раз чаще. Поражаются преимущественно плоские (череп, таз, ребра, позвонки, челюсти) и бедренные кости. Гистологически выявляются внутрикостные пролифераты (гранулемы) из гистиоцитарных, плазмоцитарных клеток и эозинофилов. В более поздних стадиях происходят ксантомные изменения с накоплением холестерина и кристаллов Шарко-Лейдена в цитоплазме. В зоне бывших очагов деструкции при благоприятном течении заболевания формируется рубцовая ткань, а иногда и кость.
При эозинофильной гранулеме, как правило, обнаруживают изменения не только в челюстях, но и в плоских костях свода черепа - округлые, четкие как бы выбитые пробойником дефекты. В челюстях гранулемы часто занимают краевое положение, вовлекая в патологический процесс верхний и нижний альвеолярные отростки - зубы, лишенные костной структуры, как бы висят в воздухе («плавающие зубы»). После выпадения зубов лунки длительное время не заживают. У детей гранулемы, расположенные рядом с надкостницей, могут вызывать картину оссифицирующего периостита.
ilive.com.ua
Как выглядит периодонтит на рентгене
Воспаление корня зуба и окружающих его тканей называется периодонтит, и это одно из самых частых стоматологических заболеваний после кариеса (фото). Рентгенография болезненных участков является одним из самых действенных и информативных методов диагностики. Узнаем, как выглядит хронический периодонтит на рентгене, и какое описание имеет данная патология.

Лечение зуба
О заболевании поподробнее
По происхождению периодонтит делится на инфекционный, травматический и медикаментозный. В первом случае заболевание проявляется после ненадлежащего лечения, во втором — как следствие полученных травм, в третьем — как аллергия на медикаментозные препараты.
По характеру протекания заболевания его подразделяют на такие виды:
- Острый. Возникает без каких-либо предпосылок, протекает болезненно с появлением свищей.
- Хронический. Становится следствием не вылеченной острой формы, протекает медленно, с рецидивами и обострениями. Хронический периодонтит делится на фиброзный, гранулематозный и гранулирующий. Проявляется увеличением подвижности зубов, возникновением больших просветов между ними, воспалением десен. Определяется хронический периодонтит на рентгене.

периодонтит на рентгене
По нанесенному заболеванием ущербу выделяется:
- Легкая степень. Расположенная вокруг больного элемента ткань, поражена не больше чем на 4 мм. Так же, легкая степень проявляется в кровоточивости и дискомфорте при надавливании.
- Средняя степень. Воспаление, разросшееся на более чем 6 мм, при котором обнажились корни, и наблюдается подвижность, отождествляются со средней степенью урона.
- Тяжелая. Болезнь проникла на 9 мм и более, к остальным симптомам добавляются гнойно-серозные выделения.
Хронический гранулематозный периодонтит
Гранулематозный периодонтит на рентгене проявляется наличием патологических образований, отделенных от окружающих его здоровых тканей. Предшествовать ему может пульпит или запущенный кариес. На воспаленной области образуется соединительная ткань, которая со временем разрастается до объемов, которые могут проявляться на снимке.
Описание периодонтита на рентгене затрагивает зону частичного разрежения костной структуры. При лучевой диагностике прослеживающиеся в зубах гранулемы, выглядят как овальные пятна с четко выраженными контурами. Зачастую, они расположены под корнем или верхушкой зуба, и могут иметь размеры от 2 мм до 5 мм.

Хронический гранулематозный периодонтит
Обострение гранулематозного периодонтита на снимке проявляется следующими симптомами:
- деформацией тканей и структуры зуба;
- наличием очаговых образований;
- увеличением щели зубной верхушки.
Так же дополнительно может быть выявлен:
- кариес;
- отеки слизистой;
- повреждения десен.

Межзубный кариес
Диагностика гранулирующего периодонтита
Периодонтит зуба на рентгене чаще всего прослеживается в области моляров на нижнем ряду. Гранулирующий периодонтит на рентгене значительно отличается от гранулематозного. На снимке он выглядит как наслоение очагов деструкции с нечеткими и рваными краями, напоминающими «языки пламени». Фиброзный периодонтит характеризуется образованием свищей, которые могут выйти даже за пределы ротовой полости (фото).
Диагностика данного типа хронической стадии заболевания требует применения контактных рентгенограмм с расположением внутри ротовой полости. Чаще всего, это боковая рентгенограмма и ортопантомограмма.

Фиброзная форма
В зависимости от того, какая форма фиброзного периодонтита у пациента, будет зависеть изображение на снимке и его дальнейшее описание:
rentgenovski.ru
периодонтит молочного зуба рентген — Болезни полости рта

Причины
Инфекционный периодонтит возникает в ответ на проникновение микроорганизмов в ткани периодонта. Среди наиболее часто встречающихся микробов можно выделить золотистый стафилококк, гемолитический и негемолитический стрептококк, спирохеты, фузобактерии, грибы, токсины которых вместе с продуктами распада пульпы усиливают степень воспаления. Проникать в верхушечную область корня микроорганизмы могут как со стороны кариозной полости (интрадентальный путь), так и распространяться с окружающих областей при периостите, гайморите, пародонтите, рините (экстрадентальный путь). Травматический периодонтит возникает как острый процесс в результате удара по зубу, ушиба, резкого накусывания на твердый предмет. Иногда воспаление развивается в результате травматической обработки инструментами корневых каналов, при проталкивании за верхушку корня инфицированного содержимого внутренней полости зуба, выведении небольшой части пломбировочного материала или штифта в ткани периодонта. Хроническая микротравма зуба может быть связана с завышающей пломбой или искусственной коронкой, когда давление и нагрузка на зуб во время жевания превышают физиологически допустимые пределы. Медикаментозный периодонтит может развиться при попадании в околоверхушечные ткани зуба сильных химических средств: фенола, формалина, мышьяковистой или резорцин-формалиновой пасты, йода, хлоргексидина, эвгенола и др. В таких случаях клинические проявления болезни четко связано по времени с лечением зубов. Жалобы пациента, характерные для развития острого периодонтита, появляются почти сразу после воздействия агрессивных лекарственных препаратов на ткани периодонта.Классификация
Этиология, то есть причины периодонтита, может быть разной. Исходя из этого, в современной стоматологии принято различать такие формы заболевания, в зависимости от его происхождения:- Инфекционного характера. Причина — попадание инфекций в периодонт. Например, при пульпите или кариесе инфекция может попасть через канал в десну и вызвать воспаление. Эта форма заболевания наиболее распространенная. Инфекционный периодонтит, в зависимости от локализации, может быть верхушечным, краевым (маргинальным) или распространиться на соседний зуб.
- Травматический периодонтит. Причина — механическая травма (например, при кусании твердой пищи, ударе, ушибе), вредные привычки (например, грызть карандаш), некорректная установка протезов, коронок и пломб, неправильный прикус. В таком случае на периодонт оказывается повышенная нагрузка, которая и приводит к травмированию.
- Медикаментозного характера. Причина — воздействие на периодонт лекарственных препаратов. Это воздействие может быть кратковременным или длительным. Например, при применении лекарств, которые не предназначены для лечения ротовой полости, при нарушении правил применения тех или иных препаратов (чаще всего при нарушении требований относительно концентрации).
Симптомы и диагностика
Периодонтит – симптомы заболевания будут зависеть от формы воспалительного процесса. Воспаление может иметь острое течение с выраженными симптомами, а также хроническое – с вялотекущей симптоматикой или протекающее бессимптомно. В связи с этим принято выделять следующие его формы –- острая форма периодонтита
- хроническая форма периодонтита,
- обострение хронической формы периодонтита.
- Симптомы острой формы периодонтита –
- ноющая или острая боль в зубе,
- накусывание на зуб вызывает усиление боли,
- при отсутствии лечения – ноющая боль постепенно превращается в пульсирующую, рвущую, с очень редкими безболевыми промежутками,
- слабость, температура, нарушение сна,
- может появиться ощущение того, что зуб выдвинулся из челюсти.
- Симптомы хронической формы периодонтита –
- фиброзная форма,
- гранулирующая форма,
- гранулематозная форма.
Диагностика хр.периодонтита по рентгеновскому снимку
Понимание формы периодонтита очень важно для врача, т.к. от этого будет зависеть объем проводимого лечения. Фиброзная форма хр.периодонтита – при этой форме воспаления в периодонте происходит разрастание фиброзной ткани. На рентгеновском снимке в этом случае можно будет увидеть выраженное расширение периодонтальной щели. Эта форма периодонтита очень легко лечится в 1-2 посещения: для этого нужно только качественно запломбировать корневые каналы. Гранулирующая форма – является самой агрессивной формой, характеризуется быстрым разрушением костной ткани вокруг верхушки корня зуба. На рентгеновском снимке эта форма периодонтита будет выглядеть, как пламя свечи, не имеющее четких контуров. Отсутствие четких контуров говорит об отсутствии оболочки вокруг очага воспаления. Гранулёматозная форма – при такой форме периодонтита очаг воспаления на рентгеновском снимке будет выглядеть как интенсивное затемнение с четкими округлыми контурами. Причем, в зависимости от размера очага воспаления гранулематозная форма периодонтита подразделяется еще на 3 формы. Все эти 3 образования плотно прикреплены к верхушке корня зуба. Снаружи они имеют плотную оболочку, а внутри они полые, заполненные гноем. Называют их –- гранулемой (размеры до 5 мм),
- кистогранулемой (размеры от 5 до 10 мм),
- радикулярной кистой (размеры более 1 см).
- Симптомы обострения хр.периодонтита – для хронической формы периодонтита характерно волнообразное течение с периодами периодического обострения, во время которого симптомы становятся характерными для острой формы периодонтита, т.е. выраженной болью, возможно отеком и припухлостью десны. Обычно обострение хронического воспалительного процесса связано с переохлаждением или другими причинами снижения иммунитета.
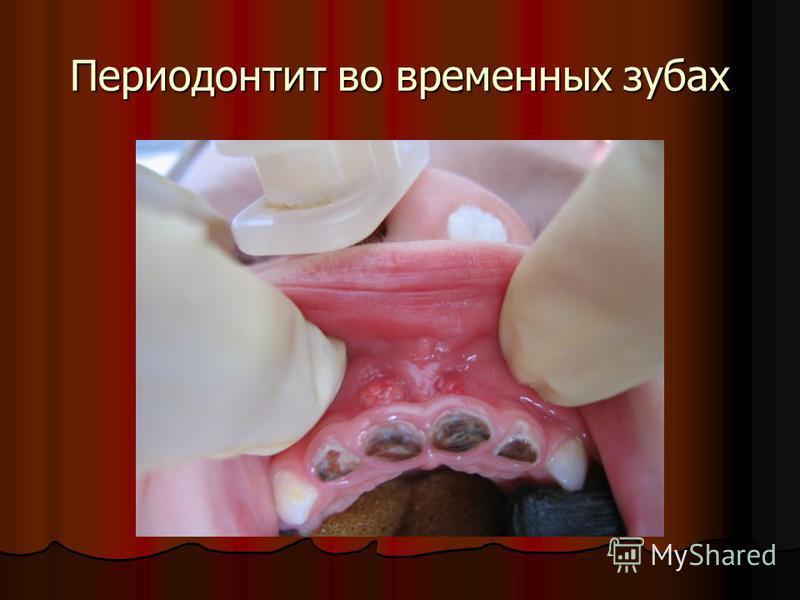
Лечение
Осуществляя лечение периодонтита временных зубов, врач всегда направляет ребенка на рентген. Так он определяет степень поражения, свои шансы в терапевтическом лечении и целесообразность такого лечения. При любых угрозах поражения зачатков постоянных зубов поврежденный молочный лучше удалить. Лечение обычно осуществляется в три этапа:- Снимок, анестезия, получение доступа к корневым каналам. Удаление омертвевшей пульпы, антисептика. Маленькому пациенту назначаются полоскания, курс антибиотиков;
- введение в каналы сильных антисептических средств, таких, как крезофен. Прочистка каналов с использованием антисептических средств. Постановка временной пломбы;
- удаление временного пломбировочного материала вместе с лекарством, обработка каналов и их пломбирование, постановка постоянной пломбы.
Методики лечения периодонтита у взрослых
Еще пару сотен лет назад врачи-стоматологи понятия не имели, как лечить периодонтит. Они решали вопрос по принципу «нет зуба – нет проблемы». В результате получалось только хуже. Кроме того, пустоты в зубном ряду приводили к смещению остальных зубов, повышению нагрузки на них и воспалительным процессам. К тому же, меры антисептики в процессе удаления оставляли желать лучшего. Сейчас есть возможность эффективного терапевтического лечения.Основные этапы лечения периодонтита
Тщательная очистка корневых каналов при помощи специализированных инструментов. В процессе в канал подается антисептик. Далее, после того как основная часть омертвевших тканей удалена, используются антибактериальные вещества. Их помещают в устья каналов. Часто приходится повторять такую процедуру несколько раз, чтобы добиться нужного эффекта. Если речь идет о хронической форме, используются средства, помогающие восстановить поврежденные ткани периодонта. В некоторых случаях может помочь лечение периодонтита лазером, магнитотерапия, СВЧ и УВЧ. При появлении периодонтальных карманов большой глубины врачи могут использовать антибиотики. Их местное применение часто может дать желаемый эффект. Далее, убедившись в устранении инфекции, врач заполняет корневые каналы пломбировочным материалом. При этом важно, чтобы он по факту отвердения не давал большой усадки и не оставлял полости.Хирургические методики лечения периодонтита
В стоматологической практике нередко возникают ситуации, когда воспалительный процесс не удается остановить, используя терапевтические методики лечения. Приходится прибегать к испытанным старым методам – резекции верхушки корня, либо удалению зуба.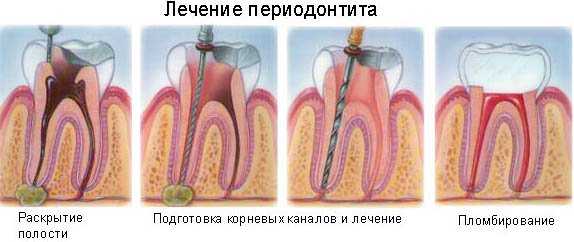 Первый вариант сложнее, но в большинстве случаев предпочтительнее. В стоматологической хирургии лечение периодонтита постоянных зубов выполняется следующим образом:
Первый вариант сложнее, но в большинстве случаев предпочтительнее. В стоматологической хирургии лечение периодонтита постоянных зубов выполняется следующим образом: - отслаивается небольшой участок слизистой оболочки в области пораженного зуба;
- поврежденные ткани удаляются;
- срезается и пломбируется верхушка корня; место операции ушивается.
glivec.su
рентген описание периодонтита зуба — Болезни полости рта

Причины
Инфекционный периодонтит возникает в ответ на проникновение микроорганизмов в ткани периодонта. Среди наиболее часто встречающихся микробов можно выделить золотистый стафилококк, гемолитический и негемолитический стрептококк, спирохеты, фузобактерии, грибы, токсины которых вместе с продуктами распада пульпы усиливают степень воспаления. Проникать в верхушечную область корня микроорганизмы могут как со стороны кариозной полости (интрадентальный путь), так и распространяться с окружающих областей при периостите, гайморите, пародонтите, рините (экстрадентальный путь). Травматический периодонтит возникает как острый процесс в результате удара по зубу, ушиба, резкого накусывания на твердый предмет. Иногда воспаление развивается в результате травматической обработки инструментами корневых каналов, при проталкивании за верхушку корня инфицированного содержимого внутренней полости зуба, выведении небольшой части пломбировочного материала или штифта в ткани периодонта. Хроническая микротравма зуба может быть связана с завышающей пломбой или искусственной коронкой, когда давление и нагрузка на зуб во время жевания превышают физиологически допустимые пределы. Медикаментозный периодонтит может развиться при попадании в околоверхушечные ткани зуба сильных химических средств: фенола, формалина, мышьяковистой или резорцин-формалиновой пасты, йода, хлоргексидина, эвгенола и др. В таких случаях клинические проявления болезни четко связано по времени с лечением зубов. Жалобы пациента, характерные для развития острого периодонтита, появляются почти сразу после воздействия агрессивных лекарственных препаратов на ткани периодонта.Классификация
Этиология, то есть причины периодонтита, может быть разной. Исходя из этого, в современной стоматологии принято различать такие формы заболевания, в зависимости от его происхождения:- Инфекционного характера. Причина — попадание инфекций в периодонт. Например, при пульпите или кариесе инфекция может попасть через канал в десну и вызвать воспаление. Эта форма заболевания наиболее распространенная. Инфекционный периодонтит, в зависимости от локализации, может быть верхушечным, краевым (маргинальным) или распространиться на соседний зуб.
- Травматический периодонтит. Причина — механическая травма (например, при кусании твердой пищи, ударе, ушибе), вредные привычки (например, грызть карандаш), некорректная установка протезов, коронок и пломб, неправильный прикус. В таком случае на периодонт оказывается повышенная нагрузка, которая и приводит к травмированию.
- Медикаментозного характера. Причина — воздействие на периодонт лекарственных препаратов. Это воздействие может быть кратковременным или длительным. Например, при применении лекарств, которые не предназначены для лечения ротовой полости, при нарушении правил применения тех или иных препаратов (чаще всего при нарушении требований относительно концентрации).
Симптомы и диагностика
Периодонтит – симптомы заболевания будут зависеть от формы воспалительного процесса. Воспаление может иметь острое течение с выраженными симптомами, а также хроническое – с вялотекущей симптоматикой или протекающее бессимптомно. В связи с этим принято выделять следующие его формы –- острая форма периодонтита
- хроническая форма периодонтита,
- обострение хронической формы периодонтита.
- Симптомы острой формы периодонтита –
- ноющая или острая боль в зубе,
- накусывание на зуб вызывает усиление боли,
- при отсутствии лечения – ноющая боль постепенно превращается в пульсирующую, рвущую, с очень редкими безболевыми промежутками,
- слабость, температура, нарушение сна,
- может появиться ощущение того, что зуб выдвинулся из челюсти.
- Симптомы хронической формы периодонтита –
- фиброзная форма,
- гранулирующая форма,
- гранулематозная форма.
Диагностика хр.периодонтита по рентгеновскому снимку
Понимание формы периодонтита очень важно для врача, т.к. от этого будет зависеть объем проводимого лечения. Фиброзная форма хр.периодонтита – при этой форме воспаления в периодонте происходит разрастание фиброзной ткани. На рентгеновском снимке в этом случае можно будет увидеть выраженное расширение периодонтальной щели. Эта форма периодонтита очень легко лечится в 1-2 посещения: для этого нужно только качественно запломбировать корневые каналы. Гранулирующая форма – является самой агрессивной формой, характеризуется быстрым разрушением костной ткани вокруг верхушки корня зуба. На рентгеновском снимке эта форма периодонтита будет выглядеть, как пламя свечи, не имеющее четких контуров. Отсутствие четких контуров говорит об отсутствии оболочки вокруг очага воспаления. Гранулёматозная форма – при такой форме периодонтита очаг воспаления на рентгеновском снимке будет выглядеть как интенсивное затемнение с четкими округлыми контурами. Причем, в зависимости от размера очага воспаления гранулематозная форма периодонтита подразделяется еще на 3 формы. Все эти 3 образования плотно прикреплены к верхушке корня зуба. Снаружи они имеют плотную оболочку, а внутри они полые, заполненные гноем. Называют их –- гранулемой (размеры до 5 мм),
- кистогранулемой (размеры от 5 до 10 мм),
- радикулярной кистой (размеры более 1 см).
- Симптомы обострения хр.периодонтита – для хронической формы периодонтита характерно волнообразное течение с периодами периодического обострения, во время которого симптомы становятся характерными для острой формы периодонтита, т.е. выраженной болью, возможно отеком и припухлостью десны. Обычно обострение хронического воспалительного процесса связано с переохлаждением или другими причинами снижения иммунитета.

Лечение
Осуществляя лечение периодонтита временных зубов, врач всегда направляет ребенка на рентген. Так он определяет степень поражения, свои шансы в терапевтическом лечении и целесообразность такого лечения. При любых угрозах поражения зачатков постоянных зубов поврежденный молочный лучше удалить. Лечение обычно осуществляется в три этапа:- Снимок, анестезия, получение доступа к корневым каналам. Удаление омертвевшей пульпы, антисептика. Маленькому пациенту назначаются полоскания, курс антибиотиков;
- введение в каналы сильных антисептических средств, таких, как крезофен. Прочистка каналов с использованием антисептических средств. Постановка временной пломбы;
- удаление временного пломбировочного материала вместе с лекарством, обработка каналов и их пломбирование, постановка постоянной пломбы.
Методики лечения периодонтита у взрослых
Еще пару сотен лет назад врачи-стоматологи понятия не имели, как лечить периодонтит. Они решали вопрос по принципу «нет зуба – нет проблемы». В результате получалось только хуже. Кроме того, пустоты в зубном ряду приводили к смещению остальных зубов, повышению нагрузки на них и воспалительным процессам. К тому же, меры антисептики в процессе удаления оставляли желать лучшего. Сейчас есть возможность эффективного терапевтического лечения.Основные этапы лечения периодонтита
Тщательная очистка корневых каналов при помощи специализированных инструментов. В процессе в канал подается антисептик. Далее, после того как основная часть омертвевших тканей удалена, используются антибактериальные вещества. Их помещают в устья каналов. Часто приходится повторять такую процедуру несколько раз, чтобы добиться нужного эффекта. Если речь идет о хронической форме, используются средства, помогающие восстановить поврежденные ткани периодонта. В некоторых случаях может помочь лечение периодонтита лазером, магнитотерапия, СВЧ и УВЧ. При появлении периодонтальных карманов большой глубины врачи могут использовать антибиотики. Их местное применение часто может дать желаемый эффект. Далее, убедившись в устранении инфекции, врач заполняет корневые каналы пломбировочным материалом. При этом важно, чтобы он по факту отвердения не давал большой усадки и не оставлял полости.Хирургические методики лечения периодонтита
В стоматологической практике нередко возникают ситуации, когда воспалительный процесс не удается остановить, используя терапевтические методики лечения. Приходится прибегать к испытанным старым методам – резекции верхушки корня, либо удалению зуба. Первый вариант сложнее, но в большинстве случаев предпочтительнее. В стоматологической хирургии лечение периодонтита постоянных зубов выполняется следующим образом:
Первый вариант сложнее, но в большинстве случаев предпочтительнее. В стоматологической хирургии лечение периодонтита постоянных зубов выполняется следующим образом: - отслаивается небольшой участок слизистой оболочки в области пораженного зуба;
- поврежденные ткани удаляются;
- срезается и пломбируется верхушка корня; место операции ушивается.
glivec.su
рентген зубов периодонтит — Болезни полости рта

Причины
Инфекционный периодонтит возникает в ответ на проникновение микроорганизмов в ткани периодонта. Среди наиболее часто встречающихся микробов можно выделить золотистый стафилококк, гемолитический и негемолитический стрептококк, спирохеты, фузобактерии, грибы, токсины которых вместе с продуктами распада пульпы усиливают степень воспаления. Проникать в верхушечную область корня микроорганизмы могут как со стороны кариозной полости (интрадентальный путь), так и распространяться с окружающих областей при периостите, гайморите, пародонтите, рините (экстрадентальный путь). Травматический периодонтит возникает как острый процесс в результате удара по зубу, ушиба, резкого накусывания на твердый предмет. Иногда воспаление развивается в результате травматической обработки инструментами корневых каналов, при проталкивании за верхушку корня инфицированного содержимого внутренней полости зуба, выведении небольшой части пломбировочного материала или штифта в ткани периодонта. Хроническая микротравма зуба может быть связана с завышающей пломбой или искусственной коронкой, когда давление и нагрузка на зуб во время жевания превышают физиологически допустимые пределы. Медикаментозный периодонтит может развиться при попадании в околоверхушечные ткани зуба сильных химических средств: фенола, формалина, мышьяковистой или резорцин-формалиновой пасты, йода, хлоргексидина, эвгенола и др. В таких случаях клинические проявления болезни четко связано по времени с лечением зубов. Жалобы пациента, характерные для развития острого периодонтита, появляются почти сразу после воздействия агрессивных лекарственных препаратов на ткани периодонта.Классификация
Этиология, то есть причины периодонтита, может быть разной. Исходя из этого, в современной стоматологии принято различать такие формы заболевания, в зависимости от его происхождения:- Инфекционного характера. Причина — попадание инфекций в периодонт. Например, при пульпите или кариесе инфекция может попасть через канал в десну и вызвать воспаление. Эта форма заболевания наиболее распространенная. Инфекционный периодонтит, в зависимости от локализации, может быть верхушечным, краевым (маргинальным) или распространиться на соседний зуб.
- Травматический периодонтит. Причина — механическая травма (например, при кусании твердой пищи, ударе, ушибе), вредные привычки (например, грызть карандаш), некорректная установка протезов, коронок и пломб, неправильный прикус. В таком случае на периодонт оказывается повышенная нагрузка, которая и приводит к травмированию.
- Медикаментозного характера. Причина — воздействие на периодонт лекарственных препаратов. Это воздействие может быть кратковременным или длительным. Например, при применении лекарств, которые не предназначены для лечения ротовой полости, при нарушении правил применения тех или иных препаратов (чаще всего при нарушении требований относительно концентрации).
Симптомы и диагностика
Периодонтит – симптомы заболевания будут зависеть от формы воспалительного процесса. Воспаление может иметь острое течение с выраженными симптомами, а также хроническое – с вялотекущей симптоматикой или протекающее бессимптомно. В связи с этим принято выделять следующие его формы –- острая форма периодонтита
- хроническая форма периодонтита,
- обострение хронической формы периодонтита.
- Симптомы острой формы периодонтита –
- ноющая или острая боль в зубе,
- накусывание на зуб вызывает усиление боли,
- при отсутствии лечения – ноющая боль постепенно превращается в пульсирующую, рвущую, с очень редкими безболевыми промежутками,
- слабость, температура, нарушение сна,
- может появиться ощущение того, что зуб выдвинулся из челюсти.
- Симптомы хронической формы периодонтита –
- фиброзная форма,
- гранулирующая форма,
- гранулематозная форма.
Диагностика хр.периодонтита по рентгеновскому снимку
Понимание формы периодонтита очень важно для врача, т.к. от этого будет зависеть объем проводимого лечения. Фиброзная форма хр.периодонтита – при этой форме воспаления в периодонте происходит разрастание фиброзной ткани. На рентгеновском снимке в этом случае можно будет увидеть выраженное расширение периодонтальной щели. Эта форма периодонтита очень легко лечится в 1-2 посещения: для этого нужно только качественно запломбировать корневые каналы. Гранулирующая форма – является самой агрессивной формой, характеризуется быстрым разрушением костной ткани вокруг верхушки корня зуба. На рентгеновском снимке эта форма периодонтита будет выглядеть, как пламя свечи, не имеющее четких контуров. Отсутствие четких контуров говорит об отсутствии оболочки вокруг очага воспаления. Гранулёматозная форма – при такой форме периодонтита очаг воспаления на рентгеновском снимке будет выглядеть как интенсивное затемнение с четкими округлыми контурами. Причем, в зависимости от размера очага воспаления гранулематозная форма периодонтита подразделяется еще на 3 формы. Все эти 3 образования плотно прикреплены к верхушке корня зуба. Снаружи они имеют плотную оболочку, а внутри они полые, заполненные гноем. Называют их –- гранулемой (размеры до 5 мм),
- кистогранулемой (размеры от 5 до 10 мм),
- радикулярной кистой (размеры более 1 см).
- Симптомы обострения хр.периодонтита – для хронической формы периодонтита характерно волнообразное течение с периодами периодического обострения, во время которого симптомы становятся характерными для острой формы периодонтита, т.е. выраженной болью, возможно отеком и припухлостью десны. Обычно обострение хронического воспалительного процесса связано с переохлаждением или другими причинами снижения иммунитета.

Лечение
Осуществляя лечение периодонтита временных зубов, врач всегда направляет ребенка на рентген. Так он определяет степень поражения, свои шансы в терапевтическом лечении и целесообразность такого лечения. При любых угрозах поражения зачатков постоянных зубов поврежденный молочный лучше удалить. Лечение обычно осуществляется в три этапа:- Снимок, анестезия, получение доступа к корневым каналам. Удаление омертвевшей пульпы, антисептика. Маленькому пациенту назначаются полоскания, курс антибиотиков;
- введение в каналы сильных антисептических средств, таких, как крезофен. Прочистка каналов с использованием антисептических средств. Постановка временной пломбы;
- удаление временного пломбировочного материала вместе с лекарством, обработка каналов и их пломбирование, постановка постоянной пломбы.
Методики лечения периодонтита у взрослых
Еще пару сотен лет назад врачи-стоматологи понятия не имели, как лечить периодонтит. Они решали вопрос по принципу «нет зуба – нет проблемы». В результате получалось только хуже. Кроме того, пустоты в зубном ряду приводили к смещению остальных зубов, повышению нагрузки на них и воспалительным процессам. К тому же, меры антисептики в процессе удаления оставляли желать лучшего. Сейчас есть возможность эффективного терапевтического лечения.Основные этапы лечения периодонтита
Тщательная очистка корневых каналов при помощи специализированных инструментов. В процессе в канал подается антисептик. Далее, после того как основная часть омертвевших тканей удалена, используются антибактериальные вещества. Их помещают в устья каналов. Часто приходится повторять такую процедуру несколько раз, чтобы добиться нужного эффекта. Если речь идет о хронической форме, используются средства, помогающие восстановить поврежденные ткани периодонта. В некоторых случаях может помочь лечение периодонтита лазером, магнитотерапия, СВЧ и УВЧ. При появлении периодонтальных карманов большой глубины врачи могут использовать антибиотики. Их местное применение часто может дать желаемый эффект. Далее, убедившись в устранении инфекции, врач заполняет корневые каналы пломбировочным материалом. При этом важно, чтобы он по факту отвердения не давал большой усадки и не оставлял полости.Хирургические методики лечения периодонтита
В стоматологической практике нередко возникают ситуации, когда воспалительный процесс не удается остановить, используя терапевтические методики лечения. Приходится прибегать к испытанным старым методам – резекции верхушки корня, либо удалению зуба. Первый вариант сложнее, но в большинстве случаев предпочтительнее. В стоматологической хирургии лечение периодонтита постоянных зубов выполняется следующим образом:
Первый вариант сложнее, но в большинстве случаев предпочтительнее. В стоматологической хирургии лечение периодонтита постоянных зубов выполняется следующим образом: - отслаивается небольшой участок слизистой оболочки в области пораженного зуба;
- поврежденные ткани удаляются;
- срезается и пломбируется верхушка корня; место операции ушивается.
glivec.su
Поиск по сайту
Email рассылка
Узнавай первым
об обновлениях на сайте по Email БЕСПЛАТНО! Как только на сайте появятся новые посты, видео или фото, Ты сразу же будешь извещен об этом одним из первых.
Новое на сайте
Новое на форуме
Нет сообщений для показа