Способ производства заварного ржано-пшеничного хлеба. Рогенколор что это
Рогенколор — Ярпродснабсервис
Драже «Мармелетто»В белой шоколадной глазури
Сортировка мармеладных шариков| Шарики мармеладные Del'Ar с ароматом Вишни (10мм) | 340,0 г |
Мармеладные шарики (10мм) поместить в дражировочный барабан в количестве до 10кг, загрузить при вращении барабана сахарную пудру в количестве, необходимом для равномерного покрытия шариков и предотвращения их слипания.
Накатка на шарики мармеладные| Шарики мармеладные Del'Ar с ароматом Вишни (10мм) | 336,6 г |
| Сахарная пудра | 135,8 г |
| Сахарный сироп | 137,9 г |
| Лимонная кислота | 1,3 г |
Ввести часть сахарного сиропа с содержанием сухих веществ 76% с температурой 35-40 °С в количестве, достаточном для легкого увлажнения мармеладных шариков. В конце варки сахарного сиропа возможно внесение лимонной кислоты с целью предотвращения кристаллизации сиропа при остывании и снижения приторности продукта.
Чередуя введение сахарной пудры и поливочного сахарного сиропа, получить однородную сахарную корочку на поверхности продукта.
Выложить изделия из дражировочного барабана для подсушки и кристаллизации, упрочнения сахарной корочки на 2-4 часа.
Дражировка шоколадом| Полуфабрикат после накатки | 506,3 г |
| Глазурь белая шоколадная Классика 721 V | 534,2 г |
Растопить и вымешать глазурь белую шоколадную Классика 721 V, охладить до температуры 30±2 °С, подать на дражирование корпусов.
Глянцевание| Полуфабрикат дражировки | 1000,8 г |
| Глазирователь | 0,6 г |
| Глянцеватель Квик лак | 0,6 г |
Растопить и вымешать глазурь белую шоколадную Классика 721 V, охладить до температуры 30±2 °С, подать на дражирование корпусов.
Чередуя внесение глазури и обдув холодным воздухом с температурой не более 16 °С, нарастить достаточный слой шоколада до получения однородной гладкой подсушенной поверхности на изделии.
Осуществить глянцевание.
yarpss.ru
способ производства заварного ржано-пшеничного хлеба - патент РФ 2324356
Изобретение относится к хлебопекарной отрасли пищевой промышленности и может быть использовано при производстве заварных сортов хлеба. Способ предусматривает замес теста с использованием экструдированного ржаного солода, не требующего предварительного заваривания, брожение, разделку, формование, расстойку и выпечку. При замесе теста ингредиенты берут в следующем соотношении, мас.%: мука ржаная обдирная - 22,27-25,07, мука пшеничная высшего сорта - 22,25-22,30, экструдированный ржаной солод - 8,35-11,13, смесь «Рогенколор» - 0,54-0,56, закваска-подкислитель «Аграм светлый» - 0,88-0,90, дрожжи хлебопекарные прессованные - 1,38-1,40, соль поваренная пищевая - 0,82-0,84, вода - остальное. Сокращается время производства хлеба, увеличивается выход изделий, дольше сохраняется их свежесть.
Изобретение относится к пищевой промышленности, в частности к хлебопекарной ее отрасли, и может быть использовано при производстве заварных сортов хлеба.
Уровень техники
Известен способ производства хлеба ржано-пшеничного заварного (ГОСТ 2077-84), предусматривающий приготовление заварки, закваски, замес теста, брожение, разделку теста на куски массой 0,73÷1,0 кг, укладку тестовых заготовок в формы, расстойку и выпечку при температуре 190-240°С в течение 50÷65 мин в зависимости от массы изделий.
Заварку готовят из смеси 10 мас.% муки ржаной обдирной, 5 мас.% солода ржаного ферментированного и 38 мас.% воды с температурой 95÷97°С с последующим выдерживанием смеси в течение 90-120 мин для осахаривания. Готовую заварку охлаждают до 32÷34°С и расходуют на замес теста.
Тесто готовят на густой закваске с влажностью 48-50%. Для приготовления закваски к 11 мас.% спелой закваски добавляют смесь, состоящую из 19 мас.% муки ржаной обдирной и 13 мас.% воды, и оставляют на брожение на 240-300 мин до достижения 12-16 град. кислотности.
Для приготовления теста используют следующие компоненты, мас.%:
мука ржаная обдирная - 36,42;
мука пшеничная высшего сорта - 32,37;
заварка - 12,14;
дрожжи хлебопекарные прессованные - 0,04;
соль поваренная пищевая - 1,21;
вода - 17,82.
Тесто бродит 60-90 мин до накопления 9-13 град. кислотности. Выброженное тесто разделывают на куски заданной массы и далее процесс осуществляют так, как описано выше.
Недостатком этого способа является длительность процесса приготовления заварки, осахаривание которой длится до 120 мин. Кроме того, такой способ не гарантирует стабильность качества заварки, а следовательно, стабильность качества готовых хлебобулочных изделий.
Известен способ производства хлеба ржано-пшеничного заварного (ГОСТ 2077-84), исключающий стадию приготовления заварки. Способ предложен Санкт-Петебургским филиалом ГосНИИХП (Л.И.Кузнецова и др. Производство заварных сортов хлеба с использованием ржаной муки. СПб., 2003, - с.91, патент RU 2189143, 7 A21D 8/02, БИ №26, 2002 г.) и предусматривает использование вместо традиционной заварки муку ржаную набухающую (ТУ 9293-007-11163857), полученную путем гидротермической обработки. Тесто готовят из следующего сырья, мас.%:
мука ржаная хлебопекарная обойная - 24,96;
мука пшеничная хлебопекарная в/с - 22,18;
мука ржаная набухающая (заварка сухая) - 5,55;
добавка подкисляющая комплексная «Цитрасол» - 2,5;
солод ржаной ферментированный - 2,77;
дрожжи хлебопекарные прессованные - 0,72;
соль поваренная пищевая - 0,83;
вода - 40,49.
Приготовление теста возможно двумя способами:
1) рецептурное количество солода и 5 мас.% муки ржаной обдирной заливают водой с температурой 40°С и выдерживают в течение 60-120 мин, после чего расходуют на замес теста;
2) все рецептурные компоненты смешивают до образования однородной массы с температурой 28-30°С и оставляют на брожение на 90-120 мин. После достижения 9-13 град. кислотности тесто делят на куски заданной массы, укладывают в формы и направляют на расстойку на 50-60 мин. Продолжительность выпечки составляет 50-65 мин в зависимости от массы изделий.
Недостатком предложенного выше способа является то, что он не исключает использование ржаного солода, который традиционно заваривают на стадии приготовления заварки.
Предлагаемый способ направлен на сокращение времени производства ржано-пшеничных заварных сортов хлеба за счет исключения стадии заваривания муки и солода, на увеличение выхода изделия на 2,4%, а также на продление свежести готового хлеба на 24 часа по сравнению с хлебом по ГОСТ 2077-84.
Технический результат
Использование экструдированного ржаного солода не требует предварительного заваривания, а вносится в сухом виде непосредственно в дежу со всеми остальными компонентами. При этом экструдированный ржаной солод одновременно обладает свойствами заварки и выраженными вкусоароматическими характеристиками ржаного ферментированного солода. Техническим результатом является сокращение времени производства и стабильно хорошее качество готовых изделий: солодовый вкус и аромат, увеличение выхода, длительное сохранение свежести.
Технический результат достигается следующим образом.
Способ производства ржано-пшеничного заварного хлеба предусматривает приготовление теста из рецептурного количества муки ржаной обдирной, муки пшеничной хлебопекарной высшего сорта, сухой закваски подкислителя «Аграм светлый» (ТУ 9293-024-18256266-03, состав: мука пшеничная набухающая, мука пшеничная, лимонная кислота, ацетат кальция), солода ржаного экструдированного, сухой пищевой смеси «Рогенколор» (ТУ 9295-026-18256266-03, состав: мука ржаная, мука солодовая обжаренная, сахарный колер для придания хлебу более темной окраски), дрожжей хлебопекарных прессованных и соли поваренной пищевой. Экструдированный ржаной солод не требует предварительного заваривания перед использованием, так как экструзионная обработка, вызвавшая клейстеризацию крахмальных зерен, обеспечивает продукту новую модификацию крахмальных зерен, что способствует одновременному проявлению в нем свойств заварки и ржаного солода без предварительного заваривания.
Для замеса теста все рецептурные компоненты загружают непосредственно в дежу тестомесильной машины, мас.%:
мука ржаная обдирная - 22,27-25,07;
мука пшеничная высшего сорта - 22,25-22,30;
экструдированный ржаной солод - 8,35-11,13;
смесь «Рогенколор» - 0,54-0,56;
закваска-подкислитель «Аграм светлый» - 0,88-0,90;
дрожжи хлебопекарные прессованные - 1,38-1,40;
соль поваренная пищевая - 0,82-0,84;
вода - остальное.
К указанным выше компонентам добавляют воду и ведут замес в двухскоростной тестомесильной машине в течение 5 мин на медленной скорости и 3 мин - интенсивно. После замеса тесто должно иметь однородную структуру и температуру 25-28°С. Далее тесто выгружают из дежи тестомесильной машины и оставляют на брожение на 40-60 мин в условиях цеха. Выброженное тесто делят на куски заданной массы, формуют, укладывают в формы - для формового хлеба или на противень - для подового хлеба и отправляют на расстойку. Выпечку осуществляют в печах с небольшим количеством пара при температуре 220-240°С. Продолжительность выпечки составляет 45-70 мин в зависимости от массы изделий.
Готовые хлебобулочные изделия относятся к заварным ржано-пшеничным сортам, обладают выраженным солодовым вкусом и ароматом. По структуре мякиш хлеба с ржаным экструдированным солодом более эластичный, а корочка обладает большим глянцем и более интенсивной окраской, чем с традиционной заваркой. Кислотность соответствует нормативам, предусмотренным ГОСТ 2077-84 на данный сорт хлебобулочных изделий.
ПРИМЕР 1
При производстве ржано-пшеничного заварного хлеба однофазным способом в качестве заварки используют ржаной экструдированный солод.
Тесто готовят путем смешивания одновременно всех рецептурных компонентов, мас.%: муки ржаной обдирной - 22,27; муки пшеничной высшего сорта - 22,27; ржаного экструдированного солода - 11,13; смеси «Рогенколор» - 0,55; закваски-подкислителя «Аграм светлый» - 0,89; дрожжей хлебопекарных прессованных - 1,39; соли поваренной пищевой - 0,83 и воды - 40,67. Замес ведут на двухскоростной тестомесильной машине в течение 6 минут медленно и 3 мин интенсивно до образования массы однородной консистенции.
Температура теста после замеса 28-30°С. Тесто бродит в условиях цеха в течение 60 мин, после чего его разделывают на куски массой 0,44 кг с использованием на подпыл небольшого количества ржаной муки. Тестовые заготовки укладывают в формы и отправляют на расстойку при температуре 32°С и относительной влажности воздуха не менее 75%. После расстойки тестовые заготовки выпекают в печи при температуре 220-240°С в течение 60 мин. Поверхность испеченных изделий слегка сбрызгивают водой и оставляют остывать в условиях цеха.
Использование ржаного экструдированного солода позволило исключить стадию заваривания муки и солода и получить готовые хлебобулочные изделия с выраженными солодовым вкусом и ароматом, румяной корочкой, эластичным мякишем и длительным сохранением свежести.
ПРИМЕР 2
При производстве ржано-пшеничного заварного хлеба однофазным способом в качестве заварки используют ржаной экструдированный солод. Тесто готовят путем смешивания одновременно всех рецептурных компонентов, мас.%: муки ржаной обдирной - 25,07; муки пшеничной высшего сорта - 22,27; ржаного экструдированного солода 8,35; смеси «Рогенколор» - 0,55; закваски-подкислителя «Аграм светлый» - 0,89; дрожжей хлебопекарных прессованных - 1,39; соли поваренной пищевой - 0,83 и воды - 40,65. Все стадии технологического процесса выполняли аналогично примеру 1, кроме массы тестовой заготовки, которая составляет 1,1 кг, и продолжительности выпечки - 75 минут.
При существенном упрощении технологии готовые изделия обладают высокими потребительскими свойствами. Сокращение общего времени производства достигло более 2 часов.
ФОРМУЛА ИЗОБРЕТЕНИЯ
Способ производства заварного ржано-пшеничного хлеба, характеризующийся тем, что он предусматривает замес теста с использованием экструдированного ржаного солода, не требующего предварительного заваривания, брожение, разделку, формование, расстойку и выпечку, причем при замесе теста ингредиенты берут в следующем соотношении, мас.%:
| мука ржаная обдирная | 22,27-25,07 |
| мука пшеничная высшего сорта | 22,25-22,30 |
| экструдированный ржаной солод | 8,35-11,13 |
| смесь «Рогенколор» | 0,54-0,56 |
| закваска-подкислитель «Аграм светлый» | 0,88-0,90 |
| дрожжи хлебопекарные прессованные | 1,38-1,40 |
| соль поваренная пищевая | 0,82-0,84 |
| вода | остальное |
www.freepatent.ru
Способ производства заварного ржано-пшеничного хлеба
Изобретение относится к хлебопекарной отрасли пищевой промышленности и может быть использовано при производстве заварных сортов хлеба. Способ предусматривает замес теста с использованием экструдированного ржаного солода, не требующего предварительного заваривания, брожение, разделку, формование, расстойку и выпечку. При замесе теста ингредиенты берут в следующем соотношении, мас.%: мука ржаная обдирная - 22,27-25,07, мука пшеничная высшего сорта - 22,25-22,30, экструдированный ржаной солод - 8,35-11,13, смесь «Рогенколор» - 0,54-0,56, закваска-подкислитель «Аграм светлый» - 0,88-0,90, дрожжи хлебопекарные прессованные - 1,38-1,40, соль поваренная пищевая - 0,82-0,84, вода - остальное. Сокращается время производства хлеба, увеличивается выход изделий, дольше сохраняется их свежесть.
Изобретение относится к пищевой промышленности, в частности к хлебопекарной ее отрасли, и может быть использовано при производстве заварных сортов хлеба.
Уровень техники
Известен способ производства хлеба ржано-пшеничного заварного (ГОСТ 2077-84), предусматривающий приготовление заварки, закваски, замес теста, брожение, разделку теста на куски массой 0,73÷1,0 кг, укладку тестовых заготовок в формы, расстойку и выпечку при температуре 190-240°С в течение 50÷65 мин в зависимости от массы изделий.
Заварку готовят из смеси 10 мас.% муки ржаной обдирной, 5 мас.% солода ржаного ферментированного и 38 мас.% воды с температурой 95÷97°С с последующим выдерживанием смеси в течение 90-120 мин для осахаривания. Готовую заварку охлаждают до 32÷34°С и расходуют на замес теста.
Тесто готовят на густой закваске с влажностью 48-50%. Для приготовления закваски к 11 мас.% спелой закваски добавляют смесь, состоящую из 19 мас.% муки ржаной обдирной и 13 мас.% воды, и оставляют на брожение на 240-300 мин до достижения 12-16 град. кислотности.
Для приготовления теста используют следующие компоненты, мас.%:
мука ржаная обдирная - 36,42;
мука пшеничная высшего сорта - 32,37;
заварка - 12,14;
дрожжи хлебопекарные прессованные - 0,04;
соль поваренная пищевая - 1,21;
вода - 17,82.
Тесто бродит 60-90 мин до накопления 9-13 град. кислотности. Выброженное тесто разделывают на куски заданной массы и далее процесс осуществляют так, как описано выше.
Недостатком этого способа является длительность процесса приготовления заварки, осахаривание которой длится до 120 мин. Кроме того, такой способ не гарантирует стабильность качества заварки, а следовательно, стабильность качества готовых хлебобулочных изделий.
Известен способ производства хлеба ржано-пшеничного заварного (ГОСТ 2077-84), исключающий стадию приготовления заварки. Способ предложен Санкт-Петебургским филиалом ГосНИИХП (Л.И.Кузнецова и др. Производство заварных сортов хлеба с использованием ржаной муки. СПб., 2003, - с.91, патент RU 2189143, 7 A21D 8/02, БИ №26, 2002 г.) и предусматривает использование вместо традиционной заварки муку ржаную набухающую (ТУ 9293-007-11163857), полученную путем гидротермической обработки. Тесто готовят из следующего сырья, мас.%:
мука ржаная хлебопекарная обойная - 24,96;
мука пшеничная хлебопекарная в/с - 22,18;
мука ржаная набухающая (заварка сухая) - 5,55;
добавка подкисляющая комплексная «Цитрасол» - 2,5;
солод ржаной ферментированный - 2,77;
дрожжи хлебопекарные прессованные - 0,72;
соль поваренная пищевая - 0,83;
вода - 40,49.
Приготовление теста возможно двумя способами:
1) рецептурное количество солода и 5 мас.% муки ржаной обдирной заливают водой с температурой 40°С и выдерживают в течение 60-120 мин, после чего расходуют на замес теста;
2) все рецептурные компоненты смешивают до образования однородной массы с температурой 28-30°С и оставляют на брожение на 90-120 мин. После достижения 9-13 град. кислотности тесто делят на куски заданной массы, укладывают в формы и направляют на расстойку на 50-60 мин. Продолжительность выпечки составляет 50-65 мин в зависимости от массы изделий.
Недостатком предложенного выше способа является то, что он не исключает использование ржаного солода, который традиционно заваривают на стадии приготовления заварки.
Предлагаемый способ направлен на сокращение времени производства ржано-пшеничных заварных сортов хлеба за счет исключения стадии заваривания муки и солода, на увеличение выхода изделия на 2,4%, а также на продление свежести готового хлеба на 24 часа по сравнению с хлебом по ГОСТ 2077-84.
Технический результат
Использование экструдированного ржаного солода не требует предварительного заваривания, а вносится в сухом виде непосредственно в дежу со всеми остальными компонентами. При этом экструдированный ржаной солод одновременно обладает свойствами заварки и выраженными вкусоароматическими характеристиками ржаного ферментированного солода. Техническим результатом является сокращение времени производства и стабильно хорошее качество готовых изделий: солодовый вкус и аромат, увеличение выхода, длительное сохранение свежести.
Технический результат достигается следующим образом.
Способ производства ржано-пшеничного заварного хлеба предусматривает приготовление теста из рецептурного количества муки ржаной обдирной, муки пшеничной хлебопекарной высшего сорта, сухой закваски подкислителя «Аграм светлый» (ТУ 9293-024-18256266-03, состав: мука пшеничная набухающая, мука пшеничная, лимонная кислота, ацетат кальция), солода ржаного экструдированного, сухой пищевой смеси «Рогенколор» (ТУ 9295-026-18256266-03, состав: мука ржаная, мука солодовая обжаренная, сахарный колер для придания хлебу более темной окраски), дрожжей хлебопекарных прессованных и соли поваренной пищевой. Экструдированный ржаной солод не требует предварительного заваривания перед использованием, так как экструзионная обработка, вызвавшая клейстеризацию крахмальных зерен, обеспечивает продукту новую модификацию крахмальных зерен, что способствует одновременному проявлению в нем свойств заварки и ржаного солода без предварительного заваривания.
Для замеса теста все рецептурные компоненты загружают непосредственно в дежу тестомесильной машины, мас.%:
мука ржаная обдирная - 22,27-25,07;
мука пшеничная высшего сорта - 22,25-22,30;
экструдированный ржаной солод - 8,35-11,13;
смесь «Рогенколор» - 0,54-0,56;
закваска-подкислитель «Аграм светлый» - 0,88-0,90;
дрожжи хлебопекарные прессованные - 1,38-1,40;
соль поваренная пищевая - 0,82-0,84;
вода - остальное.
К указанным выше компонентам добавляют воду и ведут замес в двухскоростной тестомесильной машине в течение 5 мин на медленной скорости и 3 мин - интенсивно. После замеса тесто должно иметь однородную структуру и температуру 25-28°С. Далее тесто выгружают из дежи тестомесильной машины и оставляют на брожение на 40-60 мин в условиях цеха. Выброженное тесто делят на куски заданной массы, формуют, укладывают в формы - для формового хлеба или на противень - для подового хлеба и отправляют на расстойку. Выпечку осуществляют в печах с небольшим количеством пара при температуре 220-240°С. Продолжительность выпечки составляет 45-70 мин в зависимости от массы изделий.
Готовые хлебобулочные изделия относятся к заварным ржано-пшеничным сортам, обладают выраженным солодовым вкусом и ароматом. По структуре мякиш хлеба с ржаным экструдированным солодом более эластичный, а корочка обладает большим глянцем и более интенсивной окраской, чем с традиционной заваркой. Кислотность соответствует нормативам, предусмотренным ГОСТ 2077-84 на данный сорт хлебобулочных изделий.
ПРИМЕР 1
При производстве ржано-пшеничного заварного хлеба однофазным способом в качестве заварки используют ржаной экструдированный солод.
Тесто готовят путем смешивания одновременно всех рецептурных компонентов, мас.%: муки ржаной обдирной - 22,27; муки пшеничной высшего сорта - 22,27; ржаного экструдированного солода - 11,13; смеси «Рогенколор» - 0,55; закваски-подкислителя «Аграм светлый» - 0,89; дрожжей хлебопекарных прессованных - 1,39; соли поваренной пищевой - 0,83 и воды - 40,67. Замес ведут на двухскоростной тестомесильной машине в течение 6 минут медленно и 3 мин интенсивно до образования массы однородной консистенции.
Температура теста после замеса 28-30°С. Тесто бродит в условиях цеха в течение 60 мин, после чего его разделывают на куски массой 0,44 кг с использованием на подпыл небольшого количества ржаной муки. Тестовые заготовки укладывают в формы и отправляют на расстойку при температуре 32°С и относительной влажности воздуха не менее 75%. После расстойки тестовые заготовки выпекают в печи при температуре 220-240°С в течение 60 мин. Поверхность испеченных изделий слегка сбрызгивают водой и оставляют остывать в условиях цеха.
Использование ржаного экструдированного солода позволило исключить стадию заваривания муки и солода и получить готовые хлебобулочные изделия с выраженными солодовым вкусом и ароматом, румяной корочкой, эластичным мякишем и длительным сохранением свежести.
ПРИМЕР 2
При производстве ржано-пшеничного заварного хлеба однофазным способом в качестве заварки используют ржаной экструдированный солод. Тесто готовят путем смешивания одновременно всех рецептурных компонентов, мас.%: муки ржаной обдирной - 25,07; муки пшеничной высшего сорта - 22,27; ржаного экструдированного солода 8,35; смеси «Рогенколор» - 0,55; закваски-подкислителя «Аграм светлый» - 0,89; дрожжей хлебопекарных прессованных - 1,39; соли поваренной пищевой - 0,83 и воды - 40,65. Все стадии технологического процесса выполняли аналогично примеру 1, кроме массы тестовой заготовки, которая составляет 1,1 кг, и продолжительности выпечки - 75 минут.
При существенном упрощении технологии готовые изделия обладают высокими потребительскими свойствами. Сокращение общего времени производства достигло более 2 часов.
Способ производства заварного ржано-пшеничного хлеба, характеризующийся тем, что он предусматривает замес теста с использованием экструдированного ржаного солода, не требующего предварительного заваривания, брожение, разделку, формование, расстойку и выпечку, причем при замесе теста ингредиенты берут в следующем соотношении, мас.%:
| мука ржаная обдирная | 22,27-25,07 |
| мука пшеничная высшего сорта | 22,25-22,30 |
| экструдированный ржаной солод | 8,35-11,13 |
| смесь «Рогенколор» | 0,54-0,56 |
| закваска-подкислитель «Аграм светлый» | 0,88-0,90 |
| дрожжи хлебопекарные прессованные | 1,38-1,40 |
| соль поваренная пищевая | 0,82-0,84 |
| вода | остальное |
www.findpatent.ru
причины, симптомы, диагностика и лечение

Мегаколон – врожденная либо приобретенная гипертрофия всей толстой кишки или ее отдельной части. Клиника мегаколона включает упорные запоры, метеоризм, увеличение живота, каловую интоксикацию, приступы преходящей кишечной непроходимости. Мегаколон диагностируется с помощью рентгеновских методов (обзорной рентгенографии, ирригоскопии), эндоскопических исследований (ректороманоскопии, колоноскопии, биопсии), манометрии. Лечение мегаколона хирургическое, заключается в резекции расширенного участка толстой кишки.
Мегаколон в проктологии встречается при таких заболеваниях как болезнь Шагаса, болезнь Гиршпрунга, идиопатический мегадолихоколон и др. При мегаколоне отмечается увеличение просвета, утолщение стенок, удлинение части или всей толстой кишки. Вследствие патологической гипертрофии происходит развитие очагового воспаления и атрофии слизистой, нарушение пассажа и эвакуации содержимого толстого кишечника. При мегеколоне изменения чаще касаются сигмовидной кишки: происходит ее расшиерение (мегасигма) в сочетании с одновременным удлинением (мегадолихосигма).
Классификация форм мегаколона
Мегаколон может иметь врожденное или приобретенное происхождение. Врожденный мегаколон (болезнь Гиршпрунга) характеризуется аганглиозом - отсутствием нервных сплетений внутри стенок ректосигмоидального отдела толстой кишки. Деиннервированный участок кишки сужен, лишен перистальтики и является органическим препятствием для прохождения каловых масс. Кроме болезни Гиршпрунга, врожденный мегаколон может быть обусловлен идиопатическими причинами (хроническими запорами любого происхождения) либо наличием механического препятствия в дистальных отделах толстого кишечника (стеноза прямой кишки, свищевой формы атрезии заднего прохода и др.). Клиника врожденного мегаколона развивается уже в раннем детстве.
Формирование приобретенного мегаколона может быть связано с вторичными изменениями толстой кишки в результате опухолей, травм, свищей, перегибов, колитов с последующим рубцовым изменением слизистой и пр. Кроме того, причиной приобретенного мегаколона может выступать поражение парасимпатических ганглиев вследствие гиповитаминоза В1. По этиологическому фактору выделяют различные формы мегаколона: аганглионарный (болезнь Гиршпрунга), идиопатический (35 %), обструктивный (8-10 %), психогенный (3-5 %), эндокринный (1 %), токсический (1-2 %), нейрогенный (1%) мегаколон.
По локализации и протяженности участка гипертрофии различают ректальную, ректосигмоидальную, сегментарную, субтотальную и тотальную форму мегаколона. При ректальной форме заболевания поражается промежностный отдел прямой кишки, ее ампулярная и надампулярная части. Ректосигмоидальная форма мегаколона характеризуется частичным или полным поражением сигмовидной кишки. При сегментарной форме мегаколона изменения могут локализоваться в одном сегменте ректосигмоидного перехода или сигмовидной кишки либо двух сегментах, между которыми расположен участок неизмененной кишки. Субтотальный вариант мегаколона включает поражение нисходящего и части ободочного отдела толстой кишки; при тотальной форме поражается вся толстая кишка.
Клиническое течение мегаколона может быть компенсированным (хроническим), субкомпенсированным (подострым) и декомпенсированным (тяжелым).
Причины и патогенез мегаколона
Врожденный мегаколон обусловлен отсутствием или дефицитарностью периферических рецепторов, нарушением проводимости по нервным путям, которые развиваются в результате нарушения миграции нейронов в процессе эмбриогенеза. Причинами приобретенного мегаколона могут выступать токсические поражения нервных сплетений в стенке толстой кишки, дисфункция ЦНС при болезни Паркинсона, травмы, опухоли, свищи, рубцовые сужения, лекарственные запоры, коллагенозы (склеродермия и др.), гипотиреоз, амилоидоз кишечника и пр. Данные факторы вызывают нарушение двигательной функции толстой кишки на том или ином протяжении и органическое сужение ее просвета.
Нарушение иннервации или механические препятствия затрудняют пассаж каловых масс по суженной части кишки, вызывая резкое расширение и увеличение отделов, расположенных выше. Активизация перистальтики и гипертрофия верхних отделов является компенсаторной и формируется для продвижения кишечного содержимого через аганглионарную или стенозированную зону. В дальнейшем в расширенном отделе происходит гибель гипертрофированных мышечных волокон и их замещение соединительной тканью, что сопровождается атонией измененного отдела кишки. Замедляется продвижение кишечного содержимого, возникают длительные запоры (стул отсутствует по 5-7, иногда 30 суток), угнетаются позывы на дефекацию, происходит всасывание шлаков, развитие дисбактериоза и каловой интоксикации. Подобные процессы при мегаколоне неизбежно сопровождаются задержкой развития ребенка или резким снижением трудоспособности взрослых.
Симптомы мегаколона
Тяжесть течения и особенности клиники мегаколона напрямую связаны с протяженностью пораженного отдела и компенсаторными возможностями организма. При врожденном мегаколоне с первых дней или месяцев жизни отсутствует самостоятельный стул, развивается метеоризм, увеличивается окружность живота, нарастает хроническая каловая интоксикация. Периодически возникает рвота с примесью желчи. Опорожнение кишечника наступает только после введения газоотводной трубки, выполнения очистительной или сифонной клизмы. Для испражнений характерен гнилостный запах, содержание слизи, крови, частиц непереваренной пищи. У детей с мегаколоном наблюдается истощение, отставание физического развития, анемия.
Прогрессирующие хронические запоры и вздутие кишечника при мегаколоне приводят к истончению и дряблости брюшной стенки, формированию, так называемого, «лягушачьего живота». Сквозь переднюю брюшную стенку можно наблюдать перистальтику в раздутых петлях кишечника. Расширение и вздутие толстой кишки при мегаколоне сопровождается высоким стоянием купола диафрагмы, уменьшением дыхательной экскурсии легких, смещением органов средостения, изменением размера и формы грудной клетки (бочкообразная грудная клетка). На этом фоне развивается цианоз, одышка, тахикардия, регистрируются изменения на электрокардиограмме, создаются условия для рецидивирующих пневмоний и бронхитов.
Частыми осложнениями мегаколона служат дисбактериоз и развитие острой кишечной непроходимости. При дисбактериозе в кишечнике развивается вторичное воспаление, происходит изъязвление слизистой, что проявляется «парадоксальными» поносами. Развитие обтурационной непроходимости кишечника сопровождается неукротимой рвотой и болями в животе, в тяжелых случаях – прободением толстой кишки и каловым перитонитом. При завороте или узлообразовании кишки может возникать странгуляционная кишечная непроходимость.
Диагностика мегаколона
При диагностике мегаколона учитываются данные клинической симптоматики, объективного осмотра, результатов рентгеновской и эндоскопической диагностики, лабораторных анализов (кала на дисбактериоз, копрограммы, гистологии). При общем осмотре обращает внимание увеличенный, асимметричный живот. При пальпации петли кишечника, заполненные каловыми массами, имеют тестоватую консистенцию, а в случае каловых камней – плотную. При мегаколоне отмечается симптом «глины» - надавливание пальцами на переднюю брюшную стенку оставляет на ней следы вдавления.
Обзорная рентгенография брюшной полости при мегаколоне выявляет раздутые и расширенные кишечные петли толстой кишки, высоко расположенный купол диафрагмы. Рентгеноконтрастная ирригоскопия позволяет определить аганглионарную зону – участок сужения толстой кишки с расширением ее вышележащих отделов, сглаженность их контуров, отсутствие складчатости и гаустр. При этом может преобладать расширение прямой (мегаректум), сигмовидной (мегасигма) или всей ободочной кишки (мегаколон). С помощью ректороманоскопии и колоноскопии производится осмотр толстого кишечника, выполняется трансанальная эндоскопическая биопсия. Отсутствие в биоптате мышечной оболочки прямой кишки нервных клеток ауэрбаховского сплетения подтверждает диагноз болезни Гиршпрунга.
Проведение аноректальной манометрии при мегаколоне необходимо для оценки ректального рефлекса и дифференциации врожденного и приобретенного мегаколона. Сохранность рефлекса свидетельствует о неповрежденности ганглиев и отсутствии болезни Гиршпрунга. Дифференциальная диагностика при мегаколоне проводится с опухолями толстой кишки, хроническим колитом, синдромом раздраженного кишечника, дивертикулярной болезнью, привычными запорами, вызванными анальными трещинами.
Лечение мегаколона
Лечебная тактика зависит от клинического течения и формы мегаколона. При компенсированном и субкомпенсированном течении, а также неорганических формах мегаколона предпринимается консервативный подход. Терапия мегаколона включает диету с высоким содержанием клетчатки, клизмы (очистительные, вазелиновые, гипертонические, сифонные), массаж живота, назначение бактериальных препаратов, нормализующих кишечную микрофлору, ферментных препаратов, модуляторов моторики толстой кишки, проведение ЛФК и электростимуляции прямой кишки.
При болезни Гиршпрунга требуется оперативное лечение – выполнение резекции аганглионарной зоны и расширенной части толстой кишки, которая проводится в возрасте 2-3 лет. В случае возникновения обструктивного мегаколона требуется экстренное наложение колостомы и подготовка к радикальному вмешательству.
Объем резекции толстой кишки при мегаколоне определяется протяженностью поражения и может включать переднюю резекцию прямой кишки, брюшноанальную резекцию с низведением ободочной кишки, ректосигмоидэктомию с наложением колоректального анастомоза, субтотальную резекцию толстой кишки с формированием илеоректального анастомоза и др. В ходе радикального вмешательства или после него отдельным этапом производится закрытие колостомы.
Лечение других форм мегаколона заключается в устранении причин – механических препятствий (свищевой атрезии заднего прохода, рубцового стеноза, спаек), хронических запоров, гиповитаминоза, воспалений кишечника (колита, ректосигмоидита). Дальнейший прогноз определяется формой и причинами мегаколона, правильностью объема и метода операции.
www.krasotaimedicina.ru
Колоректальный рак - причины, симптомы, диагностика и лечение
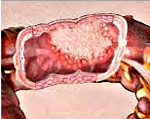
Колоректальный рак – злокачественное опухолевое поражение различных отделов толстого кишечника. На начальном этапе течет бессимптомно. В последующем проявляется слабостью, недомоганием, потерей аппетита, болями в животе, диспепсией, метеоризмом и кишечными расстройствами. Возможны явления кишечной непроходимости. Изъязвление новообразования сопровождается кровотечениями, однако примесь крови в кале при колоректальном раке верхних отделов кишечника может визуально не определяться. Диагноз устанавливают с учетом жалоб, анамнеза, данных осмотра, анализа кала на скрытую кровь, колоноскопии, ирригоскопии, УЗИ и других исследований. Лечение – операции, химиотерапия, радиотерапия.

Колоректальный рак – группа злокачественных новообразований эпителиального происхождения, расположенных в области толстой кишки и анального канала. Является одной из самых часто встречающихся форм рака. Составляет почти 10% от общего количества диагностированных случаев злокачественных эпителиальных опухолей во всем мире. Распространенность колоректального рака в различных географических зонах сильно различается. Самая высокая заболеваемость выявляется в США, Австралии и странах Западной Европы.
Специалисты нередко рассматривают колоректальный рак как «болезнь цивилизации», связанную с увеличением продолжительности жизни, недостаточной физической активностью, употреблением большого количества мясных продуктов и недостаточного количества клетчатки. В последние десятилетия в нашей стране отмечается рост заболеваемости колоректальным раком. 20 лет назад данное заболевание находилось на 6-м месте по распространенности у пациентов обоих полов, в настоящее время переместилось на 3-е место у мужчин и на 4-е у женщин. Лечение колоректального рака осуществляют специалисты в сфере онкологии, гастроэнтерологии, проктологии и абдоминальной хирургии.
Причины колоректального рака
Этиология точно не установлена. Большинство исследователей считают, что колоректальный рак относится к числу полиэтиологических заболеваний, возникающих под влиянием различных внешних и внутренних факторов, основными из которых являются генетическая предрасположенность, наличие хронических болезней толстого кишечника, особенности диеты и образа жизни. Современные специалисты все больше акцентируются на роли питания в развитии злокачественных опухолей толстой кишки.
Установлено, что колоректальный рак чаще диагностируется у людей, которые употребляют много мяса и мало клетчатки. В процессе переваривания мясных продуктов в кишечнике образуется большое количество жирных кислот, превращающихся в канцерогенные вещества. Малое количество клетчатки и недостаточная физическая активность приводят к замедлению кишечной перистальтики. В результате большое количество канцерогенных агентов в течение длительного времени контактирует со стенкой кишечника, провоцируя развитие колоректального рака. Фактором, усугубляющим данное обстоятельство, является неправильная обработка мяса, еще больше увеличивающая количество канцерогенов в пище. Определенную роль играют курение и употребление алкоголя.
По статистике, пациенты с хроническими воспалительными заболеваниями толстого кишечника страдают колоректальным раком чаще людей, не имеющих подобной патологии. Самый высокий риск отмечается у больных неспецифическим язвенным колитом и болезнью Крона. Вероятность возникновения колоректального рака напрямую коррелирует с продолжительностью воспалительного процесса. При длительности болезни менее 5 лет вероятность малигнизации составляет примерно 5%, при длительности более 20 лет – около 50%.
У больных полипозом толстого кишечника колоректальный рак выявляется чаще, чем в среднем по популяции. Одиночные полипы перерождаются в 2-4% случаев, множественные – в 20% случаев, ворсинчатые – в 40% случаев. Вероятность перерождения в колоректальный рак зависит не только от количества полипов, но и от их размеров. Полипы размером менее 0,5 см практически никогда не подвергаются малигнизации. Чем крупнее полип – тем выше риск озлокачествления.
Рак толстой кишки нередко развивается при наличии колоректального рака и других злокачественных новообразований у ближайших родственников. Такой рак часто диагностируется у больных семейным диффузным полипозом, синдромом Тюрко и синдромом Гарднера. В числе других предрасполагающих факторов указывают возраст старше 50 лет, ожирение, недостаточную физическую активность, сахарный диабет, недостаток кальция, гиповитаминозы, иммунодефицитные состояния, обусловленные различными хроническими болезнями, ослаблением организма и приемом некоторых лекарственных средств.
Симптомы колоректального рака
На I-II стадиях колоректальный рак может протекать бессимптомно. В последующем проявления зависят от локализации и особенностей роста новообразования. Наблюдаются слабость, недомогание, утомляемость, потеря аппетита, неприятный привкус во рту, отрыжка, тошнота, рвота, метеоризм и чувство тяжести в эпигастрии. Одним из первых признаков колоректального рака часто становятся боли в животе, более выраженные при опухолях левой половины кишечника (особенно – ободочной кишки).
Для таких новообразований характерен стенозирующий или инфильтративный рост, быстро приводящий к хронической, а потом и к острой кишечной непроходимости. Боли при кишечной непроходимости резкие, внезапные, схваткообразные, повторяющиеся через 10-15 минут. Еще одним проявлением колоректального рака, ярче выраженным при поражении ободочной кишки, становятся нарушения деятельности кишечника, которые могут проявляться в виде запоров, диареи либо чередования запоров и поносов, метеоризма.
Колоректальный рак, расположенный в правом отделе толстого кишечника, чаще растет экзофитно и не создает серьезных препятствий продвижению химуса. Постоянный контакт с кишечным содержимым и недостаточное кровоснабжение, обусловленное неполноценностью сосудов новообразования, провоцируют частые некрозы с последующим изъязвлением и воспалением. При таких опухолях особенно часто выявляются скрытая кровь и гной в кале. Наблюдаются признаки интоксикации, связанные с всасыванием продуктов распада новообразования во время их прохождения по кишечнику.
Колоректальный рак ампулярного отдела прямой кишки тоже часто изъязвляется и воспаляется, однако в подобных случаях примеси крови и гноя в кале легко определяются визуально, а симптомы интоксикации выражены менее ярко, поскольку некротические массы не успевают всасываться через стенку кишечника. В отличие от геморроя, кровь при колоректальном раке появляется в начале, а не в конце дефекации. Типичным проявлением злокачественного поражения прямой кишки является чувство неполного опорожнения кишечника. При новообразованиях анального отдела наблюдаются боли при дефекации и лентообразный стул.
Из-за повторяющихся кровотечений может развиваться анемия. При локализации колоректального рака в правой половине толстого кишечника признаки анемии нередко появляются уже на начальном этапе болезни. Данные внешнего осмотра зависят от расположения и размеров опухоли. Новообразования достаточно большого размера, расположенные в верхних отделах кишечника, удается прощупать при пальпации живота. Колоректальный рак прямой кишки выявляется в ходе ректального осмотра.
В зависимости от преобладающей симптоматики различают четыре клинических формы колоректального рака:
- Токсико-анемическая форма колоректального рака. Основным симптомом является прогрессирующая анемия в сочетании с так называемыми «малыми признаками» (слабостью, разбитостью, утомляемостью) и незначительной гипертермией.
- Энтероколитическая форма колоректального рака. Преобладают кишечные расстройства.
- Диспепсическая форма колоректального рака. На первый план выходят боли в животе, похудание, потеря аппетита, отрыжка, тошнота и рвота.
- Обтурационная форма колоректального рака. Превалируют симптомы кишечной непроходимости.
Осложнения колоректального рака
Самым распространенным осложнением колоректального рака является кровотечение, возникающее у 65-90% пациентов. Частота кровотечений и объем кровопотери сильно варьируют. В большинстве случаев наблюдаются небольшие повторяющиеся потери крови, постепенно приводящие к развитию железодефицитной анемии. Реже при колоректальном раке возникают профузные кровотечения, представляющие угрозу для жизни больного. При поражении левых отделов сигмовидной кишки нередко развивается обтурационная кишечная непроходимость. Еще одним тяжелым осложнением колоректального рака является перфорация стенки кишечника.
Новообразования нижних отделов толстого кишечника могут прорастать соседние органы (влагалище, мочевой пузырь). Локальное воспаление в области низко расположенной опухоли может провоцировать гнойные поражения окружающей клетчатки. Прободение кишки при колоректальном раке верхних отделов кишечника влечет за собой развитие перитонита. В запущенных случаях может наблюдаться сочетание нескольких осложнений, что существенно увеличивает риск оперативного вмешательства.
Диагностика колоректального рака
Диагноз устанавливают проктолог, гастроэнтеролог или онколог на основании жалоб, анамнеза, данных общего и ректального осмотра и результатов дополнительных исследований. Наиболее доступными скрининговыми исследованиями при колоректальном раке являются анализ кала на скрытую кровь, ректороманоскопия (при низком расположении опухоли) либо колоноскопия (при высоком расположении новообразования). При недоступности эндоскопических методик пациентов с подозрением на колоректальный рак направляют на ирригоскопию. Учитывая более низкую информативность рентгенконтрастных исследований, особенно при наличии небольших одиночных опухолей, в сомнительных случаях ирригоскопию повторяют.
Для оценки агрессивности местного роста колоректального рака и выявления отдаленных метастазов проводят рентгенографию грудной клетки, УЗИ органов брюшной полости, УЗИ органов малого таза, цистоскопию, урографию и т. д. В сложных случаях при прорастании близлежащих органов больного с колоректальным раком направляют на КТ и МРТ внутренних органов. Назначают общий анализ крови для определения тяжести анемии и биохимический анализ крови для оценки нарушений функций печени.
Лечение и прогноз при колоректальном раке
Основной метод лечения колоректального рака – хирургический. Объем операции определяется стадией и локализацией новообразования, степенью нарушения кишечной проходимости, тяжестью осложнений, общим состоянием и возрастом больного. Обычно выполняют резекцию сегмента кишки, одновременно удаляя близлежащие лимфоузлы и околокишечную клетчатку. При колоректальном раке нижних отделов кишечника в зависимости от локализации новообразования осуществляют брюшноанальную экстирпацию (удаление кишки вместе с замыкательным аппаратом и наложение сигмостомы) или сфинктеросохраняющую резекцию (удаление пораженного отдела кишечника с низведением сигмовидной кишки при сохранении замыкательного аппарата).
При распространении колоректального рака на другие отделы кишечника, желудок и брюшную стенку без отдаленного метастазирования выполняют расширенные операции. При колоректальном раке, осложненном кишечной непроходимостью и перфорацией кишечника, проводят двух– или трехэтапные хирургические вмешательства. Вначале накладывают колостому. Новообразование удаляют сразу или через некоторое время. Колостому закрывают через несколько месяцев после первой операции. Назначают пред- и послеоперационную химиотерапию и радиотерапию.
Прогноз при колоректальном раке зависит от стадии болезни и тяжести осложнений. Пятилетняя выживаемость после радикальных оперативных вмешательств, проведенных на I стадии, составляет около 80%, на II стадии – 40-70%, на III стадии – 30-50%. При метастазировании лечение колоректального рака преимущественно паллиативное, пятилетнего рубежа выживаемости удается достичь только 10% пациентов. Вероятность появления новых злокачественных опухолей у больных, перенесших колоректальный рак, составляет 15-20%.
www.krasotaimedicina.ru
это что такое? Воздействие канцерогенов
За каждым случаем возникновения онкологического заболевания стоит канцероген. Это фактор, вызывающий злокачественный процесс.
Международное агентство по исследованию рака (IARC) установило, что в 2012 году Россия оказалась на пятом месте в мире по количеству больных, умерших от онкологических заболеваний. В пересчете на 100 000 населения у нашей страны оказалось печальное первенство – 122,5. За последние десять лет заболеваемость выросла на 25%.
Причины возникновения опухолей
Не следует думать, что канцероген – это лишь какое-то вредное вещество. К физическим факторам, которые могут вызвать онкологические заболевания, относятся радиация, ультрафиолетовое и электромагнитное излучение, иногда – длительное механическое воздействие и даже шум.

Предрасположенность к возникновению некоторых видов опухолей может передаваться по наследству, то есть заложена в генетике.
Наиболее частой причиной считаются вирусы, плохая экология, вредные условия производства и быта, неправильное приготовление, хранение и употребление некоторых продуктов питания.
Также есть психологические причины, например, состояние стресса, вызванного личными проблемами или общественными потрясениями, особенно в сочетании с некоторыми чертами характера.
Ослабленная защита
В норме организм человека вполне способен бороться с угрозой раковых заболеваний. Изменения, которые канцерогены вызывают на клеточном уровне, происходят постоянно. Ведь мы не живем в идеальных условиях. Но до тех пор, пока справляется иммунная система, человек защищен.
Срабатывают механизмы, позволяющие вовремя распознавать и удалять поврежденные клетки.
Воздействие канцерогенов, длящееся во времени, может привести к ослаблению защиты. В какой-то момент происходит сбой иммунитета, и злокачественный рост может стать неконтролируемым.
Как изучают канцерогены
Химическая теория канцерогенеза экспериментально подтверждена, доказано, что существует непосредственная связь между возникновением опухолей и дозой, длительностью воздействия, а также составом и активностью определенных веществ.
Созданы справочники, расширяется номенклатура природных и синтетических соединений, которые несут угрозу возникновения злокачественных опухолей животных и человека.
Многие лаборатории мира работают над установлением механизма возникновения злокачественных опухолей в зависимости от того, какие вещества-канцерогены и в какой дозе действуют на подопытных животных.
Для получения экспериментального рака используют культуры клеток, а также специально выведенные линии лабораторных мышей, крыс и более крупных животных вплоть до человекообразных обезьян.
Изменения, происходящие в тканях и клетках после введения изучаемого вещества, исследуют с помощью самых современных методов.
Откуда исходит опасность
Почему же так много больных? Практически ни одну семью в России не обошла эта беда. Болеют пожилые и молодые, мужчины и женщины, страдают маленькие дети.
Даже если не говорить про стрессы на работе, переутомление, неуверенность в будущем, обиды и другие переживания, ослабляющие здоровье, а остановиться только на «вещественных» причинах возникновения онкозаболеваний, можно обозначить очень многие.
На производстве канцероген – это:
- бензол, бензапирен;
- асбест;
- мышьяк, никель, ртуть, свинец, кадмий, хром;
- каменноугольный деготь, сажа;
- креозот, нефтяные масла и многие другие агенты.
Работа в шахтах, коксовом, обувном, мебельном, резиновом и различных других вредных производствах ведет к значительному онкологическому риску.
В быту опасность представляют:
- природный радон в подвалах и нижних этажах зданий;
- выхлопные газы;
- выбросы промышленных предприятий и котельных;
- многие строительные и отделочные материалы;
- мебель из полимеров;
- бытовая химия, растворители;
- табачный дым (особенно пассивное курение), жевательный табак.

И это тоже далеко не полный перечень возможных причин заболеть кому-то из дорогих вам людей.
Как ни удивительно, но и многие лекарства находятся в списке канцерогенов.
Опасная еда
Откуда берутся канцерогены в продуктах? Как неправильное питание влияет на увеличение онкологического риска?
Нужно обязательно обращать внимание на правильное хранение продуктов. Афлатоксин, вырабатываемый плесневыми грибами, поражающими крупы, муку, орехи при хранении в сырых условиях, является сильным канцерогеном.
Чрезвычайно опасно употребление просроченных, прогорклых, пережаренных, неоднократно разогретых жиров. Именно из них потом организм будет строить клеточные мембраны, синтезировать гормоны. Биомолекулы, построенные из испорченных «кирпичиков», становятся источником искаженной информации, нарушающей правильное функционирование всех систем.
Вещества, образующиеся в жареном мясе, способны вызывать различные виды опухолей, в том числе рак простаты.
Избыточное потребление не только животных жиров, но и маргаринов, рафинированных масел ухудшает показатели липидного обмена. В сочетании с различными токсическими воздействиями это может привести к появлению злокачественных опухолей, в том числе гормонозависимых. Преобладание Омега-6 над Омега-3 жирными кислотами в пище тоже может действовать как канцерогенный фактор.
Злоупотребление рафинированными углеводами нарушает чувствительность клеток к инсулину, что ведет к преждевременному старению, отложению жира и снижению иммунитета.
Привычка обращать внимание на состав и сроки хранения покупаемой еды так же, как употребление зеленых, красных, оранжевых фруктов и овощей, морепродуктов, нерафинированных масел, свежих орехов поможет сохранить здоровье.
Когда мед становится ядом
Мед считается лечебным продуктом. Его используют при простуде, упадке сил, истощении, туберкулезе и многих других болезнях. Качественный мед, собранный в экологически чистых местах, безусловно является целебным.
Но только до тех пор, пока его не нагрели выше 50 градусов Цельсия, тогда мед – канцероген, потому что в нем увеличивается количество оксиметилфурфурола.
Это вещество образуется при нагреве сахаров в кислой среде, имеется также в коньяке, газированных напитках, сладостях, подкрашенных жженкой, подгорелом хлебе. Мед, привезенный из южных стран или долго хранившийся, тоже содержит повышенное количество осиметилфурфурола. Российские нормы его содержания в продуктах строже, чем в странах ЕС.
Если один-два раза в год баловать себя медовиком или столько же раз запекать мясо в медовом маринаде, наверное, ничего страшного не произойдет. Но если это происходит еженедельно, то риск заболеть безусловно возрастет.
Поэтому следует с большей долей критики отнестись к рецептам из кулинарных шоу и глянцевых журналов, оценивая не только красоту и вкус представляемых блюд, но и потенциальный их вред.
Самый важный вывод
Канцероген – это вещество, которое, накапливаясь в организме, действует на клеточном уровне и меняет способ деления соматических клеток. Их размножение перестает быть контролируемым процессом – в этом суть злокачественных заболеваний.
Опухоль растет и питается за счет организма, убивая его.
Отказ от курения, правильное питание, физическая активность, бодрое расположение духа – вполне по силам отдельному человеку. Улучшение экологической обстановки, соблюдение мер защиты на вредных производствах, своевременное обращение к врачу позволит сохранить жизнь.
fb.ru
причины, симптомы, диагностика и лечение

Коллагенозы (коллагеновые болезни) – иммунопатологические процессы, характеризующиеся системной дезорганизацией соединительной ткани, полисистемным поражением, прогрессирующим течением и полиморфными клиническими проявлениями. В ревматологии к числу коллагенозов принято относить ревматоидный артрит, ревматизм, системную красную волчанку, системную склеродермию, узелковый периартериит, дерматомиозит, гранулематоз Вегенера и др. Эти заболевания объединены в единую группу на основании общего патоморфологического признака (фибриноидного изменения коллагена) и патогенетического механизма (нарушения иммунного гомеостаза).
Соединительная ткань формирует скелет, кожу, строму внутренних органов, кровеносные сосуды, заполняет промежутки между органами и составляет более половины массы человеческого тела. К основным функциям соединительной ткани в организме относятся защитная, трофическая, опорная, пластическая, структурная. Соединительная ткань представлена клеточными элементами (фибробластами, макрофагами, лимфоцитами) и межклеточным матриксом (основное вещество, коллагеновые, эластические, ретикулярные волокна). Таким образом, термин «коллагенозы» не в полной мере отражает происходящие в организме патологические изменения, поэтому в настоящее время данную группу принято называть «диффузными заболеваниями соединительной ткани».
Классификация коллагенозов
Различают врожденные (наследственные) и приобретенные коллагенозы. Врожденные соединительнотканные дисплазии представлены, в частности, мукополисахаридозами, синдромом Марфана, несовершенным остеогенезом, синдромом Элерса-Данлоса, эластической псевдоксантомой, синдромом Стиклера и др.
Приобретенные коллагенозы, в свою очередь, включают СКВ, склеродермию, узелковый периартериит, дерматомиозит, ревматоидный полиартрит, синдром Шегрена, ревматизм, системный васкулит, диффузный эозинофильный фасциит и др. Из них первые четыре нозологические единицы причисляют к большим коллагенозам, отличающимся истинно системным характером поражения и тяжестью прогноза; остальные – к малым коллагеновым болезням. Также принято выделять переходные и смешанные формы диффузных заболеваний соединительной ткани (синдром Шарпа).
Причины коллагенозов
Врожденные коллагенозы обусловлены наследственным (генетическим) нарушением структуры коллагена или обмена веществ. Менее изучена и понятна этиология приобретенных системной заболеваний соединительной ткани. Она рассматривается с точки зрения мультифакторной иммунопатологии, обусловленной взаимодействием генетических, инфекционных, эндокринных факторов и влияний внешней среды. Многочисленные исследования подтверждают связь между конкретными системными заболеваниями соединительной ткани и носительством определенных HLA-антигенов, главным образом, антигенов гистосовместимости II класса (HLA-D). Так, системная красная волчанка ассоциирована с носительством DR3-антигена, склеродермия - А1, В8, DR3 и DR5-антигенами, синдром Шегрена - с HLA-B8 и DR3. В семьях больных коллагенозами, чаще, чем в популяции в целом, системные заболевания регистрируются среди родственников первой степени родства.
В отношении инфекционных агентов, причастных к развитию коллагенозов, до сих пор ведутся научные исследования. Не исключается инфекционно-аллергический генез диффузных заболеваний соединительной ткани; рассматривается возможная роль внутриутробных инфекций, стафилококков, стрептококков, вирусов парагриппа, кори, краснухи, паротита, простого герпеса, цитомегаловируса, Эпштейна-Барр, Коксаки А и др.
Следует отметить связь коллагенозов с изменениями эндокринно-гормональной регуляции: с началом менструального цикла, абортами, беременностью или родами, климаксом. Внешнесредовые факторы, как правило, провоцируют обострение скрыто протекающей патологии либо выступают триггерами возникновения коллагенозов при наличии соответствующей генетической предрасположенности. Такими пусковыми механизмами могут являться стресс, травма, переохлаждение, инсоляция, вакцинация, прием лекарств и пр.
Патогенез и патоморфология коллагенозов
Патогенез коллагенозов можно представить в виде следующей общей схемы. На фоне бактериально-вирусной сенсибилизации организма формируются патогенные иммунные комплексы, которые оседают на базальной мембране сосудов, синовиальных и серозных оболочках и провоцируют развитие неспецифического аллергического воспаления. Эти процессы вызывают аутоаллергию и аутосенсибилизацию к собственным тканям, нарушение клеточного и гуморального факторов иммуногенеза, гиперпродукцию аутоантител к ядрам клеток, коллагену, эндотелию сосудов, мышцам.
Извращенные иммунные, сосудистые и воспалительные реакции при коллагенозах сопровождаются патологической дезорганизацией соединительной ткани. Патоморфологические изменения проходят 4 стадии: мукоидного набухания, фибриноидного некроза, клеточной пролиферации и склероза.
Коллагенозы сопровождаются различными патологоанатомическими изменениями, однако все заболевания объединяет диффузное вовлечение в патологический процесс соединительной ткани организма, которое может встречаться в различных сочетаниях. Так при узелковом периартериите преимущественно поражаются сосуды мышечного типа, что приводит к рубцеванию и запустеванию последних, поэтому в клиническом течении нередко отмечаются аневризмы сосудов, кровоизлияния, кровотечения, инфаркты. Для склеродермии типично развитие распространенного склероза (поражения кожи и подкожной клетчатки, пневмосклероза, кардиосклероза, нефросклероза). При дерматомиозите преобладает поражения кожи и мышц, а также расположенных в них артериол. Системная красная волчанка характеризуется полисиндромным течением с развитием дерматоза, полиартрита, синдрома Рейно, плеврита, нефрита, эндокардита, менингоэнцефалита, пневмонита, невритов, плекситов и пр.
Симптомы коллагенозов
Несмотря на многообразие клинико-морфологических форм коллагенозов, в их развитии прослеживаются общие черты. Все заболевания имеют длительное волнообразное течение с чередованием обострений и ремиссий, неуклонным прогрессированием патологических изменений. Характерна стойкая лихорадка неправильного типа с ознобами и профузными потами, признаки аллергии, необъяснимая нарастающая слабость. Общими для всех коллагенозов являются системный васкулит, мышечно-суставной синдром, включающий миалгии, артралгии, полиартриты, миозиты, синовиты. Часто отмечается поражение кожи и слизистых оболочек - эритематозная сыпь, петехии, подкожные узелки, афтозный стоматит и др.
Поражение сердца при коллагенозах может сопровождаться развитием миокардита, перикардита, миокардиодистрофии, кардиосклероза, артериальной гипертензии, ишемии, стенокардии. Со стороны органов дыхания отмечаются пневмониты, плевриты, инфаркт легкого, пневмосклероз. Почечный синдром включает в себя гематурию, протеинурию, амилоидоз почек, хроническую почечную недостаточность. Нарушения деятельности ЖКТ могут быть представлены диспепсией, желудочно-кишечными кровотечениями, приступами абдоминальных болей, симулирующими холецистит, аппендицит и др.
Полиморфизм клинической картины объясняется органоспецифичностью поражения при различных формах коллагенозов. Обострения диффузных заболеваний соединительной ткани обычно связаны с инфекциями, переохлаждением, гиперинсоляцией, травмами.
Диагностика коллагенозов
Основанием для предположения той или иной формы коллагеноза служит наличие классических клинико-лабораторных признаков. Типично появление в крови неспецифических маркеров воспаления: С-реактивного белка, повышение α2-глобулинов, фибриногена, серомукоида, СОЭ и др. Большое диагностическое значение имеет определение иммунологических маркеров, характерных для каждого заболевания: ЦИК, антинуклеарного и ревматоидного факторов, антител к одно- и двухспиральной ДНК, антистрептолизина-0, антител к ядерным антигенам, уровня комплемента и др. Нередко для постановки патоморфологического диагноза приходится прибегать к биопсии кожи, мышц, синовиальной оболочки суставов, почки.
Определенную помощь в диагностике коллагенозов может оказать рентгенологическое исследование костей и суставов, при котором выявляются общие (остеопороз, сужение суставных щелей), а также частные рентгенологические признаки (узурация суставных поверхностей при ревматоидном артрите, асептические некрозы суставных поверхностей при СКВ, остеолизы дистальных фаланг при склеродермии и т. п.). Для выявления характера и степени поражения внутренних органов используются ультразвуковые методы диагностики (ЭхоКГ, УЗИ плевральной полости, УЗИ почек, УЗИ органов брюшной полости), МРТ, КТ. Дифференциальная диагностика различных форм коллагенозов проводится ревматологом; при необходимости пациента консультируют другие специалисты: кардиолог, пульмонолог, иммунолог, дерматолог и др.
Лечение и прогноз коллагенозов
Течение большинства коллагеновых болезней прогрессирующее и рецидивирующее, что требует поэтапного, длительного, нередко пожизненного лечения. Чаще всего для терапии различных форм коллагенозов используются следующие группы препаратов: стероидные (глюкокортикоиды) и нестероидные противовоспалительные средства, цитостатики, аминохинолиновые производные, препараты золота. Дозировка и длительность курсов определяется строго индивидуально с учетом типа заболевания, остроты и тяжести течения, возраста и индивидуальных особенностей больного.
В периоды обострений эффективно применение экстракорпоральных методов гемокоррекциии (плазмафереза, каскадной фильтрации плазмы, гемосорбции). Во время ремиссии коллагенозов может быть рекомендована физическая реабилитация: ЛФК, лекарственный электрофорез, ультразвук, ультрафонофорез, магнитотерапия, ДМВ-терапия, радоновые, углекислые, сероводородные лечебные ванны, санаторно-курортное лечение.
Для всех видов коллагенозов характерно хроническое прогрессирующее течение с многосистемным поражением. Назначение кортикостероидной или иммуносупрессивной терапии помогает уменьшить остроту клинических симптомов, привести к более или менее длительной ремиссии. Наиболее скоротечное развитие и тяжелое течение имеют так называемые большие коллагенозы. Гибель больных может наступить в результате почечной, сердечно-сосудистой, дыхательной недостаточности, присоединения интеркуррентной инфекции. Для профилактики обострений коллагенозов важно устранить очаги хронической инфекции, проходить диспансерное обследование, избегать избыточной инсоляции, переохлаждения и других провоцирующих факторов.
www.krasotaimedicina.ru
Поиск по сайту
Email рассылка
Узнавай первым
об обновлениях на сайте по Email БЕСПЛАТНО! Как только на сайте появятся новые посты, видео или фото, Ты сразу же будешь извещен об этом одним из первых.
Новое на сайте
Новое на форуме
Нет сообщений для показа









