Отит у ребенка: причины, симптомы и способы лечения. Средний отит у детей
Отит у детей - причины, симптомы, диагностика и лечение

Воспалительные заболевания уха (отиты у детей) – наиболее частая патология в педиатрии и детской отоларингологии. В раннем детском возрасте отит переносят около 80% детей, а 7 годам – 90-95%. Течение и исход отита у детей может быть различным; довольно часто заболевание приобретает рецидивирующее течение, а в тяжелых случаях приводит к опасным отогенным осложнениям (отоантриту, параличу лицевого нерва, экстра- и субдуральным абсцессам, менингиту, энцефалиту, сепсису и др.). В четверти случаев отит, перенесенный ребенком в детском возрасте, служит причиной развития тугоухости у взрослых.
Классификация отита у детей
В зависимости от уровня воспаления различают наружный отит, средний отит и внутренний отит (лабиринтит) у детей. Нередко, начавшись в наружном ухе, воспалительный процесс распространяется на более глубокие отделы, т. е. наружный отит переходит в средний, а средний – во внутренний.
При наружном отите у детей поражается ушная раковина и наружный слуховой проход. Наружный отит у детей может протекать в двух формах – ограниченной (фурункул наружного слухового прохода) и диффузной (воспаление наружного уха на всем протяжении).
Течение среднего отита у детей может быть острым, рецидивирующим и хроническим. По характеру образующегося воспалительного экссудата острый средний отит у детей может быть катаральным или гнойным. Острый средний отит у детей проходит 5 стадий: острого евстахиита, острого катарального воспаления, доперфоративную стадию гнойного воспаления, постперфоративную стадию гнойного воспаления и репаративную стадию.
Формами хронического воспаления среднего уха у детей служат экссудативный средний отит, гнойный средний отит и адгезивный средний отит.
Лабиринтит может протекать остро или хронически; в форме серозного, гнойного или некротического воспаления; носить ограниченный или диффузный характер.
Причины отита у детей
Причиной наружного отита у детей является инфицирование волосяных фолликулов хрящевого отдела наружного слухового прохода. К развитию инфекции предрасполагают ссадины и царапины наружного уха, сахарный диабет, гноетечение, сопровождающее средний отит у детей. Возбудителями наружного отита у детей чаще всего служат синегнойная палочка, кишечная палочка, протей, стафилококк; в 20% случаях – грибки.
Средний отит обычно выступает осложнением ОРВИ у детей (аденовирусной инфекции, гриппа), детских инфекций (кори, скарлатины, дифтерии). Нередко средний отит является спутником другой ЛОР-патологии детского возраста: аденоидов и аденоидитов, ринитов, синуситов, ангин, тонзиллитов, фарингитов, инородных тел уха, атрезии хоан и т. д. Со стороны наружного слухового прохода внедрение инфекции в среднее ухо возможно при травме барабанной перепонки. Средний отит может развиваться даже у новорожденных детей при инфицировании от матери, больной маститом, пиелонефритом, эндометритом и др. При микробиологическом исследовании отделяемого из уха чаще высевается пневмококк, гемофильная палочка, моракселла, гемолитический стрептококк, грибковые возбудители.
Внутренний отит у детей чаще всего возникает как осложнение гнойного воспаления среднего уха или других бактериальных инфекций – гайморита, менингита и пр.
Частому возникновению отитов у детей способствует незрелость естественного иммунитета, недоношенность, гипотрофия, экссудативный диатез, аллергии, бронхолегочная патология, авитаминозы, рахит. Особую роль играют местные анатомические факторы: слуховая труба у детей более короткая и широкая, чем у взрослых, практически не имеет изгибов, расположена горизонтально по отношению к носоглотке.
Симптомы отита у детей
Фурункул уха и диффузный наружный отит у детей проявляется повышением температуры тела и сильной локальной болью, которая усиливается при разговоре, пережевывании пищи, при надавливании на козелок. При осмотре обнаруживается покраснение слухового прохода, который за счет отека становится щелевидно суженным, регионарный лимфаденит.
Начало острого среднего отита у детей сопровождается резкой болью в ухе, высокой температурой тела (до 38-40 °С), снижением слуха, общей интоксикацией. Грудные дети становятся беспокойными, беспрерывно плачут, качают головой, прижимаются больным ухом к подушке, трут ушко рукой. Часто малыши отказываются от еды, поскольку сосание и глотание усиливают болевые ощущения. Периоды беспокойства у ребенка могут сменяться угнетенным состоянием; у детей младшего возраста часто возникают понос, срыгивания и рвота.
После перфорации барабанной перепонки уменьшается боль, спадает температура, снижается интоксикация, но понижение слуха сохраняется. На данной стадии среднего отита у детей появляются гнойные выделения из уха (оторея). Вслед за прекращением экссудации все симптомы острого среднего отита у детей исчезают, происходит рубцевание перфорации и восстановление слуха. Острый средний отит у детей длится около 2-3-х недель. В детском возрасте нередко встречаются бурно протекающие и латентные средние отиты.
Рецидивирующие средние отиты у детей повторяются несколько раз в течение одного года после полного клинического выздоровления. Чаще всего новый эпизод заболевания возникает на фоне рецидивирующей пневмонии, вирусной инфекции, расстройств пищеварения, снижение иммунитета. Течение рецидивирующего отита у детей более легкое; сопровождается легкой болью, ощущением заложенности в ухе, слизистыми или слизисто-гнойными выделениями из уха.
Экссудативный средний и адгезивный отит у детей протекают со слабовыраженной симптоматикой: шумом в ухе и прогрессирующим снижением слуха.
Хронический гнойный средний отит у детей характеризуется наличием стойкой перфорации барабанной перепонки, периодическим или постоянным гноетечением и прогрессирующей тугоухостью. При обострении отита у ребенка происходит повышение температуры, появление признаков интоксикации, усиление выделений из уха и болевых ощущений. Заболевание встречается у половины взрослых, часто болевших отитом в детстве.
Осложнения отита у детей
Осложнения отита у детей развиваются при поздно начатом или неправильном лечении, либо в случае крайне тяжелого течения инфекции. При этом наиболее часто развивается воспаление внутреннего уха (лабиринтит), который сопровождается головокружением, шумом в ушах, снижением или полной потерей слуха, нарушением равновесия, тошнотой и рвотой, нистагмом.
К числу осложнений среднего отита у детей относятся поражения височной кости (зигоматицит, мастоидит), паралич лицевого нерва. При распространении инфекции вглубь черепа возможно возникновение внутричерепных осложнений - менингита, энцефалита, абсцессов мозга, сепсиса.
На фоне хронического течения среднего отита уже через несколько лет у детей может развиться стойкая тугоухость, связанная с рубцовыми процессами в барабанной перепонке и звуковоспринимающем аппарате. Это в свою очередь неблагоприятно влияет на формировании речи и интеллектуальное развитие ребенка.
Диагностика отита у детей
Дети с начальными проявлениями отита часто попадают на прием к педиатру, поэтому крайне важно своевременно выявить ушную инфекцию и перенаправить ребенка на консультацию к детскому отоларингологу.
Поскольку отиту часто сопутствует другая ЛОР-патология, дети нуждаются в полном отоларингологическом обследовании. В ряду инструментальных методов диагностики главное место принадлежит отоскопии, которая позволяет осмотреть барабанную перепонку, увидеть ее утолщение, инъекцию, гиперемию, выпячивание либо перфорацию и гноетечение. При перфоративном среднем отите у детей берется экссудат для бактериологического исследования.
При рентгенографии височных костей может обнаруживаться снижение пневматизации полостей среднего уха. В диагностически неясных случаях проводится КТ височных костей.
В случае рецидивирующего или хронического отита у детей важное значение приобретает исследование слуховой функции с помощью аудиометрии или акустической импедансометрии, определение проходимости слуховой трубы.
При подозрении на развитие внутричерепных осложнений дети с отитом должны быть осмотрены детским неврологом.
Лечение отита у детей
При наружном отите у детей, как правило, ограничиваются консервативным лечением: тщательным туалетом уха, введением турунд со спиртовыми растворами, локальным инфракрасным облучением. Если в течение 2-3 дней воспаление не стихает, прибегают к вскрытию фурункула слухового прохода.
При среднем отите детям назначаются осмотически активные (феназон+лидокаин) и антибактериальные (содержащие рифампицин, норфлоксацин, ципрофлоксацин) ушные капли. Для уменьшения воспаления и снятия болевого синдрома используются анальгетики и НПВС. С целью купирования аллергического компонента показаны антигистаминные препараты. При затруднении носового дыхания необходимо проведение анемизации полости носа, закапывание сосудосуживающих капель в нос. Системная антимикробная терапия при отитах у детей чаще всего проводится пенициллинами, фторхинолонами, цефалоспоринами, макролидами.
При неперфоративном гнойном отите у детей возникает необходимость проведения парацентеза барабанной перепонки для обеспечения оттока гнойного секрета из барабанной полости наружу. Ведение отита у детей в постперфоративной стадии предполагает очищение наружного слухового прохода от гноя турундами, промывание среднего уха лекарственными препаратами.
После стихания острых явлений с целью улучшения функции слуховой трубы проводится продувание ушей по Политцеру, пневмомассаж барабанной перепонки. В комплекс лечебных мероприятий включают различные физиопроцедуры: УВЧ, УФО, СВЧ-терапию, лазеротерапию, электрофорез, ультрафонофорез.
При экссудативном отите у детей для удаления секрета может потребоваться проведение тимпанопункции, миринготомии, шунтирования барабанной полости, ревизионной тимпанотомии. Если консервативное лечение адгезивного среднего отита у детей оказывается неэффективным, а тугоухость прогрессирует, возможно выполнение тимпанопластики с протезированием разрушенной слуховой косточки.
Профилактика отита у детей
При типичном течении острого наружного и среднего отита у детей, а также своевременной комплексной терапии наступает выздоровление с полным восстановлением слуховой функции. При сохранении предрасполагающих причин возможно рецидивирующее и хроническое течение отита у детей с тяжелыми последствиями.
Профилактика отита у детей требует повышения общей резистентности организма, исключения травматизации наружного слухового прохода и барабанной перепонки посторонними предметами (ватными палочками, спичками, шпильками и пр.), обучение ребенка правильному сморканию. При выявлении у ребенка сопутствующих заболеваний ЛОР-органов необходимо их лечение, в т. ч. плановое хирургическое вмешательство (аденотомия, тонзиллэктомия, полипотомия носа и т. д.).
Не следует заниматься самолечением отита у детей; при жалобах, указывающих на воспаление в ухе, ребенок незамедлительно должен быть проконсультирован детским специалистом.
www.krasotaimedicina.ru
Отит у детей: лечение, симптомы, народные средства
Когда у ребенка начинают болеть уши, даже опытные родители могут потерять самообладание от капризов и слез. Для того, чтобы эффективно сражаться с болезнью, необходимо знать врага, что называется «в лицо», предупрежден — значит вооружен.
Что такое отит?
Под отитом подразумевают любое воспаление уха. Различают:
- Наружное ухо (ушную раковину и наружный слуховой проход до барабанной перепонки) воспаление которых будет наружным отитом. Здесь на первое место выступают фурункулы, вызываемые стафилококками и грибковые поражения слухового прохода.
- Среднее ухо, начинающееся за барабанной перепонкой и включающее барабанную полость, евстахиеву трубу, ячейки сосцевидного отростка и антрум. Воспаления в этом отделе называются средним отитом. Это наиболее частая патология уха у детей.
- Внутренний отит также носит название лабиринтита. При этом воспаление затрагивает улитку, ее преддверие или полукружные каналы.
Кто виноват?
Средний отит развивается на фоне бактериальной (реже вирусной) инфекции. Наиболее частой причиной его развития является агрессивная стрептококковая или стафилококковая флора. Чаще всего она инфекция проникает в полость уха через евстахиеву трубу, уравновешивающую давление между ухом и носовой полостью. Поэтому очень часто отит – это исход насморка.
Обязательным условием для развития среднего отита является существенное снижение местного иммунитета в детском организме, более подвержены воспалениям уха дети:
- страдающие рахитом (см. симптомы и лечение рахита у грудных детей)
- анемией
- недостатком веса
- хроническими патологиями лор-органов
- экссудативными диатезами
- крайние формы иммунодефицит принимает при сахарном диабете, СПИДе и лейкозах.
Но даже ребенок без тяжелых соматических болезней может стать жертвой отита при банальном переохлаждении. Дело в том, что наружный слуховой проход ребенка, в отличие от взрослого, не имеет S-образной изогнутости. Поэтому любой поток холодного воздуха может спровоцировать отит у ребенка, симптомы отита будут напрямую зависеть от расположения воспаления.
Проявления отита
При наружном отите, симптомы у детей могут разниться в зависимости от тяжести процесса.
 Фурункул ушной раковины или слухового прохода будет проявляться покраснением, отеком, появлением воспалительного бугорка, который постепенно будет менять цвет от красного до синюшного. В центре воспалительного образования будет формироваться гнойный стержень. До тех пор, пока ткани не расплавятся до гноя, боль будет очень интенсивной. После отмирания рецепторов она станет чуть меньше. После того, как фурункул вскроется, и отойдет некротический стержень, останется глубокая рана, которая заживет с образованием рубчика.
Фурункул ушной раковины или слухового прохода будет проявляться покраснением, отеком, появлением воспалительного бугорка, который постепенно будет менять цвет от красного до синюшного. В центре воспалительного образования будет формироваться гнойный стержень. До тех пор, пока ткани не расплавятся до гноя, боль будет очень интенсивной. После отмирания рецепторов она станет чуть меньше. После того, как фурункул вскроется, и отойдет некротический стержень, останется глубокая рана, которая заживет с образованием рубчика.- Грибковый наружный отит характеризуется появлением корочек и шелушения в ушном проходе на фоне грибковой инфекции. Также отмечается зуд.
- Средний отит можно разделить на катаральный отит и гнойный. Катар — это когда воспаление, вызываемое микробами, проявляется в виде покраснения, отечности и непостоянной боли колющего или стреляющего характера. В зависимости от выраженности воспаления, меняется и интенсивность болей, от слабой до нестерпимой. Боль может располагаться внутри уха или отдаваться в щеку, висок, горло. Это связано с общим нервом, который снабжает барабанную полость и ротоглотку. Боли могут сочетаться с заложенностью уха.
- С момента формирования на барабанной перепонке гнойника, говорят о гнойном отите. Помимо болей для него характерно понижения слуха. Если гнойник прорывается, из уха вытекает гнойный выпот с примесью крови. В последующем барабанная перепонка заживает с образованием рубца, после чего слух восстанавливается. При значительном дефекте перепонка может зажить не полностью, и тогда будут наблюдаться проблемы со слухом.
Также ребенка станут беспокоить подъемы температуры и интоксикация (мышечные, суставные и головные боли, разбитость и слабость).
- Помимо острого среднего отита может развиться хронический воспалительный процесс, который делят на экссудативный средний отит, гнойный или адгезивный. Экссудативный и адгезивный варианты отита имеют слабо выраженные проявления в виде шума в ушах (причины) и снижения слуха. Адгезивный (слипчивый) отит – результат разрастания соединительной ткани и фиброза барабанной полости и барабанной перепонки.
- При хроническом гнойном процессе наблюдается периодическое подтекание из уха и стойкое понижение слуха за счет постоянно существующей перфорации барабанной перепонки.
- Лабиринтит проявляется болями, снижением слуха и головокружениями (причины), так как в процесс вовлекается орган равновесия, сопряженный с внутренним ухом.
Как заподозрить отит дома?
Детишки постарше вполне могут пожаловаться на боль в ухе и даже рассказать о том, какая это боль и куда она отдает. Гораздо труднее с малышами до двух лет, которые еще толком не могут разговаривать и просто плачут в ответ на боль (в том числе, и на отит). Симптомы у грудных детей при этой патологии неспецифичны:
- на мысль о воспалении среднего уха может натолкнуть беспокойство ребенка
- его немотивированный плач
- отказ от груди или бутылочки
- также дети могут хвататься ручками за больное ухо
- вертеть головой из стороны в сторону
- если нажать на козелок больного уха, беспокойство ребенка или плач усиливаются из-за усиления боли
При любом подозрении на отит, ребенка нужно незамедлительно показать педиатру или ЛОР-врачу.
Как врач определяет отит?
У отоларинголога есть такое простое и удобное приспособление, как ушное зеркало. С его помощью можно увидеть изменения наружного слухового прохода, барабанной перепонки. Так, среднему отиту соответствуют изменения светового конуса на барабанной перепонке. С той же целью врач может воспользоваться отоскопом.
Первая помощь при отите
Если визит к врачу откладывается по объективным причинам (хотя затягивать с ним нельзя), а ребенок беспокоится и плачет, первым делом нужно при подозрении на отит обезболить ухо.
С этой целью можно воспользоваться нестероидными противовоспалительными средствами, обладающими свойством подавлять воспаление, температуру и боль. Детям разрешены производные парацетамола (тайлед, калпол, эффералган, панадол, тайленол), ибупрофена (нурофен, ибуклин) и напроксен (цефекон) — см. обзор всех жаропонижающих средств для детей, с дозировками и ценами. Можно воспользоваться сиропом, таблетками или ректальными свечами.
Вторым средством при среднем отите будут ушные капли Отипакс (170-250 руб), Отирелакс (140 руб) Это комбинированный препарат, в состав которого входят противовоспалительное феназон и местный анестетик лидокаина гидрохлорид. Надо помнить, что отипаксом можно воспользоваться только в случае, если не была повреждена барабанная перепонка (ухо не текло). У грудничков закапывают по 2 капли, а у детей старше двух лет по 3-4 капли в каждое ухо.
Как грамотно закапать капли?
- Прежде, чем закапывать капли, флакон с ними надо согреть до комнатной температуры. У грудничков температура может быть до 36 градусов. Как вариант, капли наливают из флакона в теплую ложку, а затем набирают пипеткой.
- Ребенка надо уложить ухом кверху и оттянуть ушную раковину назад и книзу, чтобы расправить слуховой проход.
- После того, как капли закапаны, ребенка держат кверху ухом не менее десяти минут, чтобы лекарство не вытекло.
- У детей капли закапывают в оба уха, так как процесс, как правило, двусторонний.
- У малыша, сосущего пустышку, ее нужно вынуть до закапывания капель. В сочетании с заложенным носом пустышка может стать причиной баротравмы барабанной перепонки.
Лечение наружного отита
Фурункул наружного уха (гнойный отит) лечится по классической схеме. На стадии инфильтрации (до формирования стержня) противовоспалительными средствами и спиртовыми компрессами с целью рассасывания. После того, как стержень сформируется – хирургическое вскрытие гнойника с дренированием полости, промыванием Перекисью водорода или Хлоргексидином, Мирамистином и последующими мазевыми повязками с левомеколем до полного заживления раны. При интоксикации, высокой температуре, лимфадените подключают антибиотики.
Грибковые поражения слухового прохода лечат противогрибковыми мазями (клотримазол, кандид, флуканазол) при необходимости назначают системные противогрибковые средства в таблетках (амфотерицин, гризеофульвин, микосист). Как правило, у детей до двух лет системные противогрибковые средства не используются.
Лечение среднего отита
У самых маленьких предпочтение отдается местному лечению. Для них системные антибиотики – слишком тяжелая нагрузка на иммунную систему и кишечник (см. список пробиотиков, аналогов Линекса). Поэтому для антибиотиков выставляются очень строгие показания:
- гипертермия в течение трех суток от начала местной терапии
- тяжелая интоксикация
- плохо купируемые боли, которые мешают ребенку нормально спать и питаться
Капли в уши используются курсом на протяжении семи-десяти дней. За этот период ребенка обязательно осматривает отоларинголог, чтобы убедиться в положительной динамике воспаления или скорректировать лечение, если результат его неудовлетворителен.
У более старших (от двух лет) деток терапия также начинается с ушных капель, дополняясь противовоспалительными средствами (см. Первая помощь при отите).
Обязательным условием лечения среднего отита является избавление от насморка. При невылеченном рините есть риски повторного развития воспаления среднего уха. С этой целью применяют противовирусные (интерферон), противобактериальные (капли - изофра, полидекса, проторгол) и комбинированные (виброцил) капли.
- Отипакс совмещает противовоспалительный и обезболивающий эффекты.- Сульфацил натрия (альбуцид) – универсальное противомикробное и противовирусное средство.- Отофа – антибактериальный препарат на основе антибиотика рифамицина.Альбуцид и отофа не противопоказаны в случае перфорации барабанной перепонки.- Полидекса - у детей старше двух с половиной лет есть возможность пользоваться полидексой (комбинацией антибиотиков неомицина и полимиксина с добавлением гормонального противовоспалительного дексаметазона).
Курсовое лечение проводится от семи до десяти суток. За это время вполне можно вылечить неосложненный катаральный отит у ребенка. Лечение должен назначать и контролировать ЛОР-врач.
- Антибиотики в таблетках, суспензиях или инъекциях
Требования к этим препаратам: безопасность, нетоксичность, достижение достаточных концентраций в месте воспаления, сохранение терапевтических доз продолжительное время (не менее восьми часов для комфортной кратности приемов за сутки). Продолжительность терапии антибиотиками составляет семь дней, кроме препаратов, которые способны накапливаться и сохранять лечебные концентрации в крови на протяжении недели или десяти суток (например, азитромицин, который назначается в течение трех-пяти дней).
- Пенициллины. Предпочтительны полусинтетические (оксациллин, амоксициллин, флемоксин, ампициллин, карбенициллин) и ингибиторозащищенные, позволяющие противостоять устойчивым штаммам микробов (амоксиклав, флемоклав, аугментин, уназин, сультамициллин, ампиксид).
- Цефалоспорины второго (цефуроксим, цефаклор) третьего (цефтибутен, цефтриаксон, цефотаксим, цефазидим) и четвертого (цефепим) поколений.
- Макролиды вытесняют в настоящее время цефалоспорины. Более удобны в дозировании, продолжительности курса и формах введения (таблетки, суспензия). Лечение среднего отита у детей проводится азитромицином (азитралом, сумамедом, хемомицином), кларитромицином.
- Аминогликозиды являются препаратами выбора, если имеется стафилококковый гнойный отит у ребенка. Лечение канамицином, гентамицином, сизомицином, амикацином проводится в основном стационарно из-за нефротоксичности.
К особенностям антибиотикотерапии у детей надо отнести отказ от использования фторхинолонов, поскольку они противопоказаны детям до 18 лет, а также с целью сокращения числа антибиотикорезистентных инфекций.
К вопросу об антигистаминных препаратах
Классические схемы лечения среднего отита предполагают назначение антигистаминных препаратов с целью снижения аллергического компонента воспаления и уменьшения отека. Рекомендуются средства второго и третьего поколений, не вызывающие сонливости или обладающие минимальным седативным эффектом: кларитин, дезлоратадин, лоратадин, кларисенс, цетиризин, кетотифен (см. лекарства от аллергии).
Однако, на сегодня ряд специалистов (в первую очередь, американских, проводивших выборочные клинические исследования с привлечением пациентов-детей) считает, что применение данной группы лекарственных средств при отите нецелесообразно, так как не выявлено прямой зависимости между их применением и скоростью излечения от заболевания. На сегодняшний день вопрос остается открытым, так как до сих пор нет полноценных стандартов по лечению острого отита у детей.
Лечение лабиринтитов
Так как процесс может легко осложниться менингеальным воспалением, сепсисом и даже нарушениями мозгового кровообращения, лечение проводят в стационарных условиях. Используются антибиотики, противовоспалительные и дегидратирующие препараты. При необходимости выполняется хирургическое вмешательство.
Лечение отита народными средствами
Народные методы лечения отита у детей достаточно многообразны, но следует отметить, что превращать ребенка в полигон для экспериментов не гуманно и опрометчиво. Конечно, в полевых условиях, когда врач и аптека недоступны, человек прибегнет к любым подручным средствам, чтобы облегчить боль, страдания ребенка. Поэтому остановимся на наиболее адекватных и менее вредных для детского здоровья народных средствах борьбы с отитом (воспалением уха).
Наружный отит, протекающий в виде фурункула в стадии инфильтрации (при покрасневшем бугорке без гнойного стержня), а также средний катаральный отит у детей поддается народным средствам лечения. Можно использовать водочный или спиртовой компресс или примочки:
- борный, камфарный спирт или водка наносятся на марлевую салфетку, которая прикладывается на область уха
- сверху укладывается полиэтиленовая пленка или вощеная бумага
- повязка укрепляется платочком или шарфиком
- время экспозиции от 15 до 30 минут (чем младше ребенок, тем короче время процедуры)
- прилично рассасывает инфильтраты и йод
- также применяют и листья алоэ, разрезая их пополам и прикладывая к гнойнику срез листа
Никакие прогревающие процедуры при отите недопустимы. Лечение спиртосодержащими растворами категорически запрещено у детей до года даже для наружного применения. У более старших детей оно также не желательно, особенно противопоказано пользоваться для компресса медицинским спиртом в неразбавленном виде. Лучше применять камфарный, борный спирты или водку. Закапывание борного или камфарного спирта в ухо допустимо, но только у детей старше 6 лет - не более 2 капель.
При грибковом поражении слухового прохода в народе пользуются протиранием его раствором соды (не путать с закапыванием или промыванием). Сода создает щелочную среду, в которой грибы плохо размножаются, но полностью вылечить грибковую инфекцию не в состоянии.
Соллюкс (синяя лампа) – тепловая процедура, показанная при негнойном отите. Однако, в быту негнойный отит от гнойного отличить сложно, тем более, что бактериальную инфекцию разогревать нельзя. Поэтому любые народные методы следует согласовывать с лечащим педиатром.
Профилактика отита
- Рациональная гигиена уха. Недопустимо чистить уши ребенку подручными средствами, проникать глубоко в слуховой проход.
- После купания ребенку необходимо вытряхнуть или промокнуть воду из уха.
- Дети до года не должны находиться на сквозняках без головных уборов, закрывающих уши.
- Необходимо вовремя и полноценно лечить все заболевания лор-органов (ангины, тонзиллиты, риниты, фарингиты). Двухсторонний отит у ребенка часто развивается на фоне насморка.
zdravotvet.ru
Средний отит у детей. Информация для родителей.
Что такое средний отит
Средний отит (острый средний отит) — инфекционное поражение среднего уха, одна из самых частых инфекций у детей младшего возраста. На первом году жизни более 50% детей переносят это заболевание. Мальчики болеют несколько чаще девочек. В дошкольном и школьном периоде заболеваемость существенно снижается. Около 50% отитов имеют бактериальную природу, 30% смешанную бактериальную и вирусную.Острый средний отит у детей. Факторы риска.
Возраст: пик заболеваемости приходится на возраст от 6 до 18 месяцев, после чего частота встречаемости отитов у детей существенно снижается. Ряд причин такого распределения по возрасту известна: это и особенности развития черепа (в частности евстахиевой трубы), и состояние иммунной системы и физиологии... Другие причины еще предстоит выявить. Семейный анамнез: изучение истории 1240 детей показало, что риск среднего отита выше, если у прямых родственников имело место данное заболевание.Режим дня: у детей, посещающих детские дошкольные учреждения, риск развития среднего отита выше, чем у детей, находящихся дома, что связано с количеством микроорганизмов, с которыми ребенок встречается вне дома. Следует заметить, что риск не столь высок и не может являться поводом для отказа от посещений детских дошкольных учреждений.
Грудное вскармливание: отсутствие или ограничение грудного вскармливания существенно увеличивает риск развития острых средних отитов, что связано с несколькими факторами:- физическая санация носоглотки материнским молоком
- воздействие на микрофлору носоглотки антител, содержащихся в материнском молоке
- работа лицевых мышц ребенка во время сосания (заметим, что такая работа мышц отличается от работы выполняемой при сосании бутылочки с молоком)
- поза, в которой ребенок ест, находясь на грудном вскармливании
Отдельно про позу при кормлении. Важно! Во время кормления (и грудью и из бутылочки) ребенок не должен находиться плашмя. Необходимо укладывать ребенка так, чтобы голова была выше, чем ножки. Это легко обеспечить, положив ребенка на подушку так, чтобы голова и туловище до поясницы находились на подушке, а ножки оставались на постели.
Табачный дым и загрязнение воздуха: табачный дым однозначно и существенно увеличивает риск развития средних отитов, при этом не имеет значения, кто из родителей курит. Влияние загрязненного воздуха на развитие отитов противоречиво.
Аномалии развития: расщелины твердого и/или мягкого неба, синдром Дауна, аллергический ринит увеличивают риск развития отитов.
Другие факторы риска: использование сосок (пустышек), неудовлетворительные социально-экономические условия (бедность, скученность людей в ограниченном помещении), осенне-зимний сезон увеличивают риск развития заболевания
Симптомы среднего отита
Симптоматика заболевания может быть не специфичной, чаще всего это:
- Лихорадка (температуру 38° С или более), температура выше 40 градусов встречается редко.
- Боль в ухе, но учитывая что в основном болеют дети младшей возрастной группы, понять что у ребенка болит ухо может быть достаточно сложно.
- Беспокойство
- Уменьшение двигательной активности
- Отсутствие аппетита или затруднения при приеме пищи
- Рвота и/или диарея
Если Вы заподозрили, что у Вашего ребенка развился острый средний отит, обязательно обратитесь к своему педиатру.
Диагностика острого среднего отита
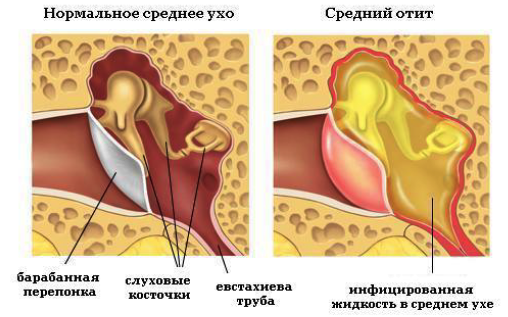
Основным методом диагностики острого среднего отита является отоскопия — осмотр уха с помощью специального прибора. В зависимости от результатов осмотра определяется дальнейшая тактика.

Не смотря на то, что процедура безболезненна и безопасна, больной ребенок может капризничать и мешать врачу его осмотреть, поэтому задача родителя обеспечить надлежащие условия для комфортной работы врача, зафиксировав голову и руки ребенка. Во время отоскопии важно держать ребенка так, чтобы одна рука родителя придерживала руки ребенка. а вторая надежно прижимала голову ребенка к родительской груди.

Острый средний отит. Лечение.
Основой лечения среднего отита являются обезболивающие и жаропонижающие средства, и, если отит имеет бактериальную природу — антибиотики. В случаях, когда диагноз вызывает сомнения, выбирается тактика наблюдения на фоне контроля температуры и боли. 80% средних отитов проходит самостоятельно безо всякого лечения. Антибиотики: предпочтительная группа антибиотиков — пенициллины, используются при бактериальной природе отита. При этом следует понимать, что даже подтверждение бактериальной инфекции не является абсолютным показанием к антибиотикотерапии. Антибиотики в обязательно порядке назначаются только при бактериальных отитах у детей младше двух лет.Неспецифические противовоспалительные препараты (НПВС): эта группа препаратов позволяет не только обезболить, но и контролировать лихорадку. Арсенал препаратов — это хорошо известные парацетамол и нурофен.
Тактика динамического наблюдения: используется при сомнениях в диагнозе и/или при бактериальном отите у детей старше двух лет при невыраженных симптомах болезни. Динамическое наблюдение подразумевает повторный осмотр ребенка врачом через сутки.
ВАЖНО: дети младше двух лет после перенесенного среднего отита должны посетить врача для исключения возможного стойкого снижения слуха.
Осложнения острого среднего отита.
Серьезные осложнения среднего отита встречаются редко, но могут быть не только инвалидизирующими, но и жизнеугрожающими.
Потеря слуха. Средние отиты, сопровождающиеся избыточным накоплением жидкости в среднем ухе, приводят к временному снижению слуха, но при частых рецидивирующих отитах снижение слуха может стать постоянным.
Нарушение координации развивается при вовлечении в процесс органов равновесия (например, лабиринтит)
Перфорация барабанной перепонки. Скопление в среднем ухе воспалительной жидкости может привести к некрозу участка барабанной перепонки и отореии (выделению из уха воспалительной жидкости). Если вы вдруг заметили выделение любого отделяемого из уха ребенка (гноя, крови или прозрачной жидкости), следует в ближайшее время показать ребенка врачу. ВАЖНО: использование средств для закапывания в ухо на фоне перфорации барабанной перепонки может привести к полной и необратимой глухоте. Хронический гнойный средний отит. Сохранение жидкости (экссудата) в среднем ухе после перенесенного среднего отита, говорит о хронизации процесса. Если в течение шести недель после заболевание сохраняются выделения из уха (в случае перфорации барабанной перепонки) — следует обратиться к ЛОР врачу для определения дальнейшей тактики лечения. Так же показанием к консультации к ЛОР врача является сохранение жидкости в среднем ухе без ее истечения (при целостной барабанной перепонке) в течение трех месяцев.Мастоидит. В ряде случаев в воспалительный процесс может быть вовлечен сосцевидный отросток черепа, гнойное поражение которого может потребовать серьезного хирургического вмешательства.
Грозные внутричерепные осложнения включают в себя менингит, эпидуральные и мозговые абсцессы, тромбозы венозных синусов, тромбоз сонной артерии. Все внутричерепные осложнения являются жизнеугрожающими и требуют немедленного обращения к специалисту.Профилактика острых средних отитов.
Если ребенок заболевает острым средним отитом чаще 3х раз в полгода или чаще четырех раз в год, то врач может рекомендовать профилактику. Профилактика может включать в себя превентивную антибиотикотерапию, вакцинацию против гриппа, гемофильной и пневмококковой инфекции, хирургическое вмешательство, направленное на санацию среднего уха.Мифы и опасные заблуждения в лечении средних отитов
Существует широкий спектр методов нетрадиционной и народной медицины для терапии среднего отита.Среди них:
Однако нет практически ни одного серьезного исследования применения этих методов у детей, доказывающих их эффективность и безопасность. Соответственно, эти подходы не рекомендуются для терапии инфекций среднего уха у детей. Сюда же относятся и столь популярные в странах бывшего СССР капли на основе спирта (борный спирт, левомицетиновый спирт и проч.), ушные восковые свечи (!!!), закапывание в уши сока алоэ и т.д. Эти методы не имеют никакого отношения к лечению отитов и способны причинить серьезный вред (спирт оказывает токсическое действие на слуховой анализатор и анализатор чувства равновесия, воск и открытый огонь могут привести к ожогам). Не следует применять эти методы. Полуспиртовые компрессы на ухо имеют только отвлекающее действие, не ускоряют выздоровление, кроме того, у детей раннего возраста спирт может всасываться через кожу, приводя к интоксикации. Сосудосуживающие и антигистаминные препараты. Исследования, в которых изучались эффекты сосудосуживающих капель в нос и пероральные антигистаминные препараты, а также капли в нос с антигистаминными препаратами, для лечения отитов у детей, показали отсутствие какого-либо эффекта от подобной терапии. Эти препараты не снижали времени течения заболевания и не предотвращали развитие осложнений среднего отита у детей. Кроме того, эти методы лечения имеют побочные эффекты, которые могут быть опасны. Ни сосудосуживающие, ни антигистаминные препараты, не рекомендуются для детей с инфекцией среднего уха. Более того, прием антигистаминных препаратов при отите провоцирует сгущение экссудата и затрудняет его рассасывание. По данным некоторых исследований те дети, которые принимали антигистаминные препараты внутрь при отите, имели экссудат в среднем 73 дня после выздоровления, а те, кто принимал плацебо (пустышку), имел экссудат в среднем 25 дней.medspecial.ru
Отит, воспаление среднего уха и детские ушные инфекции. Симптомы и лечение
Отит вызывается закупоркой евстахиевой трубы и застаиванием жидкости в среднем ухе. Часто причина — проникновение микроорганизмов (главным образом бактерий) из глотки в евстахиеву трубу и среднее ухо. Отит встречается чаще всего у младенцев и детей. Причина этого состоит в том, что евстахиева труба у маленьких детей лежит в горизонтальной плоскости между средним ухом и носоглоткой. В результате микроорганизмы из глотки легко проникают в среднее ухо. У более старших детей положение евстахиевых труб смещается к вертикали, что затрудняет процесс проникновения микроорганизмов в среднее ухо.
Большое выделение слизи у детей, страдающих аллергией, повышает угрозу отита, так как вспухшие аденоиды (одна из пар миндалин, расположенных позади носа) часто блокируют евстахиевы трубы. Дети с риском инфекции верхних дыхательных путей, например те, кто живет вместе с курящими, имеют большую вероятность заболеть отитом.
Из-за высокого давления в среднем ухе барабанная перепонка может разорваться. Разрыв приводит к последующему рубцеванию, а если разрывы и рубцевание повторяются, может наступить хроническая потеря слуха.
Причины отита у детей
Отиты по праву можно назвать одними из самых распространенных и самых неприятных для малыша заболеваний в детском возрасте. Они встречаются у детей любых возрастов. Но если ребенок старше полутора-двух лет уже может объяснить родителям, что у него болит ушко, то полугодовалый кроха вам ничего не расскажет.
А отит в детском возрасте очень опасен. Как же быть родителям, как заподозрить у ребенка болезнь, как правильно поступить – что стоит сделать, а чего делать нельзя ни при каких обстоятельствах.
Заподозрить отит у малыша довольно трудно, обычно он сначала проявляется как обычные простуды: сопли, высокая температура, ребенок может и покашливать.
До сих пор среди родителей бытует мнение о том, что инфекция проникает в ухо снаружи, через наружный слуховой проход. Также беспочвенны такие предосторожности как постоянное ношение шапки (причем дома, когда в комнате 2 обогревателя и батареи на всю мощь – ребенок красный как рак, пот ручьем – но в шапочке) или, например, затыкание ушей ваткой или завязывание их косынкой. «Заразиться отитом» от соседского мальчугана тоже нереально, поэтому нет смысла других детей изолировать от больного.
Для острого отита характерны внезапная и острая боль в ушах, раздражительность, ослабление слуха, беспокойный сон. Также часто наблюдаются гноеподобные выделения из уха.
Какие же бывают отиты у детей?
Выделяют наружный и средний отиты, последний может быть катаральным и гнойным. Воспаление наружного уха. Возникает, если в кожу наружного слухового прохода (при чистке ушей или если ребенок ковыряется в ухе инородным предметом) попадает инфекция. При этом кожа вокруг самого слухового прохода краснеет, а проход щелевидно сужается за счет отека. Нередко там появляется полупрозрачное отделяемое.
Поэтому чистить ушки у детей нужно аккуратно. После купания скатайте валик из ваты (а не хватайте ватную палочку), пропитайте его кипяченой водой, поверните голову ребенка на бок и протрите наружное ухо, протерев все складки ушной раковины. Для каждого уха пользуйтесь отдельной ваткой. Не проникайте дальше преддверия слухового прохода, так как вы сможете протолкнуть серу к барабанной перегородке и вызвать образование пробки!
Воспаление среднего уха (острый средний отит) - практически каждый ребенок в той или иной форме хоть раз болел отитом. Это связано с целым рядом анатомических и физиологических особенностей организма малышей. В большинстве случаев отит возникает как осложнение острого респираторного заболевания (ОРЗ) - когда родители начинают заниматься самолечением, применяя порой ненужные или противопоказанные средства. Обращаю внимание - наиболее частая причина развития среднего отита – банальный неправильно леченый насморк. Слабый иммунитет ребенка, склонность к аллергическим реакциям, наличие аденоидов в носоглотке, неумение сморкаться и т.д. приводят к тому, что инфицированная слизь из полости носа и носоглотки через слуховую трубу проникает в среднее ухо.
Необходимо учитывать, что у детей, склонных к аллергии, бывают аллергические отиты. Вслед за неправильным кормлением у ребенка появляются кожные высыпания, вскрывается барабанная полость и из уха вытекает жидкость. Аллергический отит может и не сопровождаться повышением температуры.
Наиболее сложны в плане диагностики и лечения отиты у самых маленьких.
Острый средний отит у новорожденных, грудных детей и у детей от 1 года до трех лет имеет свои особенности течения, диагностики и лечения. Острый средний отит у детей очень часто развивается если малыш замерз (особенно ножки), если его перекутала мама и он перегрелся, при неправильном кормлении, после вирусных заболеваний и детских инфекционных заболеваний; кроме того, в возникновении острого среднего отита играют роль анатомо-физиологические особенности строения среднего уха у детей, а также снижение иммунной защиты ребенка. Какие же основные причины того, что новорожденные и грудные дети болеют острым средним отитом особенно часто? Можно выделить несколько основных групп причин.
Анатомические особенности уха у детей, способствующие развитию отитов:
У малышей (особенно до годика) слуховая, она же Евстахиева труба короче, шире и расположена более горизонтально, чем у взрослых. В среднем ухе новорожденных и грудных детей вместо гладкой, тонкой слизистой оболочки и воздуха имеется особая (миксоидная) ткань – рыхлая, студенистая соединительная ткань с малым количеством кровеносных сосудов, являющаяся благоприятной средой для развития микроорганизмов. У новорожденных, кроме того, в барабанной полости может еще некоторое время находиться околоплодная жидкость.
Барабанная перепонка у детей толще, чем у взрослых. У ребенка более слабая сопротивляемость организма (отсутствие приобретенного иммунитета).
Грудные дети почти постоянно находятся в горизонтальном положении, т.е. лежат, поэтому молоко при срыгивании попадает через слуховую трубу в барабанную полость. У грудничков причиной отита может стать попадание смеси или грудного молока из носоглотки в среднее ухо.
Отиты чаще возникают на фоне ОРВИ у детей с ослабленным иммунитетом, недоношенных, а также у малышей, находящихся на искусственном вскармливании. В подавляющем большинстве случаев инфекция попадает в среднее ухо из воспаленной носоглотки по слуховой трубе. Также есть и другие факторы. Сквозняки, развязавшаяся на прогулке шапочка, активное сморкание тоже нередко становятся причинами отита. Как отмечают специалисты, затрудненное носовое дыхание вызывает болевые ощущения у крохи. Поскольку ухо и нос связаны между собой, неблагополучие в одном органе тут же сказывается на другом. При длительном насморке евстахиева труба может забиваться выделениями из носа – в этом случае лечение отита не даст результата. Поэтому нужно очищать и закапывать носик маленького лекарственными средствами, которые посоветует лечащий врач.
Дети более подвержены общим инфекционным заболеваниям, таким как корь, скарлатина, дифтерия, которые могут осложняться острым отитом. В этом случае инфекция распространяется через лимфу и кровь. Этот путь в медицине называется гематогенным. Спровоцировать воспалительный процесс в ушке малютки может вирус гриппа. Он приводит к образованию в слуховом проходе на барабанной перепонке пузырьков типа герпетических и вызывает боль.
Иногда болезнь возникает и контактным путем. Это возможно в том случае, когда барабанная перепонка ребенка повреждена (например, из-за попадания инородного тела, удара мячом, неосторожного очищения ушек острым предметом). В результате инфекция проникает в среднее ухо, что и приводит к отиту. Каким бы образом ни возник воспалительный процесс в ушке, он, без сомнений, требует немедленного лечения.
Имеющаяся часто у детей гипертрофия глоточной миндалины (аденоиды), острые тонзиллиты и аденоидиты способствуют возникновению и затяжному течению острого отита.
Существует и целый ряд факторов риска, которые способствуют возникновению отита. Это половые особенности (мальчики болеют этой болезнью чаще), белая раса (оказывается, что дети негроидной расы реже имеют отиты), искусственное вскармливание (у грудных детей иногда спутником становится кариес), случаи заболевания среднего уха в семье, зимнее время года, болезнь Дауна и даже пассивное курение.
Симптомы и течение отита у детей
Отиты обычно начинаются остро, внезапно. Температура иногда поднимается до 39-40 градусов. У новорожденных преобладают общие реакции организма: ребенок беспокоится, много плачет, плохо спит и плохо сосет. Воспалительный процесс в среднем ухе у них, как правило, двусторонний, неперфоративный (не возникает разрыва барабанной перепонки и гноетечения, т.к. перепонка у детей толще, чем у взрослых).
Отит, вызванный инфекцией, развивается, как правило, вслед за поражением полости носа, то есть за насморком и респираторными явлениями со стороны верхних и нижних дыхательных путей. Мама может отметить, что после ОРВИ у ребенка вновь резко повысилась температура, он стал беспокойнее, отказывается от еды. У малыша появляется маятникообразное движение головой, а некоторые дети даже стараются смотреть глазками на больное ухо. Первые признаки отита чаще всего можно распознать в момент грудного вскармливания. Когда ребенок присасывается к груди, создается отрицательное давление в носоглотке, и это усиливает болевые ощущения. В результате попытка младенца поесть становится очень болезненной, и кроха разражается громким плачем. Он сучит ножками, кричит, а у матери складывается ощущение, что это кишечные колики. Если же малыш укладывается на свое больное ухо, он вдруг начинает лучше сосать. В этой позе, с прижатым больным ухом, ему легче, не так больно. А повернутый уже другой стороной, ребенок будет по-прежнему с криком отказываться от груди.
С четырехмесячного возраста ребенок пытается дотянуться рукой до больного уха, или трет им об подушку, иногда скрежещет зубами, не может уснуть. При одностороннем поражении малыш стремится занять вынужденное положение, лежа на больном ухе, иногда тянется к нему рукой, отказывается от пищи, так как сосание и глотание усиливают болевые ощущения.
При тяжелой форме отита у детей грудного возраста могут возникнуть явления менингизма: рвота, запрокидывание головы, напряжение рук и ног, выпячивание родничков. Иногда могут наблюдаться желудочно-кишечные расстройства в виде рвоты и поноса.
У детей острый средний катаральный отит может очень быстро (уже в первые сутки с начала заболевания) перейти в гнойный. Быстрое развитие заболевания приводит к тому, что в полости среднего уха формируется гной, который прорывает барабанную перепонку и начинает течь из слухового прохода. Катаральная форма отита сменяется гнойной. Иногда, особенно у детей грудного возраста, это происходит очень быстро. С появлением гноетечения боль в ухе, как правило, уменьшается или прекращается совсем, снижается температура, улучшается самочувствие ребенка.
Это состояние является показанием к оказанию срочной медицинской помощи.
Как мама может распознать признаки начавшегося отита? Когда ребенок спит, можно тихонечко нажать на козелочки — выступающие над мочкой части ушной раковины. Если ребенок морщится, отодвигает голову, это может считаться одним из симптомов заболевания среднего уха.
Любой отит протекает либо в катаральной, либо в гнойной форме (когда происходит вскрытие барабанной перепонки). Определить, появились ли гнойные выделения из уха, мама может сама, при ежедневном туалете ушей. Кроме того, как ни странно, при перфорации (разрыве) барабанной перепонки наступает видимое улучшение состояния ребенка. Перепонка разорвана — значит, давление снижается, сразу за этим понижается температура, и к крохе возвращается аппетит. Пропадают все симптомы, кроме одного — гнойных или кровянистых выделений.
Осложнения отита
Отит опасен своими осложнениями. Дело в том, что распознать отит иногда не совсем просто. Он, к примеру, не всегда сопровождается сильной болью в ухе. Симптомами заболевания часто бывают нарушения в работе желудочно-кишечного тракта. Это связано с тем, что среднее ухо и брюшная полость инервируются одним нервом. Поэтому, когда заболевает ухо, у маленьких детей могут преобладать симптомы со стороны кишечника: вздутие, срыгивание, рвота, задержка стула. То есть, внешние проявления могут напоминать, допустим, аппендицит или колики. Часто грудные дети с подобными симптомами попадают не в лор-отделение больницы, а в хирургическое. Но хирурги — люди грамотные, поэтому обследование таких детей они начинают именно с приглашения лор-врача. Только после исключения диагноза «острый отит» они занимаются дальнейшей диагностикой.
Если же мама берется за самостоятельное лечение желудочно-кишечного расстройства, игнорируя другие симптомы, то отит может перерасти в такое грозное осложнение, как отоантрит. Инфекция из среднего уха переходит в заушную область и поражает еще одну воздухоносную полость среднего уха. Появляется оттопыренность ушной раковины, краснота, отечность, вновь отмечается повышение температуры. Сроки, в которые этот процесс может развиться, непредсказуемы — это происходит как сразу за острым отитом, так и месяц спустя. Если мама не заметит и эту симптоматику, то ребенок, вероятнее всего, поступит в больницу через 2—3 месяца, но уже с менингитом: строение детского уха таково, что инфекция из барабанной полости может непосредственно соприкасаться с мозговыми оболочками. Так что родителям стоит быть более бдительными и следить за течением любого, даже самого легкого вирусного заболевания.
Из других осложнений острого отита можно назвать парез лицевого нерва, хронический отит, тугоухость, поражение вестибулярного аппарата и менингит. К счастью, у детей встречаются довольно редко.Менингеальный синдром — раздражение оболочек головного мозга, возникает из-за недоразвитости структур среднего уха, когда распространение воспаления за его пределы ничто не сдерживает, а также за счет обильной сосудистой сети и связи с полостью черепа. При этом возникают судороги, рвота, спутанность сознания и снижение двигательной активности. Ребенок для облегчения своего состояния рефлекторно запрокидывает голову.
Диагностика отита
У детей до 2-3 лет, а особенно у новорожденных довольно сложно поставить правильный диагноз, поэтому при возникновении подобных симптомов необходимо обязательно показать ребенка ЛОР-врачу.
Диагноз среднего отита устанавливается ТОЛЬКО после осмотра уха врачом.
Косвенными указаниями на отит может быть то, что заболевание начинается, как правило, остро, часто ночью, после того как ребенка уложили в постель. Основным симптомом является боль в ухе, которая может быть очень сильной. Обычно одновременно повышается температура, ухудшается общее самочувствие. У детей грудного возраста заболевание проявляется резким беспокойством, плачем. Ребенок тянется рукой к больному уху, отказывается от соски. Нарушается сон, аппетит, нередко появляется разжиженный стул.
Лечение отита
Отит нельзя излечить за несколько дней (иногда терапия растягивается на 1-2 недели). Однако, снять болевой синдром при заболевании не только можно, но и нужно.
Общие рекомендации.
Необходимо обеспечить ребенку свободное носовое дыхание. Для этого, по мере необходимости, требуется освобождать носовые ходы от слизи с помощью специального отсоса-груши или жгутиков, скрученных из ваты и смоченных в детском масле. На голову малышу следует надеть платок или чепчик, чтобы в течение дня его уши были в тепле. Во время болезни купать ребенка не рекомендуется, но можно обтирать его. Гулять с крохой разрешается после того, как у него исчезнет боль в ухе и нормализуется температура. При этом на прогулке малыш обязательно должен быть в шапочке.
В некоторых случаях при отитах - особенно при возникновении осложнений - приходится прибегать к хирургическому лечению в стационаре.
Медикаментозное лечение отита.
Терапия включает в себя курс антибиотиков в таблетированной форме или в виде инъекций (при гнойном среднем отите) не менее чем на 5-7 дней, особенно детям до 2-х лет. Это делается, чтобы предупредить развитие осложнений. Кроме того, предстоит регулярно применять препараты для сужения сосудов (сосудосуживающие капели в нос), что поддерживает проходимость слуховой трубы и - местное лечение:
а) при остром среднем катаральном отите эффективны сухие тепловые процедуры в области уха, поскольку тепло активизирует крово- и лимфообращение в очаге воспаления, а также дополнительную выработку защитных клеток крови. Например - прогревание синей лампой (рефлектором), полуспиртовые (1 часть спирта и 2 части теплой воды) или водочные компрессы, а также сухое тепло, согревающие компрессы, турунды с ушными каплями.б) при остром среднем гнойном отите требуется тщательное и систематическое удаление гноя ватными турундами, туалет уха дезинфицирующими растворами (например, 3% раствором перекиси водорода), антибиотиками. В дополнение к основному лечению могут быть назначены тепловые физиопроцедуры: ультрафиолетовое облучение (УФО), УВЧ-терапия, лазерное излучение, грязелечение.
Лечение острого среднего катарального отита занимает в среднем неделю, а острого среднего гнойного отита – более 2-х недель.
Лечение у детей до годика и в случае средне-тяжелого и тяжелого течения проводится в детском ЛОР-стационаре. Там за ребенком проводится активное наблюдение.
При необходимости производится миринготомия – разрез барабанной перепонки. Миринготомию производит врач специальными инструментами при помощи микроскопа и под общим наркозом. Цель данной процедуры –обеспечить свободный отток гноя (или жидкости) из полости среднего уха, т.к. самостоятельно разрыв барабанной перепонки возникает редко. Сразу после этой процедуры состояние ребенка улучшается, температура спадает, грудные дети охотнее берут грудь.
У детей до двух лет обязательно применяют антибиотики – Амоксиклав, Цефуроксим, Цефтриаксон в течение 5 дней. Доза антибиотика рассчитывается индивидуально, учитывая вес ребенка. Все антибиотики назначаются парентерально, т.е. внутримышечно, в тяжелых случаях и при наличии осложнений– внутривенно. У детей старше двух лет антибиотики применяют в том случае, когда состояние ребенка тяжелое, имеется сильная боль в ухе и температура тела выше 38 градусов.
Сосудосуживающие капли в нос новорожденным и грудным детям (детям до 1 года) не назначают. Перед едой и перед сном отсасывают слизь из носа резиновой грушей с мягким наконечником (предпочтительно объемом 90 мл). При необходимости слизь разжижают, закапывая в каждую ноздрю по 2-3 капли солевого раствора (аквамарис, салин, аквалор и прочие), и затем через 2 мин отсасывают резиновой грушей.
У детей от 1 года до 3 лет лечение то же, что и у грудных детей, но допускается осторожное высмаркивание. Возможно применение сосудосуживающих капель в нос только перед кормлением и перед сном, применяются специальные детские капли – називин 0,01% 1-2 капли раствора препарата капают в каждый носовой ход 2-3 раза в сутки.
Ушные капли до года также не назначаются (хотя во многих инструкциях пишется что, например, отипакс разрешен с периода новорожденности) но лучше спросить у врача. Кроме того, некоторые компоненты, входящие в состав капель (левомицетин, борная кислота), могут давать побочные эффекты - тошнота, рвота, понос, судороги, шок – поэтому в педиатрии они запрещены.Для снижения температуры используются препараты на основе парацетамола: Детский Панадол, Калпол, Панадол Бэби энд Инфант, Эффералган и другие. Не допускается использование у детей Анальгина и Аспирина.
Местное лечение по правилам и лечение народными средствами
Компрессы.
Итак, если для лечения острого среднего катарального отита врач назначил полуспиртовой или водочный компрессы (при гноетечении из уха эти процедуры противопоказаны), то делать их нужно следующим образом.
Требуется взять четырехслойную марлевую салфетку, размер которой должен выходить за пределы ушной раковины на 1,5-2 см, посередине сделать прорезь для уха. Салфетку нужно смочить в спиртовом растворе или водке, отжать, наложить на область уха (ушную раковину поместить в прорезь). Сверху наложить компрессную (вощеную) бумагу, размером несколько больше марли, и накрыть куском ваты размером, превышающим размер бумаги. Все это можно закрепить платком, повязанным на голову ребенка. Компресс следует держать, пока он оказывает тепловое воздействие (3-4 часа).
Ушные капли.
Прямое закапывание ушных капель опасно, поскольку в домашних условиях нельзя осмотреть ухо так, как это сделает ЛОР-врач и уточнить характер воспаления на данный момент - повреждена или нет барабанная перепонка. Если при разрыве барабанной перепонки капли попадут в полость среднего уха, они могут вызвать повреждение слуховых косточек или привести к поражению слухового нерва, что повлечет тугоухость.
Вместо этого необходимо сделать из сухой ваты турунду, аккуратно вставить ее в наружный слуховой проход и капать на нее теплое лекарство 3-4 раза в день. Порция капель должна быть нагрета до температуры тела (36,6 градусов С). Можно, например, нагреть пипетку в теплой воде, а потом набрать в нее лекарство или сначала набрать препарат, а затем нагреть пипетку с ним в теплой воде. Ушные капли для детей с противовоспалительным и обезболивающим эффектами, например ОТИПАКС, полезно иметь в домашней аптечке. Для детей старшего возраста можно использовать популярное народное средство - ватка в ухе, слегка смоченная теплой водкой или луковым соком. Это обеспечивает улучшение кровообращения и повышение температуры в области воспаления. При гнойном процессе такие процедуры противопоказаны.
Применение борного спирта при лечении воспаления среднего уха у детей нежелательно. Это вещество раздражает нежную кожу слухового прохода малыша, что не только усиливает боль, но и приводит к шелушению кожи внутри уха. А из отслоившихся клеток кожи формируются пробки. Имеются сведения, что у детей первого года жизни борный спирт может вызвать судороги.
В вертикальном положении кровь оттекает от зоны воспаления, боль утихает, малыш успокаивается, поэтому чаще берите кроху на руки.
Профилактика
Профилактикой отитов является предупреждение и грамотное лечение ОРВИ, особенно сопровождающихся сильным насморком.
Ребенку как можно дольше нужно обеспечивать питание грудным молоком, поскольку оно является источником основных защитных сил маленького организма. При кормлении лучше держать младенца ближе к вертикальному положению, во избежание заброса жидкости в ухо через слуховую трубу. Разумное закаливание также повышает сопротивляемость организма.
При простуде в положении лежа в носоглотке формируется застой, повышающий риск инфицирования среднего уха. Поэтому необходимо удалять патологическое содержимое из полости носа отсосом-грушей и периодически поворачивать кроху с одного бока на другой.
Причиной отитов являются бактерии, которые поселяются в среднем ухе и вызывают его воспаление. А оно, обратите внимание, может являться причиной менингитов, особенно у детей первого года жизни. Поэтому в календарь прививок во всем мире (а мы как всегда в России отстаем), введена обязательная вакцинация против гемофильной палочки, а с двухлетнего возраста вводится вакцинация против пневмококка. Эти прививки помогут уберечь детей от менингита, особенно ушного происхождения.
Теперь ряд типичных ошибок или чего не надо делать при отитах.
При высокой температуре нельзя делать согревающий компресс на ухо. Это может серьезно ухудшить состояние ребенка. Если из уха начал течь гной не пытайтесь глубоко чистить ушной палочкой. В лучшем случае это ничего не даст, в худшем - произойдет травма барабанной перепонки. Не давайте антибиотик или другие лекарства, не посоветовавшись с врачом.
Часто бывает так, что заболевания среднего уха провоцируют сами родители. Например, у ребенка сильный насморк, и мама неправильно отсмаркивает ему выделения из полости носа. Она зажимает ребенку обе ноздри и заставляет сильно сморкаться. Этого никогда нельзя делать — уши закладывает моментально. Нельзя сморкаться и сразу в обе ноздри — только поочередно. Почему отиты бывают так часто у маленьких детей и очень редко — у взрослых? Потому что среднее ухо соединяется с полостью носа воздухопроводником — слуховой трубой. У детей она очень широкая, короткая и открытая. И если ребенок сморкается в зажатые ноздри, то весь гной из носа тут же забрасывается в среднее ухо.
Нередко причиной отита бывает неправильное вскармливание. Мама ребенка покормила и тут же укладывает в кроватку на бочок, то есть на какое-то ухо. А во время кормления дети заглатывают много воздуха, который надо обязательно потом удалить, держа малыша в вертикальном положении. Если срыгивание происходит в тот момент, когда ребенок лежит горизонтально, то молоко моментально забрасывается в слуховую трубу.
Еще одна из распространенных ошибок — неправильное отсасывание слизи из полости носа с помощью груши. Делать это надо очень мягко, неторопливо. Если мама резко отпускает грушу, то в полости носа возникает отрицательное давление, происходит кровоизлияние в барабанную полость и отслаивание слизистой оболочки.
Ушные боли — одни из самых сильных болей, которые испытывает человек в своей жизни. Поэтому в первые 2—3 дня при отите обязательно давайте малышу обезболивающие и жаропонижающие препараты. Если боль сохраняется более двух дней, это является показанием для вскрытия барабанной перепонки врачом.
Когда маленький ребенок болен отитом, накормить его становится серьезной проблемой. Чтобы малыш смог взять грудь, за 15 минут до кормления закапайте ему сосудосуживающие капли в нос и обезболивающие капли в ухо. Или попробуйте покормить его из ложечки.
- Помните, что ни в коем случае НЕЛЬЗЯ греть больные уши до консультации с врачом. Если в ухе начался гнойный процесс, то согревающие компрессы его только усилят, а там недалеко и до опасных осложнений. Если гноя нет, то прогревание, как раз, скажется благотворно на ушках.
Что нужно учитывать, если ваш ребенок переболел отитом?
Помните, что после того, как ваш малыш перенес средний отит, у него может временно снизиться слух. Поэтому не ругайте ребенка, если вам показалось, что ваша просьба не удостоилась внимания ребенка. Убедитесь, а вообще слышал малыш, что вы ему сказали? Если вы уверены, что острота слуха снизилась, сообщите об этом доктору, дома общаясь с ребенком, говорите погромче.
Если ваш ребенок занимается плаванием, то после перенесенного отита на некоторое время ему стоит оставить это занятие, так как в период выздоровления нельзя, чтобы вода попадала во внешний слуховой проход, особенно, если имело место нарушение целостности барабанной перепонки. И конечно, если отиты у вашего "пловца" возникают слишком часто, поставьте вопрос об изменении вида спорта.
Не забывайте о теплой одежде и головном уборе для вашего малыша зимой или в холодную ветреную погоду. В это время пригодятся шерстяные или меховые "наушники", которые хорошо прикрывают уши.Еще одно предостережение. Ученые доказали, что пассивное курение способствует вялому течению острого отита или даже его переходу в хроническую форму. Взвесьте все это, если в семье есть курильщики.
Последние тенденции в лечение отита у детей:
Многие детские ушные инфекции могут проходить успешно без дополнительного лечения антибиотиками, что позволяет уменьшить излишнее использование антибиотиков.
Известно, что одна из самых распространённых причин, по которым педиатры прописывают антибиотики детям младшего возраста, - ушные инфекции (напимер, острый отит). Но в последнее время всё большее число людей избегает излишнего применения антибиотиков из-за побочных эффектов такого лечения. Существует множество свидетельств об успешном выздоровлении детей с ушными инфекциями без дополнительного лечения, и на основе этих сведений была разработана практика "внимательного выжидания" ("watchful waiting").
Смысл этого подхода в тщательном наблюдении за развитием отита без фармацевтического лечения, если она протекает в достаточно легко. Например, Американская Академия педиатрии и Американская Академия семейных врачей с 2004 года рекомендуют использовать "внимательное выжидание" в случае умеренной ушной боли без большого повышения температуры и без осложнений для детей от 2 лет. Особенное значение это предписание имеет в ситуации, когда врач уверен в ухудшении состояния ребёнка при интенсивном лечении антибиотиками.
Отит наружный
Причины наружного отита. Наружный отит, как правило, возникает в результате попадания инфекции (чаще всего стафилококка) в волосяные луковицы и сальные железы наружного слухового прохода в результате микротравм. Воспаление наружного уха может развиться на фоне простудных заболеваний, переохлаждения или раздражения ушей скоплением серы.
Наружный отит может протекать на ограниченном участке покровов наружного уха (фурункулез наружного слухового прохода), так и быть диффузным (разлитым), когда вовлекается весь наружный слуховой проход вплоть до барабанной перепонки.
Симптомы наружного отита. При фурункулезе наблюдаются резкая боль в ухе, усиливающаяся при жевании, открывании рта, отечность тканей, окружающих ухо, образование конусовидного возвышения с нагноившейся верхушкой. Когда фурункул созреет и гной прорвется наружу, чувствуется значительное облегчение. При диффузном отите чувствуется сильный зуд и боль в слуховом проходе, слух снижается, хотя не очень значительно. В ухе скапливается гной и образуются небольшие корки. Если возбудитель отита — дрожжевые грибки, при осмотре уха можно увидеть налет, похожий на мокрую промокательную бумагу.
Лечение наружного отита. При фурункулах чаще всего можно обойтись без хирургического вмешательства — фурункул созреет и вскроется сам. Назначаются антимикробные препараты. Для улучшения общего состояния при повышенной температуре тела назначают жаропонижающие средства. При диффузном наружном отите полезны полоскания дезинфицирующими растворами. Если отит вызван грибками, необходима противогрибковая терапия (мази и средства для приема внутрь).
7gy.ru
симптомы и лечение у детей
 Отит считается достаточно частым явлением у деток раннего возраста. Все начинается с невыносимой боли в ухе, при которой ребенок постоянно плачет. Отит у детей может быть наружным, средним, а иногда и внутренним. Очень важно при первых же признаках отвести ребенка к ЛОР-врачу. А вот о самолечении лучше забыть, иначе все закончится плачевными последствиями.
Отит считается достаточно частым явлением у деток раннего возраста. Все начинается с невыносимой боли в ухе, при которой ребенок постоянно плачет. Отит у детей может быть наружным, средним, а иногда и внутренним. Очень важно при первых же признаках отвести ребенка к ЛОР-врачу. А вот о самолечении лучше забыть, иначе все закончится плачевными последствиями.
Причины отита у детей
Средняя форма отите у ребенка возникает из-за вирусной, бактериальной инфекции. Чаще всего виновниками является стафилококк, стрептококк. Инфекция сначала оказывается в евстахиевой трубе, а затем в ушной полости. Как правило, отит – последствие насморка.
Стоит отметить, средний отит развивается, из-за того, что снижается местный иммунитет. Больше всего подвержены воспалительному процессу в ушах, детки, имеющие:
- Рахит.
- Анемию.
- Хронический диатез.
- СПИД.
- Рак крови.
- Сахарный диабет.
Даже без хронических заболеваний у ребенка может развиться отит. Причиной является переохлаждение. У дитя отличается наружный слуховой проход, он не имеет изогнутости. По этой причине холодный воздух провоцирует развитие отита.
Симптомы отита у детей
При наружной форме признаки значительно отличаются, все зависит от того, насколько тяжело протекает процесс:
- Появление фурункула в ушной раковине, слуховом проходе. Воспалительный бугорок сильно краснеет, отекает, со временем красный цвет становится синюшным. А вот в центре фурункула формируется стержень гноя. Пока ткани не начнут расплавляться, чувствуется сильная боль. После того, как начинают отмирать рецепторы, боль уменьшается. Когда вскрывается фурункул, отходит стержень, остается рана, она заживает, но образовывается рубчик.
- Грибковая инфекция может сопровождать наружный отит. Из-за этого появляются корочки, шелушится ушной проход, беспокоит сильный зуд.
У детей часто развивается средний отит, он в свою очередь делится на гнойный и катаральный. Последний проявляется в виде воспалительного процесса, который спровоцирован микробной флорой. Боль является стреляющей, колющей. В зависимости от того, насколько выраженный воспалительный процесс, боль отличается своей интенсивностью. Неприятные ощущения отдают в горло, щеки, виски. Все связано с тем, что общий нерв соединяет ротоглотку и барабанную полость.
Кроме болей, сильно закладывает уши, затем в барабанной перепонке формируется гнойник, впоследствии развивается гнойный отит. Если своевременно не лечить заболевание, начнет снижаться слух. Когда гнойник прорывает, из уха начинает вытекать гной с кровью. Через некоторое время барабанная перепонка начинает заживать, образовывается рубец, восстанавливается слух.
В случае значительного дефекта перепонка заживает не полностью, поэтому у детей возникают проблемы со слухом. Также могут появиться такие неприятные симптомы:
- Резко поднимается температура.
- Интоксикация организма – головная боль, слабость, болезненные ощущения в суставах, мышцах.
Опасно, когда кроме среднего острого отита в дальнейшем развивается хроническое воспаление – адгезивный, гнойный и средний отит. При адгезивном отите у ребенка шумит в ушах, снижается слух. Практически всегда адгезивный отит сопровождается разрастанием соединительных тканей, фиброзом барабанной перепонки.
Хронический гнойный процесс приводит к тому, что периодически подтекает из уха гной, заметно снижается слух, наблюдается перфорация барабанной перепонки. При лабиринтите деток беспокоит боль, сильно кружится голова, возникают проблемы со слухом, иногда ребенок теряет равновесие.
Как узнать об отите дома?
Старшие детки сами жалуются на то, что у них болит ухо, некоторые показывают место. Трудно вычислить ушное заболевание у маленьких деток, которые только сильно плачут, капризничают. Заподозрить заболевание у грудничка можно, если обратить внимание на непонятный плач, отказ от груди, бутылочки, некоторые малыши хватаются ручками за больные ушки, часто вертят головой.
Внимание! Если родители подозревают отит у ребенка, нельзя медлить, нужно сразу же идти к ЛОР-врачу.
Отоларинголог определяет заболевание с помощью специального удобного зеркальца. Используя его, он видит, насколько изменилась барабанная перепонка, наружный слуховой проход. Дополнительно врач использует отоскоп.
Гнойный отит у детей
Данная форма заболевания приводит к разным серьезным осложнениям. При гнойном отите нужно быть предельно осторожными. В народе существует множество бесполезных советов: избегать сквозняка, ставить компрессы на ухо, прогревать его. Но они не только бесполезны, но и очень опасны.
Из-за чего развивается гнойный отит у детей?
Болезнь спровоцирована воспалительным процессом в носоглотке, который распространяется на среднее ухо, также инфекция распространяется на слуховую трубу.
Инфекция может оказаться в среднем ухе из-за:
- Ушиба.
- Туберкулеза.
- Менингита.
- Кори.
- Сепсис.
Какие признаки гнойного отита у детей?
Заболевание диагностируют, обращая внимание на такие симптомы:
- Из уха выделяется гной с кровью.
- Выделения неприятно пахнут.
- После сморкания в ушах слышен шум.
- Снижается слух.
- Подскакивает температура.
- Кружится голова.
- Болит голова.
- Появляется стреляющая боль в ухе.
Отмечаем гнойный процесс практически всегда прорывается наружу, потому что при воспалении в ухе гной начинает скапливаться в течение длительного времени. Из-за гнойного отита расплавляется барабанная перепонка, впоследствии наблюдает гноетечение.
Гной может быть разным, все зависит от стадии развития болезни:
- Сукровица.
- Гной.
- Смешанные выделения.
Особенно опасна двустороння форма гнойного отита. Она встречается чаще всего у малышей. Редко у них наблюдается односторонний отит. Через несколько лет у детей полностью развивается слуховой аппарат, и отиты не так часто беспокоят.
Разные формы ушного заболевания характерны для грудных деток, у них уши имеют особое строение. Слуховая труба широкая, короткая, по сравнению со взрослым человеком. Если своевременно не лечить недуг, все заканчивается гнойным отитом. Он может быть наружным, при этом раздражаются и инфицируются ткани. Иногда гнойный процесс переходит на слуховой проход (костную часть). Часто инфекция поражает барабанную перепонку.
У детей гнойная форма может быть острой и хронической. Наружный гнойный отит появляется после:
- Ушиба.
- Расчесов.
- Укуса насекомого.
Воспаление в среднем ухе имеет 3 стадии:
- Первая стадия. Сначала поднимается высокая температура, снижается слух, болит ухо, наблюдается общая интоксикация.
- Вторая стадия. Температура начинает уменьшаться, боль заметно уменьшается, но из уха выходит гной, снижается слух.
- Третья стадия. Интоксикация проходит, температура падает, прекращаются выделения, нет боли, восстанавливается слух, а перфорация зарубцовывается.
Как лечить гнойный отит у детей?
Здесь нужно набраться терпения, и приложить массу усилий. Можно выделить 2 метода лечения:
- Хирургическое.
- Медикаментозное.
Чаще всего врач назначается такие препараты, которые помогут уменьшить боль:
- Парацетамол – его нужно принимать до 4 раз в сутки.
- Капли в ухо – Отипакс (утром и вечером по 4 капли).
- Тампон, который предварительно нужно пропитать в борной кислоте, глицерине и вставить в ухо на 3 часа.
Чтобы снять отечность с тканей слуховой трубы, рекомендуется использовать: Санорин, Називин, Нафтизин, Тизин. Иногда дополнительно назначают: Кларитин, Димедрол, Тавегил, Телфаст, Супрастин.
Немаловажное значение имеют антибиотики: Аугментин, Амоксициллин, Цефуроксим. Хорошо зарекомендовали себя гомеопатические препараты, народные рецепты. Если гнойный отит осложняется, выписывают Спарфло, Авелокс. Внимание! Самостоятельно эти препараты нельзя применять, только после врачебной консультации.
Чтобы излечить гнойный отит у детей, специально устанавливают катетер. С его помощью:
- Продувается загноившийся слуховой проход, дренируется полость среднего уха.
- Можно снять раздражение в барабанной полости.
- Вводятся лекарственные препараты.
- Восстанавливается работа слуховой трубы.
Отмечаем, хирургическое вмешательство требуется только в крайнем случае, если другие методы становятся бесполезными. Во время операции на барабанной перепонке разрезаются ткани. Дополнительно используется физиотерапия:
- УВЧ носа.
- Лазеротерапия.
- Пневматический массаж барабанной перепонки.
К чему может привести гнойный отит?
Хроническая форма со временем может закончиться глухотой. Также наблюдаются такие последствия:
- Временно, постоянно нарушается слух.
- Беспокоит хроническая форма отита.
- Разрывается барабанная перепонка.
- Появляется холеостеатома, при которой за слуховой перепонкой разрастается специфическая ткань.
- Разрушаются в среднем ухе косточки.
- Инфекция переходит на кость.
- Инфекция поражает оболочки головного мозга, то есть все заканчивается менингитом.
Профилактика гнойного среднего отита у детей
Чтобы предупредить болезнь, нужно избавиться от основных факторов, которые привели к недугу. Грудничков как можно дольше рекомендуют кормить грудью. В профилактических целях нужно оберегать дитя от шумных мест, а также:
- Правильно чистить уши.
- Закалять организм.
- Своевременно лечить ОРВИ, грипп, другие инфекционные заболевания.
Острый отит у детей
Отмечаем, часто острый воспалительный процесс у ребенка долгое время не проявляет себя, может сопровождаться другими недугами. Чаще всего к воспалению в ушах приводят такие факторы:
- Анатомическое строение. Выше было сказано, у ребенка широкая слуховая труба, через нее может проникать не только инфекция, но и пищевая масса, когда дитя срыгивает.
- Барабанная полость ребенка одного года содержит остатки миксоидной, эмбриональной ткани, а это питательная среда, из-за которой развивается инфекция.
- У недоношенных, слабых деток затягивается процесс трансформации миксоидной ткани в слизистую оболочку.
- Воспаление в заднем отделе носовой полости практически всегда заканчивается отитом, особенно, когда дитя в течение длительного времени находится в горизонтальном положении.
- У малышей первого года жизни отит постоянно рецидивирует из-за аденоидов, которые считаются источником инфекции. Аденоидит, при котором воспалены глоточные миндалины часто поражает слуховую трубу, среднее ухо.
Важно! Детки 1 года не имеют местную иммунную защиту, поэтому не защищены от бактерий.
Больше всего острый отит развивается у недоношенных деток, а также, если у мамы были проблемы во время беременности, родов. Иногда острая форма – это последствие перенесенного гриппа, скарлатины, кори.
Как развивается острый отит у детей?
Поведение больного ребенка всегда отличается от здорового:
- Дитя часто плачет.
- Отказывается от еды, потому что ему больно глотать.
- Начинает тереться больным ухом об руку мамы.
В первый день ребенок вообще не спит, постоянно перевозбужден. Затем состояние малыша угнетается, он постоянно спит, кроме того, нарушается работа желудка, кишечника, возникает понос, сильная рвота. Дитя заметно теряет вес. Температура тела сначала является субфебрильной, а спустя 2 дня подскакивает до 40 градусов. Одним из частых симптомов является сильная боль, когда мама надавливает на козелок.
Из-за того, что среднее ухо связано с черепом, начинают раздражаться оболочки головного мозга, развивается менингизм в виде таких симптомов:
- Рвота.
- Судороги.
- Ребенок запрокидывает голову.
- Затемняется сознание.
Тяжелое состояние спровоцировано воспалительным процессом в оболочках головного мозга, раздражением бактериями, токсическими веществами. Чаще всего менингизм развивается впоследствии перфорации барабанной перепонки, а также, когда среднее ухо очищается от гноя.
Методы диагностики острого отита
Из-за того, что в слуховом проходе скапливаются чешуйки эпидермиса, достаточно сложно поставить правильный диагноз. У грудничка барабанная перепонка является толстой, легко краснеет после того, как мама начинает очищать ухо или, когда дитя кричит. Острый воспалительный процесс диагностируют при разлитой гиперемии, а также в случае инфильтрации барабанной перепонки.
Как лечат острый отит у детей?
Метод лечения выбирают в зависимости от того, как проявляется заболевания, есть ли осложнение, насколько тяжелое общее состояние малыша. В комплекс лечения входит антибактериальная терапия. В 2 годика при острой форме гнойного отита обязательно назначают антибиотики, особенно, когда повышается температура выше 38 градусов. Как правило, это Цефурокси, Аугментин. Иногда макролиды – Кларитромицин, Азитромицин.
У деток часто острая форма сопровождается воспалением в носоглотке, а также в полости носа. Для улучшения проходимости слуховой трубы, важно избавиться от отечности в носоглотке. В этой ситуации используются: Санорин, Нафтизин, Називин. Капли в нос необходимо капать трижды в день.
Деткам, которым еще не исполнился годик, нужно вливать в нос изотонический раствор: хлорид натрия + Адреналин за несколько минут перед кормлением.
Перед едой лучше всего, чтобы дитя очистило свой носик. Для малышей иногда используются резиновые баллончики. Если врач подозревает аденоидит, назначается Колларгол, Протаргол. В том случае, когда аденоиды начинают перекрывать устья слуховой трубы, они удаляются после того, как стихает воспалительный процесс в ухе.
Иногда деткам требуется парацентез. Он показан при интоксикации организма, когда после медикаментозного лечения ребенку не становится легче. Разрез выполняют в задней части барабанной перепонки. Обращаем ваше внимание, что в месте разреза может появиться гной. После парацентеза гной может выходить в течение двух дней. Если состояние больного не улучшается, процедура выполняется повторно.
Опасной для деток считается перфорация барабанной перепонки, она нарушает отток выделений. В этом случае вливают сосудосуживающие капли: чаще всего это 1% раствор адреналина (дважды в день по 3 капли). Затем очищают уши, и вливают Сульфацил Натрия. Также используется Полидекс, Нормакс, Анауран.
Профилактика острого отита
Чтобы предупредить воспалительный процесс, необходимо внимательно следить за состоянием здоровья ребенка. Здесь немаловажное значение имеет: питание, возраст, в каких бытовых условиях живет малыш.
Очень важно придерживаться основных правил гигиены, чтобы предотвратить развитие воспаления в дыхательном пути. Старайтесь постоянно закалять малыша, дополнительно назначают водные процедуры. Немаловажное значение имеет пища. Она должна быть богатой на витамины, отдавайте предпочтение диете, которая будет соответствовать возрасту.
Редко ушными заболеваниями страдают груднички, потому что материнское молоко отлично укрепляет иммунитет, защищает ребенка от развития разных заболеваний.
Чтобы предотвратить развитие отита, нужно своевременно лечить болезни носоглотки, носа, они приводят к воспалительному процессу в среднем ухе. При остром респираторном заболевании рекомендуют использовать сосудосуживающие препараты. Учитывайте! Чаще всего секрет у малышей собирается в заднем отделе носа, поэтому держите ребенка в вертикальном положении, так слизь не будет затекать в слуховую трубу.
Катаральный отит у детей
Данный вид заболевания диагностируют в случае воспаления среднего уха, которое поражает сосцевидный отросток, слуховую трубу. Болезнь спровоцирована инфекцией, развивающейся в носу, среднем ухе. К основным возбудителям болезни относятся: стрептококк, пневмококк, стафилококк. Можно выделить такие основные факторы, приводящие к катаральному отиту:
- Сниженный иммунитет – сахарный диабет, авитаминоз и пр.
- Чихание, кашель всегда оказывают давление на носоглотку, поэтому инфекционная слизь оказывается в полости среднего уха.
Обычно заболевание спровоцировано гриппом, хроническими воспалительными процессами в носу. Из-за этих болезней сильно набухает слизистая оболочка.
Катаральный отит достаточно частый недуг среди деток. Из-за того, что малыш часто срыгивает, лежит, предрасположен к простуде, инфекциям, у него возникают проблемы с ушами.
Как проявляется катаральный отит?
К основным признакам относятся:
- Снижается слух.
- Болезненные ощущения внутри уха.
- Шумит в ушах.
- Пульсирующая боль в зубах, висках.
- Высокая температура.
Боль в ухе является нарастающей, отдает в зубы, виски, затылок. Неприятные ощущения стреляющие, колющие, ноющие, начинают усиливаться во время глотания, чихания.
Когда катаральный отит сопровождает грипп, корь повышается температура тела, краснеет барабанная перепонка. Обращаем ваше внимание, острая катаральная форма приводит к осложнениям – гнойной, хронической, экссудативной форме.
Как лечить катаральный отит?
Очень важно придерживаться таких рекомендаций:
- Ребенку придется отказаться от активных игр, очень важно, чтобы он как можно больше отдыхал, спал.
- Используйте местные обезболивающие средства – Новокаин, капли для ушей (Отинум), глицерин.
- Немаловажное значение имеют местные согревающие процедуры – синяя лапа, полуспиртовой компресс, грелка, УВЧ. Важно! Согревающие процедуры проводятся только, если нормальная температура. Когда температура слишком высокая, необходимо сбивать ее жаропонижающими препаратами – Парацетамолом, Аспирином.
- Чтобы восстановить проходимость слуховой трубы, могут назначить сосудосуживающие капли в нос.
- Бактерицидные капли помогут избавиться от патогенной микрофлоры. Рекомендуется использовать Колларгол – 2%.
- Капли для ушей назначаются, чтобы снять воспаление, избавиться от боли. Особенно популярными является Отипакс.
Возможно ли предотвратить развитие катарального отита?
Очень важно придерживаться таких рекомендаций:
- Своевременно лечить у ребенка ОРВИ, другие заболевания носоглотки.
- Учите правильно высмаркиваться ребенка (обязательно нужно, чтобы дитя немного приоткрыло рот).
- В случае предрасположенности к заболеванию необходимо после купания в море, озере, обязательно закапать антисептическое средство (по одной капле).
Антибиотики при отите у детей
При воспалительном процессе не обойтись без приема антибиотиков. После приема антибиотиков ребенку становится легче на 5 день. Противомикробная терапия крайне необходима, если боль невыносимая, при этом снижается слух, наблюдается общая интоксикация организма.
В случае появления гноя берется анализ, с помощью которого проверяется чувствительность к антибактериальным препаратам. Иногда проводят пункцию содержимого в ушах, чтобы определить возбудителя. Если у ребенка снижен иммунитет, ему крайне необходимо принимать антибиотики. Только так можно предотвратить осложнения.
Какие антибактериальные препараты назначают для лечения отита?
Одним из популярных лекарственных средств является Амоксициллин. Он имеет антисептическое, противомикробное действие. Если у больного нет аллергии на полусинтетический пенициллин, его назначают на любой стадии воспаления. Обращаем ваше внимание, это лекарство нельзя принимать, если у ребенка проблемы с печенью.
Может быть назначен Аминогликозид нетилмицин. Его используют в виде инъекций. Применять можно только две недели. Лекарство достаточно эффективно, при этом не имеет побочного действия.
Стоит отметить, какие принимать препараты, решает только врач. Для этого он берет анализ на микрофлору. Если нет возможности провести для ребенка такое исследование, могут быть назначены препараты, имеющие широкий спектр действия:
- Левомицетин (раствор на спирту). При гнойном отите закапывают по 2 капли в каждое ухо.
- Амоксициллин.
- Цефуроксим используется в виде инъекции.
- Ампициллин.
- Цефтриаксон дается ребенку раз в сутки.
Внимание! Самостоятельно не стоит спешить давать ребенку антибиотики, лучше, чтобы это решение принял врач. При легкой форме заболевания достаточно приема анальгетиков, также рекомендуется использовать капли для ушей, примочки, мази.
Если развивается интоксикация организма, долгое время не проходит головная боль, здесь обязательно нужно принимать антибиотики. Сначала дитя госпитализируют, затем врач решает, какие препараты ему нужно пить. Чаще всего он назначает Амоксициллин. Если около двух суток ребенку не становится лучше, назначают препарат из цефалоспоринового ряда.
Во время лечения антибактериальными препаратами, очень важно точно придерживаться дозировки, даже, если больному становится лучше. Если уменьшить дозу, бактерии снова могут активизироваться.
Когда нужно пить антибиотики при острой форме отита?
Если симптомы резко нарастают, ухудшается общее самочувствие, начинает беспокоить сильная боль в ухе, которая отдает в голову, зубы, стремительно поднимается температура до 40 градусов, очень важно пройти курс антибиотикотерапии.
Эффективными считаются противобактериальные препараты, которые рекомендуют использовать в виде мази, капель. Но в большинстве случаев нужно принимать системные препараты. Что это значит? Отлично помогают такие комбинации: Гидрокортизон + Полимиксин, Бацитрацин + Неомицин.
Чтобы излечить острый отит, могут быть назначены антибиотики широкого спектра, они имеют бактерицидное действие, помогают восстановить микрофлору в слуховом проходе. Особенно эффективными считаются полусинтетические пенициллины.
Нужно ли принимать антибиотики при хронической форме отита?
Обращаем ваше внимание, при хроническом отите могут смешиваться разные возбудители. Здесь необходимо использовать сильные антибиотики, возможно комбинировать несколько препаратов.
Как правило, при хронической форме назначают:
- Спарфло.
- Авелокс.
Курс терапии длится около 10 дней. Дополнительно нужно принимать: витамины, антигрибковые препараты, которые помогут нормализовать микрофлору.
Одним из популярных фторхинолоновых антибиотиков является Ципрофлоксацин, который активно используют в европейских странах. Препарат губительно уничтожает бактерии. Его нужно принимать на голодный желудок, в максимальной дозировке – 800 мг.
Какие антибиотики выписывают при среднем отите?
Заболевание развивается, если собирается жидкость в ушах. Как правило, ЛОР отдает предпочтение Амоксициллину. Если спустя 3 дня не становится лучше, врач может выписать Цефуроксим, Амоксиклав.
Как лечить антибиотиками гнойный отит?
Прежде всего нужно промывать уши антимикробными препаратами, в уши вводятся комбинированные антибактериальные растворы. Процедура проводится в стационарных условиях. Дополнительно рекомендуют использовать антибактериальные препараты: Кларитромицин, Эритромицин, Цефтриаксон, Амоксиклав. Если развиваются осложнения, нужно принимать нестероидные препараты – Олфен, Диклофенак. Особенно популярным считается Ампициллин, хотя в некоторых ситуациях назначают Оспамокс, Флемоксин.
Особенности антибактериальной терапии при наружном отите. Рекомендуется применять Офлоксацин, Неомицин. Дополнительно используются тампоны с мазью, антибиотиками, их вводят в ухо.
Капли с антибиотиками
Чтобы снять воспаление, препарат вводится в воспалительный очаг. В данном случае могут использовать:
- Противовоспалительный гормональные лекарственные средства – Отипакс, Отинус.
- Раствор с антибиотиками – Нормакс, Левомицетин, Фугентин, Ципромед.
- Комбинированный раствор, в составе которого глюкокортикоиды + антибиотик: Гаразон, Анауран, Софрадекс, Полидекс.
Отмечаем, раствор Анаура используется для лечения острой, хронической формы отита. Капли Софрадекс назначают при конъюнктивите, отите, они не только снимают воспаление, но еще имеют противоаллергическое действие.
Внимание! Ушные капли, в которых содержатся кортикостероиды, необходимо предельно осторожно использовать для малышей, они могут привести к сыпи, отеку ушной раковины, зуду.
Какой антибиотик считается лучшим при лечении отита у детей?
Эффективен тот препарат, который подобран после анализа на чувствительность к конкретному возбудителю. Особенно часто назначают Амоксициллин, его можно использовать при всех видах отита.
Амоксициллин относится к группе пенициллинов, с его помощью можно быстро уничтожить стафилококки, стрептококки, кишечную палочку. Главное, чтобы дитя прошло полный курс лечения, иначе заболевание повторится вновь.
Основные методы лечения отита у детей
В некоторых случаях необязательно использовать антибиотики. Иногда достаточно пройти комплексное лечение, чтобы снять воспалительный процесс:
- При высокой температуре и сильной боли можно дать ребенку Аспирин, Нурофен, Парацетамол.
- Капать в уши Отизол, Отипакс (не более 2 капель).
- В нос нужно закапывать Нокспрей, Називин, чтобы снять отек со слизистой оболочки.
- Попробовать тампоны из водки, лукового сока, борного спирта (конечно, эти способы не подходят для малышей).
- При воспалительном процессе ребенку давать как можно больше питья – чай с шиповником, малиной, липой, смородиной.
- Больной должен прибывать в состоянии покоя, очень важно избегать сквозняка.
Появились первые признаки отита? Рекомендуется использовать народные методы лечения. У каждого дома на окне растет агава, алоэ, герань, каланхоэ. Листок срывается, сворачивается и вставляется в ухо. Кроме того, из растения можно выдавить сок и закапать в ухо.
В виде капель можно применять сок с чистотелом, теплый медовый раствор, настойку с мятой, борный спирт. Когда вы лечите заболевание, пейте как можно больше воды, принимайте поливитаминные комплексы, укрепляйте иммунную систему.
Ценный совет! Родители должны внимательно следить, чтобы в холодное время, уши ребенка закрывала теплая шапка. Также нельзя выводить дитя на улицу после купания в ванне, в душе. Если ваш ребенок ходит на плаванье, приучите его тщательно вытирать уши, голову. А на море, после попадания воды в ухо постарайтесь как можно быстрее наклонить голову ребенка, затем вытереть ухо. Вода не должна в течение длительного времени находиться в слуховом проходе.
Компрессы при отите у детей
Для лечения используется два вида компрессов: влажный и сухой. Они бывают спиртовые, масляные. Главное правильно накладывать компресс. Необходимо подготовить:
- Марлю – можно бинт.
- Целлофан или компрессорную бумагу.
- Немного ваты.
- Бинт, чтобы зафиксировать компресс. Для ребенка можно использовать косынку, теплый шарф.
- Спирт (70 мл) смешивается с водой.
Компресс на ухо накладывается достаточно просто, главное придерживаться инструкции:
- Взять марлю, свернуть ее.
- Сделать отверстие в марле.
- Пропитать все в спирте, немного отжать.
- Смоченную материю поместить за ухо (проследите, чтобы марля плотно прилегала к коже).
- Проделать отверстие в полиэтилене.
- Накрыть ухо.
- Зафиксировать слой ваты, надеть ребенку теплую шапку.
- Уложить спать.
Нужно быть предельно осторожными, используя эту процедуру. Часто реакция непредсказуемая. Нельзя делать компресс при высокой температуре, иначе все закончится весьма тяжелыми последствиями.
Преимущества компресса
Этот способ достаточно эффективен. Кроме того, вы легко сможете все купить для процедуры. Необязательно использовать спирт. Это может быть камфорное масло, оно имеет целебное действие.
Чаще всего отдают предпочтение спирту, потому что он уничтожает бактерии. Применяется в виде дезинфицирующего средства, если повреждена кожа. Ранее многие были уверены: спирт помогает избавиться от разных заболеваний, но помните, что для малышей его использовать нельзя.
Компрессы при воспалении уха помогают избавиться от боли. Дополнительно для компресса можно использовать мятный сок, мед. Любой компресс отлично согревает, помогает быстрее избавиться от заболевания.
Осложнения после отита у детей
Важно понимать, что воспалительный процесс в ухе опасен для ребенка. Поэтому запрещено заниматься самолечением. Первым делом нужно отвести дитя в больницу. При неправильном лечении гной может не выйти из уха, инфекция окажется в полости черепа, все закончится менингитом, абсцессом мозга. Также при отите часто нарушается работа желудка, кишечника, потому что брюшная полость и уши имеют один нерв.
Родители должны запомнить, самолечение очень опасно, оно часто приводит к отоантриту, во время него гной оказывается за ушами, в этом случае развивается воспалительный процесс, наблюдается повышенная отечность, поднимается температура. От этого осложнения очень сложно избавиться, иногда требуется несколько месяцев. А в некоторых случаях, все заканчивается менингитом.
Нельзя допустить, чтобы отит стал хроническим, иначе может развиться тугоухость, возникнут проблемы с вестибулярным аппаратом. Кроме того, из-за воспалительного процесса может быть поражен тройничный нерв, впоследствии у ребенка обездвиживается одна из сторон лица: ему сложно улыбаться, закрывать глаза, трудно разговаривать.
Таким образом, любое заболевание у детей должно лечиться своевременно. Нельзя сидеть и ждать, пока недуг осложнится или перейдет в хроническую форму. Воспаление в ушах – это чаще всего последствие ОРВИ, простуды, гриппа, переохлаждения. Важно постоянно укреплять иммунитет ребенка, закалять его, так он будет защищен от разных вирусов, бактерий, грибка. Если дитя жалуется на боли в ухе, не ждите, сразу же видите его к ЛОР-врачу. Не стоит отказываться от комплексной терапии, иначе в дальнейшем могут возникнуть проблемы со слухом, другие более опасные болезни. Внимательно следите за здоровьем ребенка!
Интересные статьи:
medportal.su
Средний отит у детей: симптомы и лечение
Воспаление среднего уха может коснуться каждого человека и в любом возрасте, но чаще всего заболевание затрагивает детей. В течение первых двух лет жизни до 65% детей страдают этим заболеванием один раз, и около 30% более чем три раза. Средний отит у детей может причинить много проблем. При этом стреляет в ухе, ушная боль такая острая, что ребенок заливается плачем. Как лечить отит и что делать, чтобы избежать грозных осложнений?

Острый средний отит встречается у 50-85% детей до 3 лет жизни. Чем старше ребенок, тем риск заболевания снижается – у семилеток болезнь возникает редко. Ее легко предвидеть, так как в 90 процентов случаев, болезни предшествует инфекция верхних дыхательных путей.
Средний отит: причины
Причина столь частых инфекций уха у детей является очень простой – это в первую очередь анатомия. У маленьких детей слуховая труба короткая, широкая и проходит горизонтально, соединяя полость перепонкой с горлом, а ее устье в горле постоянно открыта. Таким образом, она является идеальной дорогой, по которой бактерии и вирусы из носоглотки могут проникнуть в глубь уха. Поэтому частой причиной острого среднего отита является инфекция верхних дыхательных путей.
Очень редко случается, что болезнетворные микробы попадают в ухо через кровоток (из другого очага воспаления в организме). Еще реже проникают непосредственно с внешней стороны уха, поэтому ношение или не ношение шапочки в данном случае не имеет большого влияния на развитие и рецидивы заболевания.
А фактором, который безусловно способствует предупреждению заболевания, является несовершенство иммунной системы у детей. После 7 лет ушные инфекции случаются значительно реже, так как иммунитет уже сформирован.
Что еще способствует воспалению уха
Помимо анатомического строения ушей и не полностью развитого иммунитета, у маленького ребенка спровоцировать воспаления ха могут другие факторы:
- аномалии в строении неба;
- гипертрофия миндалин, особенно так называемые аденоиды, закрывающие устье евстахиевой трубы;
- непроходимость евстахиевой трубы, вызванная, например, аллергическим отеком слизистой оболочки;
- хроническое воспаление придаточных пазух носа, а также инфекционные заболевания – скарлатина, корь или ветряная оспа;
- игаретный дым, который раздражает слизистую оболочку носа и горла.
Воспаление уха: бактерии и вирусы
Чаще всего это бактерии (около 70% случаев) – Streptococcus pneumoniae и Haemophilus influenzae, те же, которые являются причиной воспаления в горле или воспаления гортани. Значительно реже (прим. 30%. случаев) виновником бывают вирусы – в основном, гриппа, парагриппа, аденовирусы, риновирус. Они вызывают образование экссудата, который является прекрасной питательной средой для бактерий.
По мере разрастания инфекции нарастает отек слизистой оболочки слуховой трубы (так же, как слизистой носа во время насморка), что ухудшает ее проходимость. В этом случае происходит нарушение давления внутри уха, а это, в свою очередь, вызывает отек барабанной перепонки и увеличения секреции слизи. Из-за непроходимости евстахиевых труб, затруднен отток слизи: она накапливается, в конце концов, может привести к разрыву барабанной перепонки. Тогда из уха начинает сочиться выделения.
Отит: симптомы
Развивающаяся инфекция уха у маленького ребенка проявляется, прежде всего, высокой температурой (до 40°C), тревожностью, которая нарушает сон, нежеланием есть, рвотой, иногда поносом.
Не всегда отит проявляется сильной болью в ухе — в 20 процентах случаях боли нет вовсе.
Дети старшего возраста жалуются на глухоту и шум в ушах, но доминирующим симптомом у большинства детей является боль в ухе (пульсирующая, который усиливается ночью, в положении лежа). Боль проходит тогда, когда появляется течь из уха, потому что в результате перфорации барабанной перепонки уменьшается давление в полости перепонки.
Воспаление уха: как поставить точный диагноз
Основой диагностики острого воспаления среднего уха является исследование отоскопом. Он заключается в просмотре (с помощью специального смотрового стекла) наружного слуховой прохода и барабанной перепонки. Если возникает подозрение, что могло привести к осложнениям, врач может назначить выполнение рентгеновских снимков височной кости.
Необходимы ли антибиотики при отите
Острый средний отит у детей, как правило, лечить у педиатра или ларинголога – врач распознает заболевание после обследования уха отоскопом, на основании внешнего вида барабанной перепонки.
Если симптомы заболевания острые – появляется лихорадка выше 39°С, рвота, понос, сильная боль в ухе – нужно дать обезболивающее и как можно скорее отправиться к врачу или вызвать его домой.
Самостоятельно нельзя давать никаких лекарств и тем более, капать в ухо какие-либо капли. Однако, если ребенок старше двух лет, инфекция протекает относительно мягко и не имеет никаких других факторов риска (например, нарушение устойчивости или склонности к рецидивам воспалений уха), визит можно отложить до следующего дня, а до этого времени давать обезболивающие.
В настоящее время антибиотик рекомендуется только в определенных случаях:
- если больной ребенку меньше чем пол года
- у ребенка лихорадка и высокая температура,
- из уха течет жидкость
- в случае двухстороннего острого воспаления среднего уха.
Лечат также детей из группы повышенного риска (имеющих тенденции к восстановлению уха, синдром Дауна, дефекты черепа, нарушение иммунитета).
Используют антибиотик в течение 7-10 дней. У остальных детей рекомендуется «чуткой наблюдение», которое заключается в приеме обезболивающих и жаропонижающих средств (ибупрофена каждые 6-8 часов или парацетамола каждые 4 часа). Только тогда, когда в течение 24-48 часов не будет улучшения, врач принимает решение о назначении антибиотика.
После окончания курса лечения необходим контрольный визит.Иногда, однако, необходима процедура — парацентез, которая заключается в надрезании барабанной перепонки, благодаря чему выделения находящиеся в устье вытекают. Процедура приносит мгновенное облегчение, смягчает боль, вызванную напряжением, вызванным воспалением барабанной перепонки. Кроме того, во время операции берут материал для бактериологического исследования.
Когда в ухе появляются мутные выделения, очень важна правильная гигиена ушной раковины – регулярная смена повязок, применение предписанных ларингологом каплей для ушей. Мембрана через некоторое время восстанавливается, не оставляя вреда здоровью.
Домашние способы лечения отита
Как правило, облегчение приносит наложение теплых сухих компрессов на ухо, например, разогретое на батарее полотенце. Но таким образом можно ускорить разрыв барабанной перепонки. Когда в ухе появляются мутные выделения, необходимо как можно скорее связаться с ларингологом. Кроме того, ребенок должен отдыхать, но если он не хочет, не стоит заставлять его лежать, при этом следует снизить физическую активность.
Отит: осложнения
Лечение острого воспаления среднего уха, как правило, занимает около 3 недель. Потом необходимо еще раз провести исследование, чтобы убедиться, что инфекция была излечена – в полости перепонки нет выделения и отверстие в мембране закрылось. Отоларинголог должен также проверить, не было ли нарушения слуха. Острый средний отит имеет тенденцию переходить в хроническое состояние, что приводит к осложнениям – мастоидиту, параличу или поражению периферического лицевого нерва, воспалению внутреннего уха.
Как предотвратить болезнь
Это чрезвычайно трудно – нет специальных способов, которые обеспечат защиту от заболевания. Единственное, что рекомендуют отоларингологи, это тщательное лечение любой инфекции в области горла и носа, а также воспаления наружного уха.
Хронические формы воспаления
Кроме острого воспаления среднего уха врачи выделяют и другие разновидности этой болезни.
Хронический средний отит — является следствием не долеченной острой формы заболевания, при котором в барабанной перепонке остается отверстие. Щель позволяет бактериям попадать в ухо, вызывая воспаление заново, или поддерживают существующий воспалительный процесс. Характерной особенностью этой формы заболевания являются периодические выделения из уха. Часто требуется процедура, во время которой отоларинголог должен закрыть дыру в барабанной перепонке.
Холестеатома уха — это также хроническая форма заболевания. Из эпителия, запекшейся слизи и бактерий, образуется опухоль, которая немного напоминает «жемчужину». Это изменение разрастается и вызывает разрушение окружающих тканей: костей, косточек и слуховых нервов. Единственным способом лечения в данном случае является операционная процедура.
y-jenchina.ru
Отит у ребенка: причины, симптомы и способы лечения | Лекарственный справочник | Здоровье
Причины
Острый средний отит возникает из-за попадания в полость среднего уха инфекции. Чаще всего возбудителями становятся бактерии – пневмококки и гемофильные палочки. Они проникают в среднее ухо на фоне ОРВИ, аденоидита, часто повторяющегося насморка, ведь ушная полость связана с носоглоткой.
Важно
Острый средний отит особенно часто наблюдается у малышей первых лет жизни. Установлено, что за первые три года жизни острый средний отит хотя бы один раз переносят до 90% детей.Этому способствуют особенности анатомического строения у детей евстахиевой (слуховой) трубы, соединяющей ушную полость с носоглоткой. У малышни она гораздо шире и короче, чем у взрослых, проникнуть туда микробам – пара пустяков.
Воспаленная слизистая оболочка евстахиевой трубы подчас отекает до такой степени, что закрывает ее просвет. Из-за этого нарушается воздухообмен между полостью среднего уха и носоглоткой. Создается прекрасная среда для размножения болезнетворных бактерий, образования слизи, а нередко и гноя.
Воздействуя на барабанную перепонку, толщина которой составляет всего 0,1 мм, гной ее истончает, из-за чего в ней может образоваться перфорация. Это грозит снижением слуха, головокружениями, парезом лицевого нерва, а то и угрожающим жизни менингитом. Поэтому важно вовремя пролечить отит.
Диагностика
К сожалению, родители могут не сразу заметить проблему, ведь у каждого второго ребенка отит поначалу протекает бессимптомно. Видимые поводы для беспокойства нередко появляются, лишь когда на барабанной перепонке возникает перфорация.
Сигналом неблагополучия может служить боль в ухе, температура, а также состояние общего беспокойства, слабости, вялости.
План обследования обычно включает в себя отоскопию (осмотр перепонки) и тимпанометрию (метод, позволяющий определить проходимость слуховой трубы и состояние барабанной полости).
Лечение
Ребенку назначают курс антибиотиков для приема внутрь. Каких именно, решает врач, учитывая чувствительность препарата к возбудителям заболевания. Как правило, начинают лечение с пенициллинов или цефалоспоринов. При аллергии на составляющие этих лекарств могут назначаться препараты из группы макролидов, однако они менее эффективны.
- Применять антибиотики в виде ушных капель на первых этапах болезни нет смысла. В этот период используются только капли с обезболивающим и противоотечным действием. Капли с антибиотиками применяют при хроническом отите или при остром, если уже появилась перфорация.
- При остром отите необходимо закапывать в нос сосудосуживающие капли. Они помогают восстановить нормальное сообщение между полостью носа и средним ухом.
- При отсутствии гноя можно ставить согревающие компрессы. Они накладываются не на само ухо, а вокруг него. В сложенной в несколько слоев марлевой салфетке проделывают отверстие для ушной раковины. Затем салфетку смачивают в водке или разведенном пополам с водой спирте и надевают на ухо. Сверху накрывают вощеной бумагой или полиэтиленовой пленкой, после чего накладывают небольшой слой ваты и закрепляют конструкцию на голове бинтом или платком. Длительность компресса – не менее двух часов. Если уже образовался гной, капли и тепловые процедуры применять нельзя.
Имейте в виду!
В большинстве случаев брешь барабанной перепонки заживает самостоятельно в течение нескольких недель. Но порой заживления не происходит, и для восстановления целостности перепонки необходимы хирургические манипуляции.
Они малотравматичны, их делают под контролем микроскопа, но без анестезии и разрезов – через слуховой проход. Иногда оперативному вмешательству предшествует медикаментозное, лазерное или физиотерапевтическое лечение.
Смотрите также:
www.aif.ru
Поиск по сайту
Email рассылка
Узнавай первым
об обновлениях на сайте по Email БЕСПЛАТНО! Как только на сайте появятся новые посты, видео или фото, Ты сразу же будешь извещен об этом одним из первых.
Новое на сайте
Новое на форуме
Нет сообщений для показа