Абсцесс молочной железы: причины, симптомы, диагностика и лечение. Абсцесс молочной железы фото
Мастит у кормящей матери - фото, симптомы и лечение
Что это такое? Заболевание мастит – это воспаление молочных желез, вследствие которого у кормящей матери нарушается лактация и развивается воспалительный процесс, являющийся первопричиной.
Наиболее подвержены болезни женщины после первых родов в период 2-3 месяцев, а также во время отучения ребенка от груди. В последнем случае это связано с отсутствием информации у женщин, как предупреждать лактостаз.
Мастит вызывает бактериальная инфекция, попадающая внутрь груди сквозь микротрещинки в соске или вследствие застойных процессов в железе.
Причины мастита у кормящей матери
Причины лактационного мастита у кормящих матерей можно разделить на инфекционные и неинфекционные. Первый тип вызван механическмх заражением молочной железы такими бактериями, как стафилококк, стрептококк, гонококк, пневмококк и энтеробактерии, которые способны проникнуть в лимфатические сосуды.

В редких случаях мастит вызывают бактерии, которые попадают внутрь организма не через трещины в сосках, а с током крови из носа и рта. Поэтому причинами могут стать заболевания: тонзиллит, пульпит, синусит, а катализатором появления неприятных симптомов является послеродовой иммунодефицит. С подобного рода недомоганиями необходимо начинать бороться сразу, чтобы не доводить до воспалений в молочных железах.
Неинфекционные факторы мастита связаны с нарушением микроциркуляторных процессов в молочной железе. Обычно это происходит на фоне тромбозов, развивающихся в послеродовом периоде. Данные причины по частоте встречаемости значительно уступают инфекционному фактору.
Быстрый переход по странице
Факторы риска мастита у кормящей матери
Факторы риска – это не непосредственные причины мастита, а те способствующие условия, которые приводят к развитию воспалительного процесса. К ним относятся:
- Грудная молочница;
- Недостаточный уровень гигиены молочных желез;
- Переохлаждение, продувание груди;
- Наличие у кормящей мамы сахарного диабета, ожирения, дисфункции почек;
- Неправильное питание после родов.
Однако главный фактор – это застой молока (лактостаз), которое является хорошей средой для питания патогенных бактерий. В итоге начинается их бесконтрольное размножение и на этом фоне развивается воспалительная реакция, являющаяся маститом.
Если не устранить подобные факторы риска, то и к ребенок может заразиться. Поэтому вдвойне опасен мастит у кормящей матери. Симптомы и лечение схожи с общей интоксикацией организма, но доставляют гораздо больше не удобств из-за невозможности кормить ребенка грудным молоком.
Симптомы мастита у кормящей матери, фото

мастит фото
Симптомы серозного лактационного мастита женщины часто путают с лактостазом – заболеванием, характеризущимся застоем молока в груди. Однако, застой – это только первый признак мастита. Симптомы обоих болезней схожи, разница присутствует только в характере повышения температуры тела.
При лактостазе термометр у разных молочных желез покажет разную температуру (если воспаление в правой груди, температура в подмышечной впадине рядом будет на 1-2 градуса выше, чем в левой). Однако наиболее достоверно для определения мастита измерять температуру в локтевом сгибе.
Разница заметна в показателях анализа крови: скорость оседания эритроцитов (на карточке «СОЭ») и количество лейкоцитов в крови возрастают. Если после сцеживания температура тела не снижается, то можно с уверенностью говорить о том, что у женщины именно серозный мастит.

Симптомы мастита фото 2
Вторая стадия мастита – инфильтративная, переход к ней наблюдается на 1-2-е сутки после повышения температуры. На ощупь в молочной железе ощущаются горячие твердые уплотнения, пальпация которых очень болезненна. Локальные уплотнения могут быть единичными или множественными, размером до 3 см.
Реакция организма на такие новообразования воспалительного характера выражается интоксикацией: болью в височной области головы, слабостью, тяжестью в мышцах, возможна тошнота. В анализе крови будет видно значительное увеличение количества лейкоцитов.
Наиболее тяжело женщины переносят гнойный мастит. Заболевание необходимо обязательно остановить, чтобы не допустить его перерастания в абсцесс, когда в молочной железе формируется заполненная гноем полость, отграниченная капсулой от других тканей.
Признаки гнойного мастита у кормящей матери:
- Появление и нарастание отечности в молочной железе;
- Покраснение кожи над уплотнениями;
- Усиление бесконтактных болевых ощущений в воспаленной груди;
- Сильная слабость, апатия, отсутствие аппетита;
- Симптомы общей интоксикации организма: тошнота, рвота;
- Повышение температуры до 40 градусов, озноб.
Температурные показатели нестабильны, возможны резкие скачки. Изначальное повышение до 39.5-40 градусов через несколько часов сменяется падением показателя на 2-3 градуса, сопровождающееся обильным потоотделением. Нормализация температуры кратковременная, поэтому уже через несколько часов стоит ожидать повторного скачка.
Объясняется это тем, что в молочной железе происходит размножение микроорганизмов. Неравномерность биологических процессов провоцирует разный уровень интоксикации организма. Этот фактор, а также борьба с чужеродными бактериями формируют нестабильный температурный режим.
Лечение мастита — препараты и методы
Лечение мастита у кормящей мамы должно проходить под чутким наблюдением врача. Если возможности находиться под медицинским контролем нет, новоиспеченная мать должна хотя бы оповестить об этом гинеколога, у которого наблюдается.
Если женщина обращается за медицинской помощью на ранних этапах лактационного мастита, и воспалительный процесс визуально еще не заметен, ей назначается классический анализ крови. Если заболевание подтверждается, показатели СОЭ и уровень лейкоцитов будут значительно выше нормы.
Диагностика необходима обязательно, поскольку мастит предполагает прием антибиотиков, что сказывается на состоянии ребенка. Без разрешения врача антибактериальные препараты кормящим мамам применять категорически запрещено.
Для лечения мастита специалист выберет наименее агрессивные антибиотики, которые легко проникают сквозь ткани молочной железы. Индивидуальный подбор лекарства позволяет препарату концентрироваться только в необходимом месте.
Таблетки назначаются редко, зачастую предпочтение врачи отдают инъекционному способу попадания препарата в организм, а только после улучшения состояния пациентки можно перейти на прием таблетированных препаратов. Иммунитет женщины после родов и так очень уязвим, поэтому следует дифференцированно подходить к выбору лекарственного препарата. Да и действие лекарства, принятого перорально начинается гораздо позже.
Уколы могут быть назначены как в мышечную ткань, так и непосредственно в кровь, в зависимости от стадии мастита. Лечение мастита антибактериальными препаратами занимает не менее 5 дней, но не может длиться одним и тем же средством более 10 суток.
Сцеживание и гормональные препараты
Важный фактор в борьбе с лактационным маститом – опорожнение груди. Сцеживать молоко необходимо с той же частотой, с которой выполняется кормление: каждые 3-4 часа.
Это делается для того, чтоб не нарушать приток молока после выздоровления. Врачи рекомендуют принимать окситоцин, чтобы молоко успешно отходило. Это вещество приводит к сокращению гладкомышечных клеток, которые окружают млечные протоки.
Еще одна рекомендация – прием гормональных препаратов, которые уменьшают продуцирование молока. На этот счет мнения специалистов не сходятся. Одни советуют отказаться от снижения продуцирования молока, полагаясь на то, что это нарушает баланс в организме матери и в дальнейшем приведет к отсутствию лактации.
Другие врачи рекомендуют обойтись без гормональных препаратов, а препятствовать выделению молока естественным путем – перетягиванием молочных желез. Третьи врачи назначают парлодел в ситуациях, когда у женщины гнойная стадия заболевания, которая может трансформироваться в абсцедирующую.
Однако в настоящее время все больше специалистов считают, что лучше сцеживать грудь в период острого воспаления. Это поможет после выздоровления вернуться к лактации.
Лечение гнойного мастита
Абсцессы и многоочаговый гнойный мастит в лечении зачастую нуждаются в хирургическом вмешательстве. Если вовремя не сделать операцию, у пациентки может начаться заражение крови. Гинекологи относятся к кормящим мамам с должным вниманием, поэтому операция производится только по строгим показаниям.
Если состояние женщины позволяет не делать надрез, гнойник можно убрать с помощью дренирования – эта процедура щадяще относится к функции вскармливания, вернуться к нему можно будет на несколько дней раньше. Если хирургическое вмешательство в молочную железу все-таки необходимо, врач выберет место как можно дальше от соска, поскольку нежные ткани будут заживать не менее 2 недель.
Если у кормящей мамы уже не в первый раз возникает мастит, лечение в домашних условиях также позволительно. Допустима терапия дома, если женщина определила уплотнения в груди до стадии выраженного повышения температуры.
Некоторые опытные мамочки советуют не обращаться к врачу, так как воспаление может само пройти через 2-3 дня, но такое мнение крайне ошибочно. Вне зависимости от того, будет происходить лечение в больнице или в домашних условиях, предпринимать меры необходимо сразу же.
Лечение мастита у кормящей матери в домашних условиях
Народные методы лечения мастита в домашних условиях — помните, они не заменяют обращения к врачу и могут использоваться как дополнительные.
1. Компресс из соли.
Пропорция раствора: 1 ст. л. морской соли на 1 стакан воды. Жидкость необходимо предварительно разогреть до горячей температуры – 45-50 градусов, размешать в ней соль и смочить раствором натуральную ткань.
Соль раздражает соски, поэтому в ткани эти места лучше вырезать или прикрыть широким пластырем. Держать компресс необходимо до его полного остывания. Процедура проводится 2-3 раза в день.
2. Обертывание капустным листом.
Капуста имеет свойство «оттягивать» воспаление, поэтому женщины успешно используют ее при мастите. Капустный лист большого размера необходимо побить кухонным молоточком или надрезать ножом, чтобы выделился сок. Влажной стороной лист необходимо приложить к груди и примотать бинтом.
Затягивать бинт не надо, чтобы не препятствовать кровотоку и передавливанию молочных протоков. Компресс оставить на всю ночь.
3. Спиртовые протирания.
На совсем ранних стадиях лактационного мастита помогает спирт. Протирать грудь необходимо в течение 1-2 минут за четверть часа до кормления.
Избегайте попадания спирта на соски, так как это агрессивное вещество, и оно вызовет раздражения на нежной ткани.
Во время лечения ни в коем случае не совершайте следующих действий:
- Нельзя греть грудь, поскольку температура выше 36 градусов является катализатором развития гнойного воспаления;
- Нельзя принимать антибактериальные препараты без разрешения гинеколога;
- На ранних стадиях мастита (иногда и на поздних) нельзя пить средства, угнетающие продуцирование молока.
Кормление ребенка при мастите
 Кормление грудью при мастите разрешено, если мать не принимает антибиотики (нельзя использовать даже сцеженное молоко) и речь идет не о гнойной форме заболевания. На ранних стадиях заболевания ребенок сосет молоко беспрепятственно, и это поможет скорее избавится от воспаления.
Кормление грудью при мастите разрешено, если мать не принимает антибиотики (нельзя использовать даже сцеженное молоко) и речь идет не о гнойной форме заболевания. На ранних стадиях заболевания ребенок сосет молоко беспрепятственно, и это поможет скорее избавится от воспаления.
Если мастит развивается — у женщины появятся сильные боли при попытке кормления. Обезболивающие препараты могут спасти ситуацию, но лучше дать организму отдых – возможно, боли ослабнут от домашнего лечения и скоро ребе
zdravlab.com
Мастит. Информация для пациентов - Доказательная медицина для всех
Что такое мастит
Фото 1. Мастит

В большинстве случаев мастит развивается в первые три месяца после родов. Это заболевание изнуряет женщину, оно не только негативно влияет на желание продолжать лактацию, но и затрудняет уход за ребенком.
Иногда мастит является причиной отказа от грудного вскармливания раньше, чем женщина планировала. Однако Вам следует знать, что Вы можете продолжать грудное вскармливание даже во время мастита.Симптомы мастита
Симптомы мастита обычно начинаются внезапно и включают в себя:
- Нагрубание молочных желез, они становятся горячими на ощупь.
- Общее недомогание, нарушение самочувствия, разбитость.
- Отек молочных желез.
- Непрерывная боль или жжение во время кормления младенца грудью.
- Покраснение кожи (гиперемия), обычно в клиновидной форме.
- Лихорадка выше 38,3 C.
Фото 2. нагрубание и отек молочной железы

Обычно мастит поражает одну грудь, мастит одновременно на обеих молочных железах - редкость.
Когда следует обращаться к врачу?
Чаще всего женщина сначала ощущает гриппоподобные симптомы в течение нескольких часов: лихорадка, недомогание, разбитость - и только потом замечает боль в пораженной молочной железе и очаг гиперемии и отека на ней. Как только Вы увидели это сочетание признаков - следует обратиться за помощью к врачу.
Если Вы позвоните своему врачу, то он, скорее всего, назначит Вам очный прием, чтобы убедиться, что это действительно мастит. Чаще всего мастит требует назначения антибиотиков. Если у Вас это уже не первый мастит, врач может назначить антибиотики и по телефону. Если симптомы не улучшаются после первых двух дней приема антибиотиков, обратитесь к врачу повторно, чтобы убедиться, что Ваше состояние не является результатом более серьезных проблем.
Причины развития мастита
Мастит может быть вызван:
- Закупоркой млечного протока. Если грудь не полностью опорожняется после кормления, один из протоков молочных долек может "засориться" и перестать проводить молоко. В молочной дольке, от которой отводил молоко этот проток, возникает застой (лактостаз), в котором может начать развиваться инфекция. Это внутрипротоковая инфекция.
- Проникновением бактерий через трещины соска. Бактерии с поверхности кожи и изо рта ребенка могут проникать в молочные железы через трещины на коже соска женщины (внепротоковая инфекция, или инфекция жировой ткани груди, или целюллит), а также через выводные отверстия млечных протоков (внутрипротоковая инфекция). Если эти бактерии начинают там размножаться - это приводит к маститу. Эти микробы не являются вредными для Вашего малыша - они есть у всех людей. Но в ткани Вашей молочной железы им не место, там они вызывают мастит, поэтому их рост должен быть подавлен антибиотиком.
Фото 3. Трещина молочной железы, отек и гиперемия
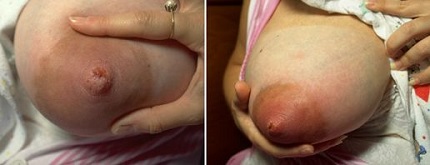
Факторы риска развития мастита
Факторы риска развития мастита включают:
- Грудное вскармливание в течение первых нескольких недель после родов.
- Боль при сосании груди, трещины сосков (хотя мастит может развиваться и без повреждения кожи соска).
- Использование только одной позиции при вскармливании грудью, что вызывает хроническое неполное опорожнение некоторых молочных долек.
- Ношение слишком тесных бюстгальтеров, что затрудняет отток молока.
- Чрезмерное физическое или эмоциональное напряжение женщины.
- Наличие маститов в анамнезе: женщины, переболевшие маститом однажды, нередко заболевают им снова.
Осложнения мастита
При неадекватном лечении мастита, или плотной закупорке млечного протока, может образоваться скопление гноя в молочной железе (абсцесс). Абсцесс обычно требует хирургического разреза и дренажа. Чтобы избежать этого осложнения - не затягивайте с визитом к врачу при первых признаках мастита.Фото 4. Гнойный мастит (А) и дренированная молочная железа

Подготовка к визиту врача
Если Вы впервые столкнулись с маститом, то лучше обратиться к акушеру-гинекологу, семейному врачу или педиатру. При проблемах с лактацией Вы также можете попросить помощи у консультанта по грудному вскармливанию.
Что вы можете сделать
Перед визитом к врачу:
- Запишите на листок полный перечень Ваших симптомов и жалоб, даже если они кажутся Вам не имеющими отношения к проблеме с молочной железой.
- Вспомните все стрессовые факторы и последние перемены, произошедшие в Вашей жизни.
- Составьте список всех лекарств, витаминов и пищевых добавок, которые Вы регулярно принимаете.
- Запишите вопросы, которые бы Вы хотели задать своему врачу, расположив их от более важных к менее важным – на случай ограниченного времени врача.
Например, будет не лишним уточнить у врача:
- Эта инфекция пройдет сама по себе, или мне необходимо лечение?
- Что я могу делать в домашних условиях, чтобы облегчить мои симптомы?
- Не может ли мое состояние навредить моему ребенку?
- Нет ли оснований прекратить грудное вскармливание?
- Безопасны ли назначаемые мне лекарственные препараты для моего младенца, получающего мое молоко?
- Как долго мне придется принимать лекарства?
- Каковы шансы, что эта инфекция будет повторяться? Что я могу сделать, чтобы свести к минимуму риск рецидива?
Ваш врач, скорее всего, спросит у Вас:
- Как давно начали эти симптомы?
- Испытываете ли Вы тяжесть и боль в груди?
- Опишите Вашу технику грудного вскармливания.
- Были ли у Вас маститы ранее?
Диагностика мастита
Ваш врач диагностирует мастит на основе физикального осмотра, с учетом Ваших жалоб, таких как озноб, боль в груди. Довольно очевидным и патогномоничным является симптом клиновидного участка гиперемии на молочной железе, болезненный на ощупь. Главным в диагностике для врача будет определить – не развился ли еще абсцесс молочной железы, поскольку лечение мастита осложненного и не осложненного абсцессом – кардинально различается.
Фото 5. Гнойная полость в молочной железе (УЗИ молочной железы)
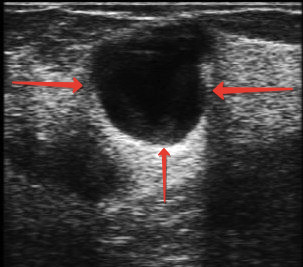 Второй главной заботой врача – будет исключение воспалительного рака молочной железы, который также может проявляться покраснением и отеком, и который нетрудно на ранних стадиях спутать с маститом. Возможно, с этой целью врач назначит Вам диагностическую маммографию, или биопсию молочной железы.
Второй главной заботой врача – будет исключение воспалительного рака молочной железы, который также может проявляться покраснением и отеком, и который нетрудно на ранних стадиях спутать с маститом. Возможно, с этой целью врач назначит Вам диагностическую маммографию, или биопсию молочной железы. Лечение мастита
Лечение мастита обычно включает следующие лекарственные препараты и методы лечения:
Антибиотики. Лечение мастита обычно требует от 10 до 14-дневного курса антибиотиков. Уже через сутки-двое после начала приема антибиотиков Вы можете почувствовать себя совершенно здоровой, однако важно продолжать курс лечения столько, сколько сказал врач – чтобы не допустить рецидива инфекции.
Обезболивающие. Пока эффект антибиотиков еще не проявился - Ваш врач может порекомендовать легкий анальгетик, такой как парацетамол или ибупрофен.
Корректировка техники кормления грудью. Убедитесь, что Вы полностью опорожняете молочные железы во время кормления, и что Ваш ребенок правильно сосет грудь. Ваш врач может посоветовать сменить технику кормления или разнообразить ее новыми позициями. Он может рекомендовать Вам посетить консультанта по грудному вскармливанию.
Уход за собой. Отдых, продолжение грудного вскармливания и потребление большого количества жидкости – поможет Вашему организму бороться с инфекцией молочной железы.
Если мастит не ослабевает спустя 2-3 дня полноценного лечения – посетите своего врача повторно.
Домашние средства лечения мастита
Если у Вас есть мастит – продолжайте грудное вскармливание, ничуть не сомневаясь. Помимо пользы ребенку, кормление грудью будет помогать и Вам – подавляя развитие инфекции в молочной железе.
Чтобы облегчить дискомфорт:
- Поддерживайте обычный режим кормления грудью.
- Отдыхайте много – столько, сколько позволяют обстоятельства.
- Избегайте длительного переполнения груди молоком (нагрубания) перед кормлением грудью, используйте разнообразные позиции при кормлении грудью.
- Пейте много жидкости.
- Если у вас возникли проблемы с опорожнением части груди, применяйте теплые компрессы на грудь, или принимайте теплый душ перед кормлением грудью, или сцеживанием.
- Носите поддерживающий бюстгальтер.
- Если грудное вскармливание из пораженной груди слишком болезненно для Вас, или Ваш ребенок отказывается сосать из пораженной груди – сцеживайте молоко вручную.
Профилактика мастита
Чтобы безболезненно и беспроблемно начать грудное вскармливание, чтобы избежать его осложнений, таких как мастит – советуем Вам обратиться за поддержкой к консультантам по грудному вскармливанию. Консультант может дать Вам ценные советы по технике кормления грудью, которые уберегут Вас от многих проблем.Кроме того, чтобы уменьшить риск возникновения мастита, следуйте этим советам:
- Полностью скармливайте молоко из груди во время кормления грудью (позвольте своему ребенку высосать одну грудь до последней капли, перед тем как давать ему вторую грудь).
- Если младенец не высосал грудь полностью в прошлое кормление, то следующее кормление следует начинать с этой же груди.
- Предлагайте ребенку поочередно – то одну, то вторую грудь для кормления.
- Меняйте положение при каждом кормлении, кормите в разных позициях.
- Убедитесь, что ребенок правильно сосет: во рту младенца должен помещаться не только сосок, но и большая часть ареолы.
- Не позволяйте ребенку использовать вашу грудь как пустышку. Младенцам нравится сосать, они часто утешаются сосанием груди, даже когда они уже не голодны.
medspecial.ru
симптомы и лечение (операция, терапия), возможные осложнения и прогноз
Абсцесс молочной железы - ограниченный капсулой участок гнойного расплавления ткани молочной железы, возникающий вследствие прогрессирования воспалительного процесса.
Причины
Возбудитель - условно-патогенные бактерии, проникающие в ткань железы по млечным пророкам или при повреждении кожи.
Наиболее часто заболевают первородящие женщины, и тогда абсцесс становится результатом лактационного мастита или закупорки млечных протоков с образованием кист. Реже болезнь не связана с беременностью и грудным вскармливанием и появляется на фоне иммунодефицита вследствие:
- травм;
- переохлаждения;
- дисгормональных мастопатий;
- сепсиса.
У мужчин заболевание встречается редко.
Симптомы
Наиболее частыми симптомами болезни становятся:
 боль в пораженной железе;
боль в пораженной железе;- субфебрильная лихорадка;
- уплотнение и увеличение пораженной железы в зоне долек, прилегающих к абсцессу;
- покраснение и отёк кожи над зоной поражения;
- невозможность продолжения грудного вскармливания, возможно изменение цвета либо запаха молока у кормящих женщин;
- флюктуация (колебания) над абсцессом.
После самопроизвольного или хирургического вскрытия абсцесса в течение 1-2 часов отмечается снижение температуры тела.
Диагностика
Появление перечисленных жалоб становится причиной обращения за медицинской помощью. Выявление и лечение патологии осуществляет в условиях стационара хирург или маммолог.
Диагностический поиск при соответствующей симптоматике может включать следующие лабораторные и инструментальные данные:
- общий и биохимический анализ крови;
- общий анализ мочи;
- бактериологическое исследование выделения из соска на стерильность и чувствительность к антибиотикам - при подозрении на опухоль, специфическую флору или грибок;
- пункция и биопсия очага при подозрении на опухолевых процесс;
- ультразвуковое сканирование железы и лимфоузлов - позволяет выявить полое образование в тканях груди и, при необходимости, проконтролировать выполнение его биопсии;
- маммография показывает полое жидкостное образование;
- ретроградная контрастная МРТ или КТ фистулография дает форму свищевого хода (проводится при самопроизвольном вскрытии абсцесса и хронизации свища).
Лечение
Тактика ведения пациентов с абсцессом начинается с неотложной хирургической санации - вскрытия гнойника, промывания образовавшейся полости, установки дренажа и повязки с антисептической мазью. В редких случаях выполняют удаление гноя методом игольной аспирации. Далее к лечению могут присоединить системную антибиотикотерапию, выбор которой осуществляется на основании переносимости женщиной конкретного препарата и необходимости продолжения грудного вскармливания в период лечения.
На время лечения грудное вскармливание пораженной грудью прекращают.
При выраженной интоксикации и болевом синдроме назначают внутривенные противовоспалительные и дезинтоксикационные средства.
После рубцевания операционной раны рекомендуется физиотерапевтическое лечение в виде УВЧ, электро- и фонофореза с ферментными препаратами, магито- и лазеротерапии. Пациенткам рекомендуют курсовую иммуностимуляцию и витаминотерапию, лечебный массаж оперированной молочной железы на пораженном участке.
Профилактика
Предупреждению развития абсцесса молочной железы способствует выполнение общегигиенических правил:
- рациональное полноценное питание;
- ношение чистого и свободного бюстгальтера с ежедневной сменой;
- предупреждение переохлаждения и травм груди;
- ежедневное обмывание молочных желез теплой водой, использование нейтральных для кожи моющих средств;
- мытье рук перед манипуляциями с грудью в период лактации;
- получасовые ежедневные воздушные ванны для молочных желез в период грудного вскармливания;
- сохранение сухости кожи соска и ареолы;
- предупреждение лактостаза;
- извлечение соска изо рта ребенка только с помощью мизинца.
 При возникновении трещин в период кормления возможно применение силиконовых накладок, для ускорения регенерации допустимо местное применение масляного раствора витамина А, персикового либо облепихового масла, регенерирующих кремов и мазей. Развитие мастита или иного воспаления в молочной железе должно быть поводом для срочной консультации гинеколога, маммолога или хирурга.
При возникновении трещин в период кормления возможно применение силиконовых накладок, для ускорения регенерации допустимо местное применение масляного раствора витамина А, персикового либо облепихового масла, регенерирующих кремов и мазей. Развитие мастита или иного воспаления в молочной железе должно быть поводом для срочной консультации гинеколога, маммолога или хирурга.
Кормящая женщина должна поддерживать у себя высокий уровень иммунитета.
Прогноз
При своевременной медицинской помощи для жизни, выздоровления и трудоспособности прогноз благоприятен. После окончания лечения можно продолжать грудное вскармливание.
www.ginomedic.ru
Абсцесс молочной железы
Абсцесс молочной железы – ограниченный воспалительный очаг в толще мягких тканей грудной железы, представляющий собой инкапсулированную гнойную полость. Заболевание развивается и протекает остро, со значительным повышением температуры и явлениями интоксикации, интенсивной болью, покраснением и отеком груди, гнойным отделяемым из соска. В диагностике важны данные анамнеза и жалобы, объективный осмотр и дополнительные методы исследования (УЗИ молочной железы, рентгенография, бактериологический посев отделяемого из груди). Лечение абсцесса грудной железы только хирургическое (вскрытие гнойника) с параллельным назначением антибиотиков.
Абсцесс молочной железы

Абсцесс молочной железы – это всегда вторичная патология, являющаяся осложнением ранее возникшей болезни грудной железы (гематомы, мастита и других гнойно-воспалительных процессов). Заболевание чаще встречается у женщин, в 2% случаев развивается у кормящих матерей, но также может поражать мужчин, подростков и новорожденных. Абсцесс груди, ассоциированный с лактацией, возникает на протяжении первых шести недель после родов. У новорожденных гнойные образования молочных желез развиваются в возрасте 1-1,5 месяцев. Гнойник, как правило, формируется с одной стороны, двусторонние абсцессы диагностируются крайне редко, обычно у младенцев.
Причины абсцесса молочной железы
Заболевание обусловлено проникновением в ткань молочной железы патогенных бактерий (стафилококки, стрептококки, протей, кишечная палочка или их ассоциации). Расплавление ткани железы с формированием осумкованного гнойника происходит вследствие следующих заболеваний:
- Мастит. Возникает в результате застоя молока в груди. Воспаление молочной железы приводит к активному размножению бактерий в ее тканях, что в 6–11% заканчивается абсцедированием.
- Травма груди. Ушиб молочной железы нередко сопровождается формированием гематомы. При отсутствии лечения гематома нагнаивается и инкапсулируется.
- Галактофорит. Это воспаление млечных протоков, наиболее частой причиной которого является травма молочной железы. Заболевание относится к нелактационным маститам.
- Киста или доброкачественная опухоль. Новообразования сдавливают молочные протоки, вызывая их закупорку. В результате присоединения вторичной инфекции происходит формирование осумкованного гнойного образования.
- Гормональный сбой. Гормональные расстройства провоцируют застой лимфы и крови в молочных железах, что активизирует размножение патогенной микрофлоры. Дисбаланс гормонов наблюдается при мастопатиях, в период новорожденности и при различных эндокринных патологиях.
- Гнойно-воспалительные заболевания. Причиной абсцесса груди могут быть следующие заболевания: фурункулез, подмышечный лимфаденит, пиодермия, карбункул. Патогенные микробы гематогенным путем проникают в ткани грудных желез, вызывают в них воспалительный процесс с последующим формированием абсцесса.
Существует ряд предрасполагающих факторов, наличие которых повышает риск развития заболевания. К ним относятся ослабление иммунитета, лактостаз, трещины сосков молочной железы, курение, эндокринные заболевания. Проведение инвазивных медицинских манипуляции (дуктография, малые оперативные вмешательства на груди), пирсинга соска с несоблюдением условий асептики может поспособствовать проникновению инфекции.
Патогенез
Входными воротами для инфекции чаще служит сосок или его поврежденная ареола. В некоторых случаях инфекционные агенты попадают в молочную железу с током крови из других гнойных образований. Бактерии по молочным протокам распространяются в тканях железы, начинают активно размножаться, выделяя токсины и продукты распада, что приводит к развитию интоксикационного синдрома. Воспалительный отек, возникающий в стенках молочных ходов, является результатом иммунного ответа на действие антигенов бактерий и вызывает расстройство микроциркуляции. Проницаемость сосудистой стенки увеличивается, межклеточная жидкость выходит в просвет молочных протоков, возникает их закупорка. Лактостаз усугубляет воспалительный процесс в молочных ходах, который распространяется и на окружающие ткани. В дальнейшем происходит расплавление воспаленных тканей, отграничение их от здоровых плотной капсулой и формирование полости, содержащей гной.
Классификация
В маммологии используют общепринятую классификацию абсцессов груди. Систематизация гнойных образований молочной железы проводится по их локализации, количеству гнойников, поражению одной или обеих желез. В зависимости от расположения выделяют:
- Подкожный абсцесс. Находится поверхностно, легко диагностируется ввиду просвечивания гноя.
- Субареолярный абсцесс. Располагается под соском и его ареолой. Чаще встречается у лактирующих женщин.
- Интрамаммарный абсцесс. Располагается в толще железистой ткани груди.
- Ретромаммарный абсцесс. Находится между ретромаммарной жировой клетчаткой и грудными мышцами. Самая опасная форма заболевания, представляющая высокий риск гнойного расплавления мышц и прорыва абсцесса в грудную полость.
В зависимости от вовлечения в патологический процесс одной или обеих молочных желез различают односторонний и двусторонний абсцессы. По количеству гнойников в одной железе абсцессы подразделяются на одиночные и множественные.
Симптомы абсцесса молочной железы
Заболевание начинается остро, с подъема температуры до 38–39°С. В случае предшествующей травмы груди признаки сформировавшегося гнойного образования появляются на 3–5 сутки. Больных беспокоит резкая, пульсирующая боль в молочной железе, покраснение кожи над гнойным очагом, его болезненность при пальпации. Боль в железе усиливается при тряске в автомобиле, ходьбе и прыжках. При ощупывании железы можно точно выявить эпицентр боли. Молочная железа отекает, из соска возможно появление гнойного отделяемого, нередко с кровяными сгустками. Подмышечные лимфоузлы со стороны поражения увеличены в размерах и болезненны при пальпации. К местным симптомам добавляются общие признаки интоксикации: тошнота и рвота, слабость, адинамия, отсутствие аппетита, учащение сердцебиения.
Ведущие симптомы зависят от локализации абсцесса. При субареолярном расположении гнойного образования имеют место увеличение соска и его ареолы за счет отека. Под околососковой зоной пальпируется плотное и болезненное образование. При расположении интраммамарного абсцесса на незначительной глубине в месте его локализации имеется плотный и гиперемированный участок. В случае глубокого залегания гнойника внешние изменения молочной железы отсутствуют. Если сформировался ретромаммарный абсцесс, то железа приподнимается и приобретает вид полусферы, направленной вперед и вверх.
Осложнения
Отсутствие своевременного лечения приводит к прорыву абсцесса и развитию осложнений. При поверхностном расположении гнойного образования высока вероятность формирования свища. Также возможно развитие флегмоны молочной железы, прорыв гнойника в млечные ходы с последующим выделением молока с примесью гноя и кровяных сгустков. Длительно существующее гнойное воспаление в млечных протоках разрушает их стенки и вызывает метаплазию (перерождение) эпителиальных клеток, что чревато формированием злокачественных процессов. Самым опасным осложнением абсцесса груди является развитие сепсиса, при котором бактерии с током крови разносятся по всему организму, что приводит к образованию новых множественных гнойных очагов в разных органах и тканях.
Диагностика
Диагностикой абсцесса груди занимается маммолог или хирург. Врач выясняет анамнез, уточняет связь заболевания с лактацией, снижением иммунитета или травмой, проводит осмотр молочной железы и выявляет характерные признаки гнойного образования: гиперемия кожи, болезненность и флюктуация определенного участка железы, увеличенные подмышечные лимфоузлы. Также в диагностике абсцессов груди применяются лабораторные и инструментальные методы исследования:
- Клинические анализы. В периферической крови выявляется лейкоцитоз со сдвигом влево, ускорение СОЭ (признаки воспаления), в моче возможны протеинурия и лейкоцитурия.
- Бактериологический посев секрета груди. Исследуется отделяемое из соска или содержимое абсцесса, полученное с помощью пункции, определяется возбудитель и его чувствительность к антибиотикам.
- УЗИ молочной железы. Уточняется локализация, размеры, глубина нахождения и количества гнойников, их сообщение с молочными протоками и друг с другом.
- Маммография. Помогает определить форму и размеры гнойного образования, его примерную локализацию и провести дифференциальную диагностику с невоспалительными болезнями груди.
- КТ молочной железы. Незаменима при неудовлетворительных результатах маммографии и УЗИ, при наличии ретромаммарного абсцесса и при проведении дифференциальной диагностики гнойного образования с другими патологиями молочной железы.
Дифференциальную диагностику абсцесса груди проводят с флегмоной, гематомой, фиброаденомой, карциномой молочной железы, с жировым некрозом и рядом других заболеваний. С этой целью выполняется цитограмма отделяемого из соска, пункция образования и анализ пунктата, биопсия подозрительного участка с последующим гистологическим исследованием.
Лечение абсцесса молочной железы
В основе лечения сформировавшегося гнойника лежит экстренное хирургическое вмешательство – вскрытие абсцесса и его дренирование. Разрезы производятся от центра (ареолы соска) к периферии (основанию железы). В некоторых ситуациях целесообразней производить разрез в складке под молочной железой. Рану осматривают, вскрывают все обнаруженные гнойники и соединяют их в одну полость, гной удаляют и промывают рану раствором антисептика. Затем устанавливают дренаж и рану частично ушивают. Дренаж оставляют в ране на 3 – 4 дня, до прекращения отделяемого, после чего рану ушивают наглухо. Возможна пункционная аспирация гноя из абсцесса и введение в его полость раствора антибиотика. Подобное вмешательство малотравматично и не оставляет рубца после заживления, но недостаточно эффективно. Пункция выполняется только при наличии небольшого единичного абсцесса.
Параллельно с хирургическим вмешательством назначаются антибиотики соответственно чувствительности выделенных возбудителей (пенициллины, цефалоспорины, фторхинолоны), с целью дезинтоксикации проводится инфузионная терапия. Также показан прием НПВС, которые устраняют болевой синдром, снижают температуру и уменьшают признаки воспаления. С целью стимуляции иммунитета рекомендован прием иммуномодуляторов.
Прогноз и профилактика
При своевременном обращении к врачу и проведении адекватного лечения прогноз благоприятный. Функция молочной железы восстанавливается полностью, последствия, кроме рубца, отсутствуют. Профилактика абсцесса груди в период лактации заключается в соблюдении правил грудного вскармливания: полноценное сцеживание молочных желез, прием воздушных ванн для груди, обмывание желез до и после кормления, предупреждение и своевременнее лечение трещин сосков, ежедневная смена бюстгальтера. К мерам общей профилактики относятся здоровое питание, соблюдение режима дня и отдыха, выявление и коррекция эндокринных нарушений, отказ от вредных привычек и пирсинга соска, укрепление иммунитета.
mymednews.ru
причины, симптомы, диагностика и лечение
Абсцесс молочной железы характеризуется сильным воспалением, которое возникло по причине образования в груди изолированных полостей, которые заполнены гноем. Молочные железы очень уязвимы к гнойному воспалению, поскольку они имеют несколько млечных потоков. По этим потокам быстро распространяются инфекции. Чаще всего абсцесс появляется у женщин 25-40 лет. Код по МКБ абсцесса молочной железы - О91.1.
Учитывая тот факт, что патология часто провоцирует развитие серьезных заболеваний, лечение должен осуществлять не только гинеколог, акушер, но и маммолог.
Какие факторы провоцируют развитие абсцесса?
Абсцесс - это не самостоятельная болезнь, а осложнение или исход гнойной инфекции. Возбудителем болезни является стрептококк, стафилококк или другие вредоносные микроорганизмы. Они способны проникнуть в молочные железы через:
- трещины соска;
- различные повреждения кожи;
- воспаленный волосяной фолликул.
В частых случаях абсцесс молочной железы протекает в острой форме. В редких ситуациях приобретает хроническую форму. Как показывает медицинская практика, чаще всего образовывается абсцесс по причине развития острого мастита, который возникает в первый месяц после родовой деятельности. В некоторых случаях инфекция попадает в молочные железы через гнойники, которые расположены на других органах. Микроорганизмы способны мигрировать из других участков кожи и лимфатических узлов, пораженных гноем.
Кроме этих причин, которые провоцируют появление абсцесса, выделяют:
- формирование гематомы;
- хирургическое вмешательство.
Хроническая форма патологии развивается при заражении грибковой инфекцией, туберкулезом или сифилисом.
У кого чаще всего развивается болезнь?

Существует несколько факторов, под воздействием которых может возникнуть абсцесс молочных желез у женщин. К ним относят:
- проблемы с защитной функцией организма;
- неполное опорожнение молочных желез в процессе грудного вскармливания;
- образование полипов или опухолей, которые закрывают просвет млечных протоков;
- при диабете нарушается кровообращение в молочных железах, по этой причине в организм попадают вредоносные микроорганизмы;
- при диабете меняется состав молока, который в норме блокирует развитие вредоносных бактерий;
- нездоровый образ жизни;
- злоупотребление алкоголем;
- наличие инородного тела в молочных железах (пирсинг является воротами для инфекции).
Врачи не рекомендуют женщинам делать пирсинг на сосках, поскольку это повышает риск травмирования груди.
Область расположения
Существует несколько разновидностей абсцессов молочных желез в зависимости от зоны их локализации. Выделяют следующие виды:
- Субареолярный тип развивается под сосками и ареолами. Такой вид локализации встречается чаще всего среди женщин, которые кормят грудью. Лечение в таком случае осуществляется эффективно и в кратчайшие сроки.
- Интрамаммарный тип характеризуется расположением в тканях молочных желез.
- Ретромаммарный тип характеризуется тем, что гной скапливается между клетчаткой молочных желез и лежащими под ней поверхностными мышцами. Этот вид встречается реже всего, при этом является самым опасным.
Определить тип абсцесса молочной железы способен только квалифицированный специалист после полного исследования больного. Чтобы предупредить развитие абсцесса, важно регулярно проходить осмотр у врача и знать, каковы симптомы возникновения патологии.
Симптоматика заболевания
В частых случаях заболевание не протекает бессимптомно. Уже на начальном этапе развития у женщины возникает сильный дискомфорт и ухудшается общее самочувствие. В частых случаях повышается температура тела до 38 градусов. Молочные железы начинают сильно болеть и отекают в зоне локализации гноя. Кожа теплая и твердая. Во время надавливания болезненные ощущения усиливаются, из сосков может выделяться жидкость. В редких случаях присутствуют сгустки крови.
При появлении одного из симптомов абсцесса молочной железы (по МКБ код см. выше) важно немедленно обратиться к врачу и пройти полное медицинское исследование, поскольку эта патология очень опасна и может привести к летальному исходу. Чтобы врач смог точно поставить диагноз, необходимо пройти полное и тщательное медицинское исследование, поскольку такие симптомы могут свидетельствовать о том, что в молочных железах растет злокачественная опухоль. Чтобы не запустить болезнь, важно своевременно посетить врача. Самолечением в таком случае заниматься не рекомендовано, поскольку это может сильно навредить.
Мастит или абсцесс: как определить?
При возникновении абсцессов симптомы усугубляются с каждым днем и болезненность усиливается. При мастите боль стихает и проходит в течение 5 дней. Если неприятные ощущения остались и самочувствие ухудшилось, то это свидетельствует о том, что образовалась заполненная гноем полость. При субареолярном абсцессе значительно увеличивается сосок и околососковое пространство вследствие появления отеков. Под ареолой присутствует затвердение. В отличие от мастопатии лечение абсцесса молочной железы без операции осуществляется редко. Поскольку абсцесс является серьезным осложнением другого заболевания терапия должна осуществляться комплексно.
Процесс исследования пациента
В домашних условиях невозможно определить наличие заболевания, поэтому важно пройти лабораторное и инструментальное исследования, поскольку симптомы абсцесса молочной железы иногда отсутствуют. В первую очередь лечащий врач назначает рентгенографию молочных желез. Благодаря такому методу исследования можно оценить форму и размер абсцесса, выявить точное его местоположение. На аппарате абсцесс выглядит как круглое образование с просветлением по центру. Благодаря этому признаку его можно отличить от плотного образования, такого как:
- фиброма;
- аденома;
- злокачественная опухоль.
Среди главных достоинств рентгенографии выделяют:
- точность полученных данных;
- возможность рассмотреть незначительные абсцессы.
Недостатком является то, что организм облучается.
Процесс диагностики молочных желез не проходит без УЗИ. Благодаря этому методу диагностики можно установить локализацию абсцесса, размер, форму и глубину. Специалист на основе полученных результатов исследования ультразвуком устанавливает стадию развития патологии. В процессе проведения УЗИ невозможно увидеть мелкое новообразование.
В том случае, если результат рентгенограммы и УЗИ получился малоинформативным, необходимо провести компьютерную томографию. Это идеальный метод для исследования абсцесса, поскольку с его помощью можно узнать о всех патологических изменениях ткани. Благодаря огромному расширению можно обнаружить микроабсцессы размером до 0,3 мм. При ретромаммарном абсцессе этот вид диагностики является незаменимым, поскольку можно тщательно исследовать абсцесс. Запрещено часто проводить компьютерную томографию, поскольку пациент облучается и это может навредить здоровью.
Терапия заболевания
Важно своевременно осуществить лечение абсцесса, поскольку заболевание способно прогрессировать и переходить в сложные формы течения. Если вовремя не начать терапию, то могут образоваться свищи. Кроме этого воспалительный процесс способен превратиться из локального в обширный, возникают злокачественные заболевания и появляется сильнейшая лихорадка.
При хроническом абсцессе не происходит прорыв в ближние ткани, поскольку такой абсцесс ограничен капсулами. Как показывает медицинская практика, лечение абсцесса молочной железы народными средствами эффективно только в сочетании с традиционной терапией. Это серьезная патология, которая требует немедленного лечения.
Хирургический метод

В частых случаях в процессе терапии абсцесса применяется хирургический метод лечения. В первую очередь хирург тщательно исследует больного и оценивает результаты рентгенограммы и УЗИ. В процессе проведения операции врач осуществляет разрез в необходимом вместе и вскрывает гнойную полость. По завершении хирургического вмешательства вставляется дренаж. Разрез врач зашивает частично. Приспособление должно стоять 5 дней. В это время из него вытекает гной и другая жидкость. Фото абсцесса молочной железы настораживает многих женщин, поэтому они немедленно обращаются к врачу при появлении одного из симптомов патологии.
В некоторых случаях хирурги осуществляют аспирацию. В процессе проведения процедуры специалист удаляет гной с использованием шприца. Такой метод лечения применяется только на начальном этапе развития абсцесса молочной железы. Операция не должна пугать пациента, поскольку она совсем несложная и безопасная. После хирургического вмешательства необходимо осуществить медикаментозное лечение, которое направлено на устранение боли и снятие воспалительного процесса.
Лекарственные средства

С помощью "Нимесулида", "Диклофенака" и "Индометацина" осуществляется процесс терапии. Если есть необходимость, врач назначает антибиотики, которые помогают побороть абсцесс. Таблетки пагубно влияют на вредоносные микроорганизмы и устраняют воспалительный процесс.
Какие прогнозы лечения?
Если своевременно обратиться к врачу и пройти полное медицинское исследование, то можно быстро и эффективно вылечить абсцесс молочной железы. Важно тщательно выполнять все рекомендации врача. Не менее важно после лечения учитывать советы специалиста по профилактике заболеваний.
Профилактические меры

Чтобы избежать повторного развития абсцесса, необходимо предотвратить и своевременно устранить основное заболевание, которое вызвало абсцесс. Важно соблюдать элементарную гигиену тела. В том случае, если появились трещины, важно их смазывать заживляющим кремом. В составе такого крема должно присутствовать вещество декспантенол. Если врач обнаружил мастит, не нужно прекращать грудное вскармливание и искусственно опорожнять молочные железы. Если образовалась рана или повреждения возле молочных желез, необходимо кожу дезинфицировать для того, чтобы вредоносные микроорганизмы и инфекции не попали в организм. Кроме этого важно укрепить иммунитет. Для этого необходимо вести здоровый образ жизни и сбалансированно питаться, заниматься физкультурой и избегать стрессов.
Лечение народными методами
Поскольку абсцесс не является самостоятельным заболеванием, важно вылечить главную болезнь, которая спровоцировала его появление. В частых случаях провоцирует развитие абсцесса мастопатия. Для лечения абсцесса молочной железы и мастопатии часто используют народные методы лечения. Перед применением любого метода важно проконсультироваться с врачом, поскольку самолечение может сильно навредить.
Алоэ - лучшее средство от боли в груди

Часто процесс лечения включает в себя применение компресса из листьев алоэ вера, поскольку это растение содержит в своем составе гормоны, которые активизируют действие эстрогенов. Благодаря аскорбиновой кислоте, которая присутствует в составе растения, нормализуются обменные процессы и ускоряется регенерация тканей.
Фолиевая кислота положительно влияет на общее состояние здоровья человека и снижает риск развития злокачественных опухолей. Растение снимает воспаление, обезболивает и снимает жар.
Капуста поможет устранить болезненность

Популярно в наше время лечение листьями капусты, поскольку этот овощ содержит в себе цинк, витамин C и фитонциды. Листья капусты при мастопатии блокируют развитие злокачественных клеток в груди, нормализуют обменные процессы и снимают воспаление. Перед применением любого способа лечения важно проконсультироваться с врачом. Чтобы вылечить мастопатию, терапия должна быть комплексной, поэтому народных методов лечения недостаточно.
Вывод врача

Женщинам необходимо регулярно проходить осмотр у маммолога. Это поможет предупредить развитие многих болезней. Как показывает практика специалистов, после вскрытия абсцесса молочной железы пациент быстро восстанавливается. Главное - выполнять рекомендации врача и не затягивать с походом в больницу. После хирургического вмешательства важно соблюдать меры по профилактике мастита.
загрузка...
worldfb.ru
Мастит. Информация для пациентов - Доказательная медицина для всех
Что такое мастит
Фото 1. Мастит

В большинстве случаев мастит развивается в первые три месяца после родов. Это заболевание изнуряет женщину, оно не только негативно влияет на желание продолжать лактацию, но и затрудняет уход за ребенком.
Иногда мастит является причиной отказа от грудного вскармливания раньше, чем женщина планировала. Однако Вам следует знать, что Вы можете продолжать грудное вскармливание даже во время мастита.Симптомы мастита
Симптомы мастита обычно начинаются внезапно и включают в себя:
- Нагрубание молочных желез, они становятся горячими на ощупь.
- Общее недомогание, нарушение самочувствия, разбитость.
- Отек молочных желез.
- Непрерывная боль или жжение во время кормления младенца грудью.
- Покраснение кожи (гиперемия), обычно в клиновидной форме.
- Лихорадка выше 38,3 C.
Фото 2. нагрубание и отек молочной железы

Обычно мастит поражает одну грудь, мастит одновременно на обеих молочных железах - редкость.
Когда следует обращаться к врачу?
Чаще всего женщина сначала ощущает гриппоподобные симптомы в течение нескольких часов: лихорадка, недомогание, разбитость - и только потом замечает боль в пораженной молочной железе и очаг гиперемии и отека на ней. Как только Вы увидели это сочетание признаков - следует обратиться за помощью к врачу.
Если Вы позвоните своему врачу, то он, скорее всего, назначит Вам очный прием, чтобы убедиться, что это действительно мастит. Чаще всего мастит требует назначения антибиотиков. Если у Вас это уже не первый мастит, врач может назначить антибиотики и по телефону. Если симптомы не улучшаются после первых двух дней приема антибиотиков, обратитесь к врачу повторно, чтобы убедиться, что Ваше состояние не является результатом более серьезных проблем.Причины развития мастита
Мастит может быть вызван:
- Закупоркой млечного протока. Если грудь не полностью опорожняется после кормления, один из протоков молочных долек может "засориться" и перестать проводить молоко. В молочной дольке, от которой отводил молоко этот проток, возникает застой (лактостаз), в котором может начать развиваться инфекция. Это внутрипротоковая инфекция.
- Проникновением бактерий через трещины соска. Бактерии с поверхности кожи и изо рта ребенка могут проникать в молочные железы через трещины на коже соска женщины (внепротоковая инфекция, или инфекция жировой ткани груди, или целюллит), а также через выводные отверстия млечных протоков (внутрипротоковая инфекция). Если эти бактерии начинают там размножаться - это приводит к маститу. Эти микробы не являются вредными для Вашего малыша - они есть у всех людей. Но в ткани Вашей молочной железы им не место, там они вызывают мастит, поэтому их рост должен быть подавлен антибиотиком.
Фото 3. Трещина молочной железы, отек и гиперемия

Факторы риска развития мастита
Факторы риска развития мастита включают:
- Грудное вскармливание в течение первых нескольких недель после родов.
- Боль при сосании груди, трещины сосков (хотя мастит может развиваться и без повреждения кожи соска).
- Использование только одной позиции при вскармливании грудью, что вызывает хроническое неполное опорожнение некоторых молочных долек.
- Ношение слишком тесных бюстгальтеров, что затрудняет отток молока.
- Чрезмерное физическое или эмоциональное напряжение женщины.
- Наличие маститов в анамнезе: женщины, переболевшие маститом однажды, нередко заболевают им снова.
Осложнения мастита
При неадекватном лечении мастита, или плотной закупорке млечного протока, может образоваться скопление гноя в молочной железе (абсцесс). Абсцесс обычно требует хирургического разреза и дренажа. Чтобы избежать этого осложнения - не затягивайте с визитом к врачу при первых признаках мастита.Фото 4. Гнойный мастит (А) и дренированная молочная железа

Подготовка к визиту врача
Если Вы впервые столкнулись с маститом, то лучше обратиться к акушеру-гинекологу, семейному врачу или педиатру. При проблемах с лактацией Вы также можете попросить помощи у консультанта по грудному вскармливанию.
Что вы можете сделать
Перед визитом к врачу:
- Запишите на листок полный перечень Ваших симптомов и жалоб, даже если они кажутся Вам не имеющими отношения к проблеме с молочной железой.
- Вспомните все стрессовые факторы и последние перемены, произошедшие в Вашей жизни.
- Составьте список всех лекарств, витаминов и пищевых добавок, которые Вы регулярно принимаете.
- Запишите вопросы, которые бы Вы хотели задать своему врачу, расположив их от более важных к менее важным – на случай ограниченного времени врача.
Например, будет не лишним уточнить у врача:
- Эта инфекция пройдет сама по себе, или мне необходимо лечение?
- Что я могу делать в домашних условиях, чтобы облегчить мои симптомы?
- Не может ли мое состояние навредить моему ребенку?
- Нет ли оснований прекратить грудное вскармливание?
- Безопасны ли назначаемые мне лекарственные препараты для моего младенца, получающего мое молоко?
- Как долго мне придется принимать лекарства?
- Каковы шансы, что эта инфекция будет повторяться? Что я могу сделать, чтобы свести к минимуму риск рецидива?
Ваш врач, скорее всего, спросит у Вас:
- Как давно начали эти симптомы?
- Испытываете ли Вы тяжесть и боль в груди?
- Опишите Вашу технику грудного вскармливания.
- Были ли у Вас маститы ранее?
Диагностика мастита
Ваш врач диагностирует мастит на основе физикального осмотра, с учетом Ваших жалоб, таких как озноб, боль в груди. Довольно очевидным и патогномоничным является симптом клиновидного участка гиперемии на молочной железе, болезненный на ощупь. Главным в диагностике для врача будет определить – не развился ли еще абсцесс молочной железы, поскольку лечение мастита осложненного и не осложненного абсцессом – кардинально различается.
Фото 5. Гнойная полость в молочной железе (УЗИ молочной железы)
 Второй главной заботой врача – будет исключение воспалительного рака молочной железы, который также может проявляться покраснением и отеком, и который нетрудно на ранних стадиях спутать с маститом. Возможно, с этой целью врач назначит Вам диагностическую маммографию, или биопсию молочной железы.
Второй главной заботой врача – будет исключение воспалительного рака молочной железы, который также может проявляться покраснением и отеком, и который нетрудно на ранних стадиях спутать с маститом. Возможно, с этой целью врач назначит Вам диагностическую маммографию, или биопсию молочной железы. Лечение мастита
Лечение мастита обычно включает следующие лекарственные препараты и методы лечения:
Антибиотики. Лечение мастита обычно требует от 10 до 14-дневного курса антибиотиков. Уже через сутки-двое после начала приема антибиотиков Вы можете почувствовать себя совершенно здоровой, однако важно продолжать курс лечения столько, сколько сказал врач – чтобы не допустить рецидива инфекции.
Обезболивающие. Пока эффект антибиотиков еще не проявился - Ваш врач может порекомендовать легкий анальгетик, такой как парацетамол или ибупрофен.
Корректировка техники кормления грудью. Убедитесь, что Вы полностью опорожняете молочные железы во время кормления, и что Ваш ребенок правильно сосет грудь. Ваш врач может посоветовать сменить технику кормления или разнообразить ее новыми позициями. Он может рекомендовать Вам посетить консультанта по грудному вскармливанию.
Уход за собой. Отдых, продолжение грудного вскармливания и потребление большого количества жидкости – поможет Вашему организму бороться с инфекцией молочной железы.
Если мастит не ослабевает спустя 2-3 дня полноценного лечения – посетите своего врача повторно.
Домашние средства лечения мастита
Если у Вас есть мастит – продолжайте грудное вскармливание, ничуть не сомневаясь. Помимо пользы ребенку, кормление грудью будет помогать и Вам – подавляя развитие инфекции в молочной железе.
Чтобы облегчить дискомфорт:
- Поддерживайте обычный режим кормления грудью.
- Отдыхайте много – столько, сколько позволяют обстоятельства.
- Избегайте длительного переполнения груди молоком (нагрубания) перед кормлением грудью, используйте разнообразные позиции при кормлении грудью.
- Пейте много жидкости.
- Если у вас возникли проблемы с опорожнением части груди, применяйте теплые компрессы на грудь, или принимайте теплый душ перед кормлением грудью, или сцеживанием.
- Носите поддерживающий бюстгальтер.
- Если грудное вскармливание из пораженной груди слишком болезненно для Вас, или Ваш ребенок отказывается сосать из пораженной груди – сцеживайте молоко вручную.
Профилактика мастита
Чтобы безболезненно и беспроблемно начать грудное вскармливание, чтобы избежать его осложнений, таких как мастит – советуем Вам обратиться за поддержкой к консультантам по грудному вскармливанию. Консультант может дать Вам ценные советы по технике кормления грудью, которые уберегут Вас от многих проблем.Кроме того, чтобы уменьшить риск возникновения мастита, следуйте этим советам:
- Полностью скармливайте молоко из груди во время кормления грудью (позвольте своему ребенку высосать одну грудь до последней капли, перед тем как давать ему вторую грудь).
- Если младенец не высосал грудь полностью в прошлое кормление, то следующее кормление следует начинать с этой же груди.
- Предлагайте ребенку поочередно – то одну, то вторую грудь для кормления.
- Меняйте положение при каждом кормлении, кормите в разных позициях.
- Убедитесь, что ребенок правильно сосет: во рту младенца должен помещаться не только сосок, но и большая часть ареолы.
- Не позволяйте ребенку использовать вашу грудь как пустышку. Младенцам нравится сосать, они часто утешаются сосанием груди, даже когда они уже не голодны.
medspecial.ru
лечение воспаления молочной железы и абсцесса
Воспаление молочной железы – патологический процесс, знакомый многим кормящим мамам.
Как правило, нагноение начинается у рожавших женщин, бывает нескольких видов.
Одним из самых опасных считается флегмона. Как же лечить гнойный мастит, и что нужно делать, чтобы его предотвратить?

Этиология болезни
Воспаление грудной железы принято подразделять на два вида: острый и хронический мастит.
Также существует лактационная и нелактационная форма.
В первом случае заболевание считается более редким, в основном связано с изменениями гормонального фона.
Оно склонно к стремительному прогрессированию.
Причины, вызывающие нелактационный мастит, следующие:
- Ускоренное снижение синтеза эстрогенов, вследствие этого – ухудшение функций иммунного механизма в постклимактерический период.
- Скачки гормонального фона в период пубертата становятся стрессом для организма. В этом случае нелактационный мастит может возникнуть у подростков обоих полов.
- Инфицирование швов после операций на груди, например, при внедрении имплантов или вследствие хирургического вмешательства, связанного с кистозно-фиброзной патологией.
- Травмирование и термическое поражение МЖ также вызывает нелактационный мастит. Причем, даже незначительные ссадины или укусы насекомых могут способствовать развитию болезни.
- Травмы молочной железы по типу сдавливания тканей. К патологии приводит ношение неправильно подобранного бюстгальтера, некоторые виды спорта.
- Фурункул на соске, ареоле или на груди также вызывает воспаление по всей области.
- Прием некоторых препаратов.

Второй вид заболевания может иметь такие же причины, но лактационный и нелактационный мастит имеют некоторые различия в этиологии.
Так, воспалительный процесс на груди у женщин во время лактации может быть связан со следующими факторами:
- Заболевания и осложнения в период беременности: анемия, маточная субинволюция, угроза прерывания и другие.
- Проблемы в момент родов: слабая родовая деятельность, влагалищные разрывы, перионетомия, нарушения отслойки плаценты.
- Патологии- гипер-или гиполактация, метроэндометрит и другие.
В процессе кормления новорожденного воспаление молочной железы может перерасти в хронический мастит и имеет следующие причины:
- нарушение правил процесса лактации;
- несоблюдение гигиены;
- несвоевременное сцеживание;
- переохлаждение;
- резкое прекращение вскармливания.
Кроме того, важной причиной, по которой развивается как лактационный, так и нелактационный мастит, может быть врожденная патология строения МЖ.
Важно!
К любому из видов заболевания может привести пирсинг сосков.
Патогенез, виды и клиническая картина заболевания
Патология представляет собой процесс, развивающийся в паренхимальной и интерстициальной ткани с характерными симптомами.
Болезнь больше присуща женщинам после кормления, причем заболевают 80% мам при первой лактации. С каждым последующим рождением ребенка риск развития снижается.
Для справки!
Чаще встречается односторонний острый лактационный мастит, воспаление поражает обе МЖ при поздней стадии.
Кожа на груди тонкая и нежная, поэтому любое нарушение целостности покровов в сочетании с другими провоцирующими факторами может вызвать микротрещины в соске, в которые моментально попадает инфекция.
Развитию гнойного способствуют следующие патогены:
- стафилококк;
- стрептококк;
- грибы кандида;
- протеи;
- синегнойная или кишечная палочка.
Инфекция может распространяться патогенным или лимфогенным путем из других очагов и способствовать тому, что начинается .
Процесс принято подразделять на несколько типов, в зависимости от степени развития.
Серозный
Это начальная стадия мастита, относится к лактационному типу, связана с началом лактостаза. Симптомы у обоих патологий схожи, различие состоит в локализации повышения температуры.
Во втором случае высокие значения наблюдаются в области подмышечных впадин. После сцеживания температура спадает.

Это еще не гнойный мастит, но он отличается распространением жара по всей области груди, который не проходит даже после опорожнения МЖ, и состояние женщины после этого не улучшается. Кроме того, присутствуют следующие признаки:
- отечность;
- уплотнения на груди;
- общая слабость организма;
- болезненность при сцеживании.
Такой недуг может развиваться постепенно или стремительно, в зависимости от продуцирования лейкоцитов, которые вырабатывает организм для борьбы с чужеродными агентами и синтеза серозной субстанции.
Нагрубание МЖ может пройти самостоятельно, но есть шанс преобразования в более тяжелую форму, например, в флегмону.
Важно!
Если воспаление наблюдается длительное время, не стоит ждать, чтобы оно прошло без вмешательства. Необходимо обратиться к врачу.
Инфильтративный
Характерным признаком такой форма патологии является выраженное уплотнение без четких очертаний.
При этом типе состояние кожных покровов не изменяется, они не краснеют, не отекают, локальная температура отсутствует.
Жар начинается, когда молоко из поврежденных протоков попадает в кровь. Болезнь может начаться как у кормящих мам, так и у нерожавших женщин.
Нюанс!
Применяя десенсибилизирующее лечение, можно снизить высокие показатели температуры и успешно вылечить заболевание.
Абсцедирующий
Острый гнойный лактационный мастит, при котором начинается интоксикация, сопровождается проникновением отравляющих частиц в кровоток.
Появляется абсцесс молочной железы. Симптомы наблюдаются следующие:
- напряжение и увеличении размеров МЖ;
- снижение аппетита;
- головная боль;
- общая слабость организма:
- нарушение сна;
- болезненность на груди даже в состоянии покоя.

В зависимости от локализации очага принято подразделять следующие виды патологии:
- В области соска и ареолы – субальвеолярный тип.
- Расположение нарывов внутри железы – это .
- Гнойник под верхним слоем эпидермиса = подкожная форма.
- Абсцесс молочной железы позади МЖ, находящийся в клетчатке – ретромаммарная флегмона.
Смешанная форма или инфильтративно-абсцедирующий тип характерен образованием уплотненного болезненного очага.
Это область, состоящая из нескольких мелких инфильтратов, слившихся воедино. Если вовремя не вылечить патологию, сама по себе она не пройдет.
А опасность заключается в том, что нарывающий чирей может прорвать, и тогда его токсичное содержимое попадет в грудное молоко.
Флегмозный
Остро-разлитое гнойное воспаление жировых тканей и клетчатки начинается с небольшого опухшего .
Область болезненна при пальпации. Флегмона проникает в глубокие слои кожи и вызывается теми же бактериями, которые приводят к импетиго.
Так как поверхностная часть эпидермиса не допускает распространения патогенов, болезнь не считается заразной. Признаки, сопровождающие недуг в острой форме, следующие:
- озноб и высокая температура;
- гиперемия кожи;
- флюктуация;
- слабый пульс;
- снижение АД;
- инфильтрация тканей;
- гемостатический дерматит.
Хроническая форма связана с проникновением возбудителей слабовирулентного типа, отличается синюшностью покровов и деревянистой плотностью.
Гангренозный
Это последняя стадия заболевания, при которой в воспалительный процесс вовлекаются сосуды.
Увеличение МЖ сопровождается омертвением тканей и появлением пузырьков, наполненных гангренозным экссудатом.
При нарыве проникает гной в молоко, поэтому кормление прекращают. Кожа приобретает синюшно-багровый оттенок, температура высокая, общее состояние тяжелое.
Методики диагностирования
При первых подозрениях на воспалительный процесс в грудной железе необходимо обратиться к врачу.
Постановка диагноза начинается со сбора анамнеза, осмотра пациентки и пальпации МЖ. Далее специалист направляет на следующие обследования:
- Анализ молока бактериологический и цитологический. Проверка pH и активности редуктазы.
- УЗИ для обнаружения зоны гнойного поражения на молочной железе и изменения тканей.
- Маммография для смешанного типа мастита.
- Лабораторные исследования крови и мочи.
Также проводится дифференцированная диагностика. Это необходимо, чтобы определить, не начал ли развиваться рак или кистозно-фиброзная мастопатия.
В таких случая в исследования включаются следующие методики:
- КТ;
- МРТ;
- термография;
- гистология;
- биопсия.
При наличии острого гнойного мастита инфильтрата для обследования его содержимого на определение бактерий.

Терапевтические методики
Консервативное лечение мастита допустимо при серозной форме заболевания и в следующих случаях:
- Состояние пациентки удовлетворительное.
- Воспалительный процесс длится не более трех дней.
- Температура не превышает 38 0С и легко сбивается.
- Инфильтрат занимает площадь менее, чем 1 квадрант МЖ.
- Лабораторные исследования показывают норму.
Если заболевание находится на начальной стадии, можно обойтись простыми мерами и рекомендациями.
Консервативная терапия
Лечение мастита начинается с выполнения правильного кормления и сцеживания:
- Опорожнять грудь, как здоровую, так и больную, нужно каждые три часа.
- Можно предварительно принимать теплую ванну и делать массаж .
Для снятия боли и облегчения сцеживания назначают спазмолитики трижды в сутки за 5 — 10 минут до опорожнения протоков.
Также пациентке вводят препараты на основе окситоцина, которые способствуют выделению молока без застоев, и средства, подавляющие лактацию. Используются анестетики, например, новокаиновая блокада.
Важно!
Слишком горячая или холодная вода при мастите противопоказаны.
Что касается антибиотиков, их применение зависит от определения возбудителя и его чувствительности к препарату. Для назначают следующие группы лекарств:
- цефалоспориновые;
- пенициллиновые;
- аминогликозиды;
- ингибиторы лактамазы;
- составы на основе клавулановой кислоты.
Медикаменты выписывают для перорального приема, в виде таблеток и капсул, для парентерального введения в форме растворов.
Кроме того, назначают антигистаминные средства: Лоратадин, Цетиризин и другие. Обязательно врач рекомендует пропить курс витаминов, особенно комплексы группы В и С.

Если после приема лекарств длительно сохраняется положительная динамика, пациентку направляют на физиотерапию.
Ультразвук и УВЧ способствуют скорейшему рассасыванию инфильтратов и восстановлению функций МЖ.
Хирургическое вмешательство
Показанием такого лечения являются диагностированные деструктивные формы патологии. Операция при мастите проводится в стационаре, под общей анестезией.
Гнойное образование подлежит вскрытию, вычищению и дренированию, так как существует риск развития сепсиса.
Даже если имеется гнойник на соске, разрез проводится на расстоянии 1 — 1,5 см от ареолы, в радиальном векторе.
Края зажимаются, хирург промывает полость перекисью водорода и антисептиком, вводит резиновую трубку для дренажа и накладывает повязку, пропитанную гипертоническим раствором.
Исключение составляет ретромаммарный тип, при котором проходящий разрез локализуется по нижней части на грудной железе таким образом, что она приподнимается вверх. После того, как врач вскрыл абсцесс, он промывает и дренирует пораженную зону.
Послеоперационный период включает в себя антибактериальное лечение гнойного мастита, промывание антисептиками и ежедневные перевязки.
Важно!
можно возобновлять только в случае ликвидации воспаления и отрицательных результатов исследования молока на наличие возбудителей.
При гангренозной форме и флегмоне вскармливание прерывают.
В качестве осложнений после хирургического вмешательства называют сепсис и образование молочных свищей, которые, как правило, закрываются в течение 25 — 30 дней, и особого вреда не наносят.
Оставшийся шрам может деформировать МЖ. Также возможны рецидивы при рождении следующего ребенка, что часто приводит к повторной операции.

Народные способы лечения
Если патология находится в начальной стадии, можно использовать рецепты народной медицины, предварительно посоветовавшись с врачом:
- Прикладывание очищенного, распаренного на область поражения на ночь в течение 3 дней.
- Обмывание груди раствором с морской солью. Следует избегать зону ареолы, чтобы не вызвать раздражение.
- Средство на основе 50 г сока алоэ и такого же количества каланхоэ, смешанного с 25 г меда. Из состава делают компресс и прикладывают на ночь.
- Отвар шалфея принимают трижды в день по 30 г для приостановки лактации.
- Настой из ромашки и тысячелистника, взятых в равных пропорциях – отличное наружное антисептическое средство.
Используя составы, важно помнить, что они не должны быть горячими или холодными. Также следует проверить, нет ли аллергии организма на растения.
Важно!
Если воспаление не уходит более 3 — 4 дней, продолжать применение народных средств не стоит, нужно немедленно обратиться к врачу.
Профилактические меры
В большинстве случаев, даже при рождении первого ребенка мастита можно избежать, если следовать простым правилам:
- Соблюдать гигиену, обмывать МЖ теплой водой до и после кормления. Можно использовать травяные отвары.
- Если появляются микротрещины, их важно вовремя лечить. На время заживления лактацию больной грудью лучше прекратить.
- Использовать только хлопчатобумажное белье, в которое вкладывать специальные стерильные салфетки.
- Сцеживание лучше проводить вручную. При первых признаках застоев нужно делать массаж.
- Правильно прикладывать ребенка к груди, не прерывать резко процесс лактации.
- Организовать сбалансированное питание.
- Не пропускать визиты к гинекологу.
Если все же мастит начал развиваться, нельзя самостоятельно назначать лечение. даже при легких формах важно посетить маммолога.
При начальных стадиях патологии терапия проводится амбулаторно, а возникновение гнойного мастита требует нахождения в стационаре.
Если после вскрытия остался рубец, его тоже не нужно запускать, так как свежие шрамы устраняются при помощи препаратов. Более глубокие дефекты может убрать только пластический хирург.
grudok.ru
Поиск по сайту
Email рассылка
Узнавай первым
об обновлениях на сайте по Email БЕСПЛАТНО! Как только на сайте появятся новые посты, видео или фото, Ты сразу же будешь извещен об этом одним из первых.
Новое на сайте
Новое на форуме
Нет сообщений для показа











