5 мифов про антибиотики, или К чему приводит любовь к таблеткам. Про антибиотики
Антибиотики: польза и вред
Несмотря на своё относительно недавнее появление, антибиотики быстро захватили популярность и стали в народе практически «лекарством от всего». Связано это с тем, что открытие антибиотиков стало мощнейшим прорывом в области медицины. Впрочем, другая часть населения полагает, что антибиотики — это настоящий яд, принимать который их не заставит даже тяжёлая бактериальная инфекция, угрожающая жизни.
Мы дадим ответы на несколько популярных вопросов об антибактериальных препаратах. Возможно, это поможет смотреть на проблему объективнее, не становясь беспечными и не превращаясь в паникёров.
(источник: Pinterest)
Что было до антибиотиков?
Надо понимать, что до открытия антибиотиков всё было плохо. Даже очень. Идеи, известные сегодня каждому трёхлетнему ребёнку благодаря рекламе антибактериального мыла, тогда совсем не были распространены. Всё дело в том, что про существование бактерий никто не знал. Впервые их удалось разглядеть в оптический микроскоп лишь в 1676 году. Но даже после этого доказать, что именно они являются возбудителями болезней долгое время никто не мог до 1850 года. Тогда с этой задачей справился Луи Пастер, который придумал пастеризацию (а не «пастерЛИизацию», как многие думают).
Пастер понял, что нагревание жидкостей, например, молока, позволит избавиться от многих бактерий и продлить срок хранения продуктов.
На волне интереса к влиянию бактерий на возникновение болезней удалось резко сократить смертность от открытых ранений и при родах. Врачи начали дезинфицировать руки и инструменты (раньше это не считалось обязательным), Кох получил Нобелевскую премию за исследование туберкулёза, а Флемминг в 1928 году синтезировал пенициллин и доказал его эффективность.
Интересно, что прежде работы по описанию антибактериальных свойств препаратов уже существовали. Например, сальварсан — «спасительный мышьяк», которым удавалось вылечить сифилис. Лекарство было, мягко говоря, не безопасным, но давало надежду на выздоровление неизлечимо больным, поэтому активно использовалось.
Эти примеры доказали эффективность применения микробов в войне друг с другом и спровоцировали появление огромного количества антибиотиков: на сегодняшний день количество известных нам соединений достигает 7000! Однако, за последние 40 лет никаких прорывов в поиске новых антибиотиков так и не наблюдалось. Важно понимать, что в этой войне у бактерий чудовищная фора: они невероятно более древние организмы и у них было чудовищно много времени, чтобы развить изощренные механизмы воздействия на других живых существ.
(источник: Pinterest)
Разве антибиотики, как и всякая «химия», не убивают организм?
Новость для любителей прикладывать подорожник, капать в глаз чай и лечить геморрой огурцом: антибиотики существуют примерно столько, сколько вообще существуют бактерии и грибы. То есть очень-очень-очень долго. Дело в том, что их не придумали, их открыли. То есть, буквально нашли. В процессе коэволюции бактерии и грибы разрабатывали новые виды вооружений для эффективного противодействия. Мы просто случайно обнаружили их, разобрались, что конкретно помогает, и смогли выделить и очистить нужное вещество.
В папирусе Эберса, древнеегипетском медицинском сочинении, говорилось о том, что рекомендуется к гноящимся ранам прикладывать дрожжевые компрессы, а возраст этого папируса — более трех с половиной тысяч лет. В Древнем Китае целители применяли компрессы из ферментированной соевой муки для борьбы с инфекцией. Индейцы майя и инки применяли в лечебных целях заплесневелые грибы, выращенные на кукурузе. Рекомендовал плесень при гнойной инфекции и известный арабский эскулап Абу Али Ибн Сина (Авиценна).
(источник: emhotep.net)
Люди не изобретают антибиотики, учёные их не «ищут», чтобы потом производить. Просто вооружённые современными методами, мы знаем, что помогает не весь кусок заплесневелого хлеба, а определённое вещество, выделяемое плесенью.
Как работают антибиотики?
Существует две большие группы антибиотиков — бактерицидные и бактериостатические. Первые убивают бактерии, вторые не дают им размножаться. Бактерицидные средства атакуют клеточные стенки бактерий, разрушая их целиком.
Бактериостатические используют более тонкие подходы. Например, ограничивая питание клетки определёнными веществами, необходимыми для производства второй ДНК, тем самым не давая клеткам делиться, или же нарушают работу РНК, которые транслируют информацию с исходной ДНК на реплицируемую. Тогда информация будет передаваться неправильно и деления так же не произойдёт.
Если вам приходилось часто лечиться от инфекций или, по крайней мере, смотреть медицинские сериалы, вы знаете, что ещё бывают антибиотики «широкого» и «узкого» спектра. Из названия ясно, что первые подавляют много типов бактерий, а вторые направлены на борьбу с определённой группой.
Проблема заключается в том, что возбудителей инфекций так много, что определить конкретный тип бактерий бывает очень трудно. Скажем, при бактериальном ОРЗ время для определения точного типа бактерий совпадает со временем, за которое иммунитет обычно сам справляется с болезнью.
Что они лечат?
Как подсказывает название, антибиотики борются с бактериальными инфекциями. Естественно, не все антибиотики помогают против всех болезней, зачастую достаточно сложно подобрать адекватное решение, но медицина не стояла на месте весь ХХ век, сегодняшние препараты значительно эффективнее и безопаснее своих предшественников. Когда стало ясно, что бактерии могут эволюционировать за считанные годы и перестать реагировать на лечение антибиотиками, врачи начали изучать действие лекарств подробнее, стараясь наносить более точечные удары.
Кроме бактериальных инфекций, есть ещё и вирусные. Тут антибиотики, увы, бесполезны. Дело в том, что вирусы — это совсем другое царство живых существ, действующих по принципиально другим механизмам.
В упрощённом виде можно сказать, что вирусы внедряются в клетки и заставляют их «работать на себя», а затем разрушают их и ищут следующую жертву. Теоретически, действуя на клетку, можно остановить и заразивший её вирус. Но как научить лекарство атаковать только заражённые клетки? Задача, мягко говоря, не из простых. Антибиотики в этом случае нанесут больше вреда, чем пользы.
Однако, по некоторым данным, 46% наших соотечественников уверены, что лечить вирусные инфекции антибиотиками — нормально и эффективно. Вообще важно понимать, что организм человека вполне в состоянии справиться с большинством бактериальных инфекций. У нас сложная и чрезвычайно развитая система борьбы, частью которой является, например, жар — температуру вашего тела поднимает не болезнь, а сам иммунитет, он как бы пытается «выкурить» врага.
(источник: Pinterest)
Стоит ли их принимать?
Не стоит забывать, что антибиотики за сравнительной небольшой срок своего использования смогли спасти сотни миллионов жизней. Существуют болезни и случаи, когда лечение антибиотиками — единственный разумный выход. Но именно эффективность таких препаратов сыграла с человечеством злую шутку: их стали назначать всем подряд. Действительно, если существует столь эффективное лекарство, почему бы не давать его людям при первом же подозрении на инфекцию? А вдруг поможет?
Для того, чтобы разобраться, к чему это привело, нужно понимать, что возбудители болезни тоже не стоят на месте. Как и любой другой живой организм, они стремятся жить и размножаться. Начиная лечение антибиотиками, мы создаём стандартные условия для естественного отбора: наследуемость признаков, закрытую популяцию и опасность вымирания. Благодаря индивидуальной изменчивости, восприимчивость к антибиотикам у каждой бактерии может отличаться. В таком случае, естественно, первыми погибнут бактерии с низкой «резистентностью», а те, у кого восприимчивость посерьёзнее, смогут выжить и поделиться.
Следующее поколение будет эффективнее противостоять антибиотикам, потому что унаследует повышенную резистентность от «родителя».
Теперь представьте, что человек в это время к тому же периодически забывает принимать таблетки. А значит, снижает концентрацию антибиотика в организме, позволяя выжить ещё большему числу бактерий. Потом и вовсе перестаёт пить лекарство, потому что ему «не помогло» или, наоборот, «стало лучше». На выходе мы получаем человека, заражённого бактериальной инфекцией, способной передаваться воздушно-капельным путём, которая ещё и сопротивляется антибиотикам. И это всего в одном пациенте за короткое время!
Врачи называют антибиотики «невосполнимым ресурсом человечества», потому что относительно скоро они перестанут работать. Производство пенициллина смогли наладить к 1943 году, а в 1947 уже обнаружили штамм золотистого стафилококка, невосприимчивый к пенициллину. То есть тысячелетия развития медицины позволили нам иметь надёжное лекарство в течение четырёх лет, за это время бактерии приспособились. Это гонка на опережение, в которой у нас нет шансов. Мы не сможем победить бактерии, мы можем их только сдерживать.
Биолог Михаил Гельфанд рассказывает, почему антибиотики нужно пропивать до конца.
Как правильно пить антибиотики?
Ответственно. На самом деле, печальный опыт показывает, что врачи иногда назначают антибиотики там, где они совсем не нужны. Некоторые делают это чтобы подстраховаться. Пациенты часто «требуют» назначение антибиотиков, потому что в ряде областей власти запрещают их безрецептурную продажу — именно из-за повального «самолечения». В общем, не стоит воспринимать врачей как врагов, их задача — вылечить вас. Отнеситесь ответственно к назначениям и уточните, почему вам показаны именно эти препараты, а не другие.
Если же антибиотики назначены после анализов, сбора анамнеза и уточнения побочных эффектов, принимать их нужно строго по инструкции: не нарушая дозировок и длительности курса. Прерывать приём таблеток или пить их в неправильной дозировке опасно, потому что вы либо навредите себе, либо внесёте свой вклад в появление бактериальных инфекций, которые уже не будут лечиться антибиотиками. Также на время приёма курса антибиотиков советуют ограничить физические тренировки: при любых болезнях главными лекарствами являются режим и питание, наш иммунитет настроен на борьбу с болезнями, помогите ему, а не мешайте.
Продолжая тренироваться, вы вынуждаете своё тело тратить энергию на восстановление мышечных тканей, что в итоге замедлит процесс выздоровления.
Кстати, о питании: некоторые антибиотики могут плохо влиять на микрофлору кишечника, поэтому внимательно следите за тем, как их нужно принимать — до еды или после. Ещё следите за совместимостью препаратов. Врача нужно обязательно уведомить о том, какие лекарства вы принимаете или недавно принимали.
Например, действие многих антибиотиков снижает эффект от противозачаточных, что может привести к нежелательной беременности ещё и во время болезни, чего вам совсем не хочется. Ну и наконец, не следует употреблять алкоголь и забывать о индивидуальной непереносимости и аллергиях!
(источник: kinopoisk.ru)
Кому не надо принимать антибиотики?
В первую очередь тем, кому врач их не назначал. Часто слышу от знакомых, что они покупают в аптеке антибиотики и принимают их без назначения специалиста, потому что при похожих симптомах в прошлый раз им это средство помогало. Не надо так!
Во-вторых, осторожно к антибиотикам следует относиться беременным, кормящим и детям. На самом деле, в этом списке нет ничего удивительного: детям и беременным нужно аккуратно относиться ко всему. Причина банальна. Концентрация одного и того же препарата после приёма таблетки у взрослого весом 80 кг и у малыша весом 8 кг будет отличаться в 10 раз. Дети восприимчивее взрослых ко всем веществам. Поэтому самолечение с ребёнком строго противопоказано.
Итого, антибиотики – хорошо или плохо?
Несмотря на безответственное отношение людей к использованию антибиотиков, пока фармакологам удаётся находить и создавать препараты, которые эффективно борются с бактериальными инфекциями. Антибиотики — это серьёзное оружие против бактерий и применять их нужно с умом, тщательно соблюдая инструкции и проконсультировавшись с квалифицированным врачом.
Как и во многих других областях, вредят крайности — приём антибиотиков по любому поводу и полный отказ и отрицание таких лекарств. В общем, думайте головой и будьте здоровы!
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
newtonew.com
Все, что вам нужно знать про антибиотики. Часть 3. Досье на популярные группы

Здравствуйте, дорогие друзья!
Сегодня мы с вами завершим разбор наиболее популярных групп антибиотиков.
Напомню, что пока мы с вами поговорили только о пенициллинах и цефалоспоринах.
Постараюсь не растекаться мыслью по древу и быть краткой, чтобы вы у меня тут не заснули.
Ведь откровенно говоря, как написала одна моя читательница в комментариях, тема-то скуууучная…
Но я сильно надеюсь, что вы победите сон и дочитаете статью до конца. Хотя бы потому, что я для вас очень старалась. :-)
А если дочитаете, то я уверена, что вы возьмете из нашего сегодняшнего разговора что-то полезное для себя.
Это вам поможет при случае просветить и вразумить любителей «палить из пушки по воробьям» и выпрашивать у вас антибиотики.
Ну что же, приступим.
Группа аминогликозидов
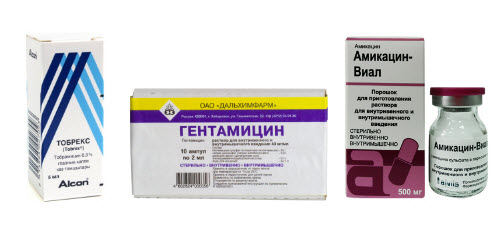
Аминогликозиды были выделены из лучистых грибков рода Actinomyces в 1944 году. Родоначальником этой группы является стрептомицин.
Существует 3 поколения аминогликозидов:
| 1 поколение | 2 поколение | 3 поколение |
| Стрептомицин Неомицин Канамицин | Гентамицин Тобрамицин | Амикацин |
Стрептомицин чаще всего применяли в лечении туберкулеза, но туберкулезная палочка к нему быстро адаптировалась, и честно говоря, не знаю, применяют ли его сейчас.
Канамицин в этом плане оказался более стойким.
А вот к неомицину резистентность микробов практически не развивается.
Поэтому он до сих пор широко используется в некоторых средствах для местного применения: Полижинакс, Тержинан, Флуцинар Н, Пимафукорт, Анауран, Полидекса, Макситрол и др.
Гентамицин. Резистентность к нему развивается медленно.
Он применяется не только парентерально, но, подобно неомицину, входит в состав ряда наружных средств, таких как: Целестодерм-В с гарамицином, Гаразон, Акридерм ГК, Тридерм и др.
К тобрамицину микробы еще не сумели приспособиться. Помните, в состав какого средства он входит?
Правильно! :-) В состав глазных капель Тобрекс.
Препарат третьего поколения Амикацин когда-то произвел фурор в клинической практике. Его назначали при тяжелых инфекционных заболеваниях: он очень хорошо работал там, где его «коллеги» оказывались бессильны.
Но ввиду токсичности Амикацина, его применение ограничено.
Механизм действия
Аминогликозиды оказывают бактерицидное действие: они угнетают синтез белка – основного строительного материала бактериальной клетки, и она гибнет.
На каких возбудителей они действуют?
Наибольшую активность они проявляют в отношении грамотрицательных бактерий: кишечной палочки, протея, клебсиеллы, действуют на возбудителей туберкулеза, чумы, бруцеллеза, туляремии, на синегнойную палочку, менингококк.
Как они ведут себя в организме?
При приеме внутрь они практически не всасываются, поэтому применяются парентерально, кроме неомицина, который оказался самым токсичным для слухового нерва.
По этой причине его используют только в наружных средствах. И только на неповрежденные поверхности, иначе он попадет в системный кровоток и может вызвать побочные эффекты.
Основные показания к применению аминогликозидов
- Сепсис.
- Бактериальный эндокардит.
- Менингит.
- Туберкулез, туляремия, бруцеллез, чума.
- Внутрибольничная инфекция.
- Инфекции мочевыводящих путей (осторожно!).
Побочные эффекты
Помню, были времена, когда Гентамицин назначали направо-налево всем подряд, включая новорожденных.
А между тем, антибиотики этой группы очень токсичны.
Они ототоксичны, то есть повреждают слуховой и вестибулярный аппараты, вызывая снижение слуха или даже полную и необратимую его потерю, нарушение координации движений, головокружение.
Они нефротоксичны, т.е. оказывают повреждающее действие на почки, особенно часто у пожилых, если применяются длительно и в высоких дозах. К счастью, после отмены препарата, функция почек в большинстве случаев восстанавливается.
Они могут вызвать нервно-мышечную блокаду вплоть до полного паралича дыхательных мышц.
Беременные, кормящие, дети, пожилые
Беременным аминогликозиды назначаются только в крайнем случае, так как они могут оказывать нефротоксическое действие на плод и вызывать врожденную глухоту.
Кормящим – осторожно, поскольку эти средства проникают в грудное молоко, и нарушают кишечную микрофлору малыша.
Детям – только при непереносимости других антибиотиков или в случае чувствительности возбудителя только к этой группе, так как они вызывают угнетение нервной системы: ступор, вялость и даже кому.
Пожилым они назначаются только по жизненным показаниям: у большинства людей преклонного возраста почки работают уже не так, как хотелось бы.
Группа макролидов

Макролиды – любимая многими врачами группа препаратов.
Родоначальником группы является эритромицин, выделенный в 1952 году из почвенного грибка с труднопроизносимым названием Streptomyces erythreus.
В химической формуле макролидов может содержаться 14, 15 или 16 атомов углерода, и чаще всего макролиды подразделяют не по поколениям, а вот так:
| 14-членные | 15-членные | 16-членные |
| Природные | ||
| Эритромицин | Спирамицин (Ровамицин) | |
| Джозамицин (Вильпрафен) | ||
| Мидекамицин (Макропен) | ||
| Полусинтетические | ||
| Кларитромицин (Клацид, Клабакс, Фромилид и др.) | Азитромицин (Сумамед, Азивок, Зи-фактор, Зитролид и др.) | |
| Рокситромицин (Рулид) | ||
Преимущества макролидов
- Мало токсичны.
- Активны в отношении широкого спектра бактерий.
- Создают высокие концентрации в тканях.
- Помимо антибактериального, оказывают иммуномодулирующее и противовоспалительное действие.
- Действуют даже на внутриклеточные микроорганизмы.
Пару слов об особенностях некоторых макролидов.
Эритромицин – сейчас не знаю, а когда-то его особенно любили назначать при заболеваниях горла (ангина, фарингит). Из группы макролидов он чаще других (в 30-40% случаев) вызывает побочные эффекты и прежде всего, боли в животе, тошноту, рвоту, диарею, так как усиливает перистальтику желудочно-кишечного тракта.
У пожилых его применение приводит к снижению слуха (!)
Принимать его следует за час до еды, так как пища уменьшает его биодоступность.
Кларитромицин – в отличие от других макролидов, проявляет высокую активность в отношении Helicobacter pylori, который, как считают, является виновником язвенной болезни. Так что он включен в схемы эрадикации, т.е. уничтожения этой микробины.
Побочные эффекты дает в 16% случаев.
Его можно принимать независимо от приема пищи.
Азитромицин отличается короткими схемами приема (1-3 дня). Побочные эффекты вызывает в 9% случаев (чаще всего, диспепсические расстройства). Лечебная концентрация сохраняется 5-7 дней после приема последней дозы.
Механизм антибактериального действия макролидов
Макролиды, как и предыдущая группа, тоже подавляют синтез белков в бактериальной клетке, но действуют они бактериостатически. Хотя в высоких концентрациях оказывают бактерицидное действие.
Правда, микробы пытаются адаптироваться и к макролидам.
Одни из них вырабатывают ферменты, которые мешают связыванию антибиотика с рибосомами бактериальной клетки, где происходит синтез белка.
Другие без зазрения совести выпроваживают антибиотик из своего дома с помощью транспортных белков.
И, тем не менее, резистентность микробов к ним пока считается невысокой.
На каких возбудителей действуют?
Они активны в отношении грамположительных кокков (стафилококков, стрептококков, пневмококков), действуют на возбудителей коклюша, дифтерии, токсоплазмоза, но самая главная их особенность – способность проникать внутрь клетки, где любят обустраивать себе жилье хламидии, микоплазмы и некоторые др. микроорганизмы.
Мало какие антибиотики могут этим похвастаться.
А поскольку выше упомянутые инфекции чрезвычайно распространены среди сексуально активных слоев населения, то не зарастет народная тропа в аптеку жертв внутриклеточных оккупантов с внушительным списком препаратов наперевес. :-)
Как они ведут себя в организме?
В целом макролиды хорошо всасываются в желудочно-кишечном тракте, но на их всасывание влияет прием пищи. Он значительно уменьшает биодоступность эритромицина, в меньшей степени – азитромицина, рокситромицина и мидекамицина и практически не влияет на биодоступность кларитромицина, спирамицина и джозамицина.
Основные показания к применению
- Инфекции Лор-органов: синуситы, отиты, фарингиты, тонзиллиты.
- Инфекции нижних дыхательных путей: бронхиты, пневмонии.
- Инфекции, передающиеся половым путем: хламидиоз, микоплазмоз, уреаплазмоз.
- Инфекции кожи и мягких тканей. Например, эритромицин входит в состав хорошо известного вам средства Зинерит.
Наиболее частые побочные эффекты
- Тошнота, рвота, диарея (чаще всего их вызывает эритромицин).
- Головная боль, головокружение.
- Реже – нарушение функции печени.
В инструкциях вы увидите огромный список побочных, которые я здесь перечислять не буду. Среди них есть и серьезные. Но все-таки, сколько публикаций я не встречала, большинство докторов сходится во мнении, что это наиболее безопасная группа.
А вы как считаете, друзья?
Беременные, кормящие, дети, пожилые
Беременным – назначают, взвесив все «за» и «против», если нет альтернативы (кроме рокситромицина, который противопоказан). Только Джозамицин (Вильпрафен) разрешен.
Кормящим – макролиды проникают в грудное молоко, поэтому лучше воздержаться. Джозамицин разрешен.
Детям – применяются в возрастных дозировках и соответствующих формах выпуска.
Пожилым – без особенностей. Чаще, чем у молодых, встречается нарушение функции печени. А при использовании эритромицина – снижение слуха.
Важно!
Антациды уменьшают всасывание макролидов, особенно азитромицина.
Группа тетрациклинов

К этой группе относятся тетрациклин и доксициклин.
Эти средства очень токсичны, вызывают массу побочных эффектов, хотя и действуют на «миллион» всяких-разных микробов, включая внутриклеточные и экзотические.
Механизм действия
Действуют бактериостатически, подавляя синтез белка в микробной клетке.
На кого действуют?
Активны в отношении стафилококков, стрептококков, гонококков, клебсиел, возбудителей сальмонеллеза, дизентерии, хламидийной инфекции, сифилиса, а доксициклин плюс к этому действует на микроорганизмы, вызывающие туляремию, холеру, бруцеллез, лихорадку Ку и много других инфекций.
Как они ведут себя в организме?
Безобразно! :-) Наверное, нет ни одной системы в теле человека, которую не затронули бы антибиотики этой группы.
Сам тетрациклин всасывается в ЖКТ примерно на 60-80%, а доксициклин – на все 100.
Основные показания к применению
Я даже затрудняюсь выделить наиболее частые инфекции, при которых врачи назначают тетрациклины, и прежде всего, доксициклин:
- Инфекции, передающиеся половым путем, включая хламидиозы, микоплазмозы,
- Бронхиты, пневмонии,
- Отиты, синуситы, фарингиты, тонзиллиты,
- Циститы, пиелонефриты, простатиты,
- Холециститы, холангиты,
- Инфекции кожи и мягких тканей,
- И многое другое…
Побочные эффекты:
- Рвота, головная боль, повышение внутричерепного давления.
- Тошнота, запоры или диарея, изъязвления пищевода, желудка и 12 п.к.
- Различные аллергические реакции вплоть до анафилактического шока.
- Перикардит, тахикардия, гипотония.
- Боли в суставах и мышцах.
- Нарушение функции печени.
- Кандидоз, дисбактериоз.
- Изменение цвета зубной эмали.
- Фотосенсибилизация.
Как видите, побочных много, и очень серьезных, поэтому НИКОГДА не рекомендуйте тетрациклины самостоятельно.
Как, впрочем, и антибиотики других групп.
Беременные, кормящие, дети, пожилые
Беременным и кормящим – противопоказаны.
Детям –с 8 лет.
Тетрациклины замедляют рост костей у детей, необратимо изменяют цвет зубов на желтый или светло-коричневый.
Пожилым – противопоказаны при тяжелых нарушения функции печени.
Важно!
Доксициклин снижает эффективность эстрогенсодержащих пероральных контрацептивов – во лечения этим препаратом необходимо использовать альтернативные средства контрацепции.
Антациды уменьшают всасывание тетрациклинов, поэтому между их приемами нужно делать перерыв 1-3 часа.
Для профилактики изъязвления желудочно-кишечного тракта доксициклин принимают в дневные часы с большим количеством жидкости, лучше во время еды.
Учитывая, что тетрациклины вызывают фотосенсибилизацию, пребывание на солнце следует ограничить во время лечения доксициклином и в течение 4-5 дней после него. Предупреждайте об этом покупателя! А лучше предложите ему на этот период солнцезащитные средства.
Напомню вам, что фотосенсибилизация – это повышенная чувствительность кожи к действию ультрафиолетовых лучей. Она может проявиться либо тяжелым солнечным ожогом с покраснением и образованием пузырей, либо коричневыми пятнами на открытых участках тела.
Группа линкозамидов
В эту группу входят природный антибиотик линкомицин и его полусинтетический аналог клиндамицин.
На кого действуют?
К ним наиболее чувствительны стафилококки, стрептококки, пневмококки, возбудители угревой сыпи Propionibacterium acnes, а также большинство микроорганизмов, вызывающих чисто женскую болячку, именуемую бактериальным вагинозом: гарднерелла, микоплазма и др.
Механизм действия
Линкозамиды оказывают бактериостатическое действие, подавляя синтез белка рибосомами бактериальной клетки. В высоких концентрациях оказывают бактерицидный эффект.
Как они ведут себя в организме?
Они устойчивы к действию соляной кислоты и желудочного сока, поэтому могут применяться не только парентерально, но и внутрь.
Если сравнивать линкомицин и клиндамицин, то пища значительно уменьшает биодоступность первого, поэтому линкомицин рекомендуют принимать за 1 час до еды.
Клиндамицин более активен, чем линкомицин, лучше всасывается в ЖКТ, его биодоступность не зависит от приема пищи.
Но зато он чаще, чем линкомицин вызывает поражение кишечника (псевдомембранозный колит).
Наиболее частые случаи применения
С этой группы антибиотиков, как правило, лечение НЕ НАЧИНАЮТ.
На сегодняшний день есть более эффективные средства.
В основном, они назначаются в следующих случаях:
- Инфекции кожи и мягких тканей. Например, гель Далацин, раствор Зеркалин используются для лечения угревой сыпи.
- Бактериальный вагиноз (свечи, кремы вагинальные).
- Бронхиты, пневмонии.
Наиболее частые побочные эффекты
- Тошнота, рвота, боли в животе, диарея, псевдомембранозный колит.
- Аллергические реакции.
- Изменения в крови: нейтропения, тромбоцитопения.
Беременные, кормящие, дети, пожилые
Беременным и кормящим – не рекомендуются
Детям – линкомицин с 1 месяца (парентерально), клиндамицин – с 3 лет, наружно – с 12 лет
Пожилым – без особенностей. Осторожно при нарушении функции печени.
Резистентность к ним развивается медленно, но возможна перекрестная резистентность с макролидами. Иными словами, если макролиды не действуют на какого-то микроба, то с высокой долей вероятности и линкозамиды на него тоже не подействуют.
Амфениколы

В эту группу входит хлорамфеникол, а попросту говоря, левомицетин.
Это старенький антибиотик, открытый в конце 40-х годов прошлого столетия, на который когда-то «подсели» наши предки, чтобы остановить невесть откуда взявшуюся диарею или цистит.
В некоторых семьях стандарты лечения тех или иных недугов, передаваясь из поколения в поколение, дошли до наших дней. Поэтому так сложно бывает убедить покупателя, что сейчас есть намного более безопасные и куда более эффективные препараты.
Кратенько напомню вам о левомицетине.
Механизм действия
Оказывает бактериостатическое действие: подавляет синтез белка рибосомами.
В больших концентрациях – бактерицидное.
На кого действует?
Действует на стафилококков, стрептококков, гонококков, менингококков, палочек дизентерии, сальмонеллеза, клебсиеллу, протей и др.
Резистентность микробов к левомицетину развивается медленно, но горячая любовь наших граждан к этому антибиотику сделала свое «черное» дело: в России 50-90% палочек дизентерии и 10% палочек сальмонеллеза устойчивы к хлорамфениколу.
Как ведет себя в организме?
Хлорамфеникол хорошо всасывается в желудочно-кишечном тракте при приеме внутрь, биодоступность при этом составляет 80%. Пища на нее не влияет.
В наружных формах (глазные капли, мази) оказывает не только местное, но и системное действие.
Наиболее частые случаи применения
- Дизентерия, сальмонеллез (таблетки).
- Бактериальные инфекции глаз (глазные капли 0,25%).
- В составе мазей (Левомеколь, Левосин) применяется при гнойных ранах, трофических язвах).
Наиболее частые побочные эффекты
На этом остановлюсь чуть подробнее.
- Тошнота, рвота, диарея, раздражение слизистой рта.
- Снижение количества нейтрофилов, что ведет к иммунодефициту и частым заболеваниям, так как основная их функция – фагоцитоз, т.е. поглощение микроорганизмов и погибших клеток.
- Снижение количества тромбоцитов. Значит, повышается риск кровотечений при малейшем порезе.
- Снижение гемоглобина. Следовательно, нарушается перенос кислорода к тканям, нарушаются функции многих органов.
- Дисбактериоз кишечника, кандидоз.
В ряде случаев токсическое действие левомицетина на кроветворные органы бывает настолько сильным, что приводит к летальному исходу.
Беременные, кормящие, дети, пожилые
Беременным и кормящим противопоказан.
Детям – строго в возрастных дозировках. Назначает только врач!
Пожилым – осторожно при нарушении функции печени.
Важно:
При приеме хлорамфеникола необходимо сдавать клинический анализ крови 1 раз в 3 дня.
Левомицетин применяется ТОЛЬКО при индивидуальной непереносимости или неэффективности более безопасных средств.
На этом все. Надеюсь, что у вас хватило сил дочитать до конца.
Разговор получился длинным, но я постаралась дать вам лишь общие характеристики основных групп антибиотиков, поскольку не устану повторять:
ИХ ДОЛЖЕН НАЗНАЧАТЬ ВРАЧ!
Если хотите что-то добавить, прокомментировать, пишите внизу в окошечке комментариев.
Если вы считаете этот блог ценным для трудяг фармбизнеса, не забывайте кликать на кнопки соц. сетей (см. ниже), в которых состоите, чтобы поделиться ссылкой на статью со своими коллегами.
Спасибо всем, кто прислал «ребусы» покупателей!
Записывайте и присылайте еще!
В заключение вам одна из таких загадок:
Что бы это значило?

Жду ваших вариантов!
До новой встречи на блоге «Аптека для человека!»
С любовью к вам, Марина Кузнецова

P.S. Если Вы хотите быть в курсе новых статей блога, и если Вы хотите получать ценные для работы шпаргалки, подписывайтесь на рассылку! Не пожалеете. :-)
Форма подписки находится вверху страницы и под каждой статьей. После того, как Вы введете свой адрес, имя и нажмете на кнопку «подписаться», Вам надо будет заглянуть в свой почтовый ящик. Там будет письмо, в котором нужно активировать подписку, нажав на кнопку «активировать».
После этого Вам напишут, что Вы успешно подписались на рассылку и затем Вы получите письмо, в котором БУДЕТ ССЫЛКА НА СКАЧИВАНИЕ ШПАРГАЛОК.
В общем, все как в сказке: игла в яйце, яйцо в утке, утка в зайце... :-)
Если ничего не поняли, посмотрите инструкцию вот здесь.
ЕСЛИ ВЫ НЕ ПОЛУЧИЛИ НИКАКОГО ПИСЬМА, ПРОВЕРЬТЕ ПАПКУ «СПАМ».
ЕСЛИ ОНО ТАМ, ОТКРОЙТЕ ПИСЬМО И СВЕРХУ НАЖМИТЕ КНОПКУ «НЕ СПАМ».
ЕСЛИ ПИСЬМА НЕТ НИГДЕ, НАПИШИТЕ МНЕ.
Теперь все. Пока-пока!
nikafarm.ru
история открытия, применение и побочные действия
В наше время совершенно невозможно представить ни одну домашнюю аптечку без наличия в ней каких-либо антибиотиков, которые, как правило, остаются после проведенного курса лечения домочадцев и постепенно пополняют перечень лекарственных средств. Все ли мы знаем об антибиотиках, имеем ли вообще представление, что это такое? Попытаемся разобраться в данном вопросе и, по возможности, дать самые необходимые рекомендации по их применению.
Антибиотики: что, кто, как и когда
На вопрос «что такое антибиотики?» можно ответить так: это специфические химические вещества, которые вырабатываются микроорганизмами и способны даже в небольших количествах оказывать избирательное токсическое действие на другие микроорганизмы и на клетки злокачественных опухолей. Другими словами, антибиотики — вещества, которые способны остановить рост или даже привести к гибели болезнетворных бактерий и микроорганизмов.
С уверенностью можно сказать, что открыл антибиотики английский ученый Александр Флеминг. Хотя «руку к этому приложили» и профессор Российской военно-медицинской академии Монассейн, и русский врач-дерматолог А. Полотебнов. Еще в конце XIX века выделением антибиотиков занимался и итальянский врач Гозио, но результаты его опытов поглотило время. А американцам Ваксману и Дюбо удалось получить из почвенных проб два новых антибиотика — грамицидин и стрептомицин.
Начало XX столетия ознаменовалось многими новыми открытиями, давшими миру большие возможности. Одним из них стала работа А. Флеминга. В 1929 году английский ученый выделил грибок пенициллиум нотатум, уничтожавший опасные для человека стрептококки. Позднее производство этого антибиотика было поставлено на поток, что оказало неоценимую услугу человечеству. В феврале 1941 года с помощью пенициллина врачи попытались спасти мужчину, умиравшего в госпитале от сепсиса. В 1942 году антибиотик спас жизнь очень многим, в том числе летчикам, получившим ранения в боях под Лондоном. Промышленный выпуск пенициллина начался в Америке в 1943 году.
Таким образом, медики получили прекрасное средство, способное бороться с гнойными и инфекционными заболеваниями, воспалением легких и туберкулезом, отитом и гайморитом, абсцессом и флегмоной.
«Взлеты» и «падения» антибиотиков
На первых порах антибиотики очень добросовестно справлялись со своей ролью. Сферой их деятельности были бактериальное заражение жизненно важных органов, быстро прогрессирующие инфекции, с которыми иммунная система не в состоянии справиться сама. Они по-прежнему незаменимы при туберкулезе, ангине, пневмонии, сепсисе. Для предотвращения инфекционных заражений их часто назначают после хирургических операций (даже стоматолог после удаления зуба обязательно порекомендует принимать антибиотики). Только с помощью антибиотиков лечится микоплазменная инфекция, хламидиоз и некоторые другие инфекционные заболевания мочеполовой системы.
Уязвимость такого лечения заключается в резистентности (устойчивости) возбудителей инфекционных заболеваний к антибиотику, которая возникает в результате огромной генетической пластичности микроорганизмов. Другой немаловажный фактор снижения эффективности применения антибиотиков — неистребимая тяга людей к самолечению, при котором мы сами себе назначаем неправильные дозы лекарств или ограничиваемся их кратковременным (1—2 дня) приемом. Но следует помнить, что хорошо одному, то идет во вред другому. К тому же все бактерии имеют разную чувствительность к антибиотикам. Если, например, пенициллин помог вылечить пневмонию, то это совершенно не значит, что им можно лечить кашель.
Кто победит в схватке человека с микробами?
Далеко не простой оказалась ситуация с применением антибиотиков. Во-первых, они зачастую «бьют» направо и налево, не разбирая, где свой, а где чужой. Это выражается в том, что антибиотики подавляют не только болезнетворную, патогенную, но и полезную микрофлору пищеварительного тракта, тем самым провоцируя дисбактериоз кишечника и аллергию.
Особенно длительный прием лекарств приводит к нарушению равновесия в организме человека, что влечет за собой ослабление иммунитета и активное размножение вредных для организма человека грибков. Болезнетворные микробы на редкость живучи, поэтому очень часто антибиотик не может полностью уничтожить врага: остаются сильнейшие, которые затем мутируют и приспосабливаются к новым условиям, в том числе и к данному антибиотику. Здесь уже вступает в силу закон физики: на каждое действие должно иметься противодействие. Чем больше новых антибиотиков создает человек, тем больше появляется болезнетворных микроорганизмов, способных им противостоять.
По данным американских ученых, проводивших исследования в госпиталях США, от неизвестных инфекционных болезней, против которых не смогли помочь никакие антибиотики, в 1992 году скончались около 13 300 пациентов.
Ежегодно человечество тратит огромные средства на разработку и производство новых, довольно дорогих лекарств, но природа снова и снова посылает армии микроорганизмов, которые противостоят этим препаратам. Процесс борьбы кажется нескончаемым, пока не будет сделано открытие, позволяющее кардинально решить вопрос взаимодействия болезнетворных микробов и антибиотиков.
Не навреди!
Основной принцип медицины и девиз любого врача: «Не навреди!». Особенно он актуален в ситуации с антибиотиками. Все мы грешим тягой к самолечению, но при приеме таких препаратов самодеятельность вовсе неуместна.
Во-первых, следует помнить, что антибиотики не всесильны. Они практически не действуют в случае вирусной инфекции. Так, например, большинство простуд и ОРЗ имеют именно вирусную природу, и применение антибиотиков в этом случае совершенно не эффективно. Не справляются они и с грибками рода кандида, глистами, амебами и лямблиями.
Прописывая антибиотик, врач всегда руководствуется возрастом и общим состоянием пациента, наличием сопутствующих заболеваний. Эффективность воздействия антибиотика зависит и от длительности употребления лекарства. Если курс сократить, то возникают новые устойчивые штаммы бактерий, и в дальнейшем его прием становится уже бесполезным. Если же, наоборот, слишком долго пить антибиотик, то может развиться дисбактериоз кишечника и аллергия. Поэтому вместе с антибиотиком назначают и антигистаминные препараты. Аллергические реакции обычно нейтрализуются супрастином, тавегилом и другими антиаллергическими средствами.
Побочные эффекты от приема антибиотиков не ограничиваются аллергией и расстройством желудка. Лекарства подчас провоцируют тошноту, рвоту, а у женщин — рост грибковой флоры во влагалище. Они подавляют полезные микроорганизмы, формирующие местный иммунитет. А когда иммунитет подавлен, то грибки начинают размножаться.
Беременным принимать антибиотики (особенно последней, новой волны) нельзя, так как они оказывают негативное влияние на развитие плода. Наиболее опасным периодом является первая половина беременности (особенно до седьмой недели, когда плацента только формируется и ребенок практически ничем не защищен от отрицательного воздействия медикаментов). Будущим мамам рекомендуется избегать или свести к минимуму употребление антибиотиков.
Антибиотики из таблицы Менделеева
Применение чужеродных белковых веществ (а таковыми и являются антибиотики для нашего организма) всегда чревато. Поэтому практическая медицина начинает обращать свой взор в сторону противомикробных средств не животного и не растительного происхождения, но обладающих не менее эффективным действием. Речь идет о минералах (минеральных веществах). В далекие времена, когда еще не был выделен пенициллин и другие антибиотики из микроорганизмов, медицина использовала для борьбы с различными инфекционными заболеваниями и поражениями ртуть, теллур, бор, хром и другие минеральные вещества.
Правда, микробы умудрились вырабатывать устойчивость и к ним. Но среди химических элементов нашлись такие, которые по праву могут быть отнесены к несгибаемым и неутомимым борцам с инфекцией, — это йод и серебро. Йод как антисептик знают с незапамятных времен, и позиции свои он не сдает.
Медицинское применение серебра известно с глубокой древности. Его антимикробное действие было открыто в конце XIX века, но более громко и активно заговорили о серебре как об антибиотическом средстве в последние 10 лет. Так, например, если антибиотики убивают незначительное количество болезнетворных микроорганизмов, то серебро действует против 650, в том числе вирусов и грибков. Кроме того, серебро обладает прекрасными дезинфицирующими свойствами. Ученые показали, что при одинаковых концентрациях антибактериальное действие серебряной воды в 1750 раз сильнее подобного действия карболовой кислоты и в 3,5 раза сильнее, чем действие сулемы и хлорной извести.
В настоящее время ученые изобрели коллоидное серебро, которое можно употреблять внутрь, протирать им кожу, полоскать горло, промывать нос. Разработано много методик лечения различных заболеваний с использованием коллоидного серебра. Целебные свойства серебряной воды (коллоидного серебра) с успехом используются при многих трудно поддающихся лечению заболеваниях, в комплексной терапии которых необходимо длительное применение антимикробных средств. К ним можно отнести остеомиелит, хроническую пневмонию, иммунодефицитные состояния, ревматоидный артрит, бронхиальную астму, экзему, язвенную болезнь желудка и двенадцатиперстной кишки, а также цистит, уретрит.
С лечебными целями коллоидное серебро в качестве примочек, орошений, полосканий, ингаляций можно использовать при лечении экземы, стригущего лишая, стрептодермии, бородавках, гриппе, рините, гастритах и колитах, простатите и цистите, а также стоматите, глоссите, фарингите и тонзиллите.
Следует помнить
- антибиотики были, есть и остаются на сегодняшний день основным средством лечения многих заболеваний;
- даже если вы очень информированы в вопросах медицины, применение антибиотиков все же согласуйте со своим лечащим врачом;
- если врач назначил вам антибиотик, то постарайтесь неукоснительно выполнять его предписания;
- не забывайте, что антибиотики могут вызвать аллергию и дисбактериоз кишечника; будьте предельно внимательны к своему организму;
- постарайтесь получить у врача четкие рекомендации не только по способу приема антибиотика, но и по диете и витаминотерапии;
- помогите врачу в подборе лекарства, давая ему информацию о том, какие антибиотики и когда вы принимали. Не забудьте упомянуть о своем состоянии в момент их приема.
www.policlinica.ru
Хорошая статья про антибиотики - антибиотики для детей - запись пользователя Катя (Samaika) в сообществе Детские болезни от года до трех в категории Медикаменты для ребенка
Сергей Сидоренкозаведующий лабораторией медицинской микробиологии и химиотерапии Государственного научного центра по антибиотикам, профессор кафедры микробиологии и химиотерапии Российской Медицинской Академии Последипломного Образования, д.м.н.Несколько слов о микроорганизмах, вызывающих болезниЧтобы понять принцип действия антибиотиков, сначала надо увидеть механизм возникновения инфекционных заболеваний в человеческом организме, поэтому начнем разговор с вызывающих их микроорганизмов. Все инфекционные болезни вызываются микроорганизмами, существенно различающимися по выраженности своих болезнетворных свойств. Одни из них способны преодолевать защитные силы организма человека и вызывать крайне тяжелые и даже смертельные заболевания (возбудители чумы, менингитов), с другими организм легко справляется без посторонней помощи (например, возбудители простудных заболеваний). В зависимости от внутренней организации микроорганизмы делят на 3 группы: бактерии, вирусы и простейшие (амебы, лямблии и другие). Бактерии и простейшие имеют клеточную структуру (ядро, содержащее ДНК, клеточную стенку и т.п.), и потому способны к самостоятельному существованию. Вирусы лишены клеточной организации. Они представляют собой молекулу ДНК или РНК, окруженную белковой капсулой и являются абсолютными паразитами. Вирусы способны проявлять признаки жизни (прежде всего, размножаться), лишь после проникновения в клетки «хозяина» (растения, животного, человека), используя их как биохимические «минизаводы». Какие же существуют способы борьбы с микроорганизмами, вызывающими инфекционные заболевания? В природе есть огромное количество веществ, способных убивать все живое, в том числе и возбудителей инфекционных болезней, например, этиловый спирт или перекись водорода. Эти вещества можно использовать для обеззараживания (дезинфекции) неживых объектов, но для лечения инфекционных болезней они не подходят из-за высокой токсичности их для организма человека.История антибиотиковВпервые идея поиска веществ, губительно действующих на микроорганизмы, но безвредных для человека, была четко сформулирована и реализована на рубеже XIX - XX веков Паулем Эрлихом. Такие вещества Эрлих сравнил с «магической пулей». Первые вещества со свойствами «магической пули» были обнаружены среди производных синтетических красителей, они стали применяться для лечения сифилиса и получили название «химиопрепараты», а процесс лечения был назван химиотерапией. В быту сегодня под химиотерапией понимают только лечение онкологических заболеваний, что не совсем верно. Следует признать, что идеальную «магическую пулю» вряд ли удастся найти, поскольку в определенных дозах любые вещества (даже поваренная соль) могут оказывать на организм человека неблагоприятное действие. Но поиск препаратов, способных обезвредить микроорганизмы, продолжался. Несколько позже ученые научились использовать в своих целях такое явление, как противостояние (антагонизм) бактерий. Что это такое? Дело в том, что бактерии распространены в природе практически повсеместно (в почве, воде и т.д.), так же как и другие живые существа, они вынуждены вести между собой борьбу за существование. И основным оружием в этой борьбе являются специальные вещества, вырабатываемые одними видами бактерий, и губительно действующие на другие виды. Именно эти вещества и называются антибиотиками.Особенности медицинской терминологииИтак, существуют антибиотики - это вещества природного происхождения и химиопрепараты - это искусственно созданные вещества аналогичного действия, объединяются они общим термином «антибактериальные препараты». Особенности терминологии могут вызвать затруднения у неспециалиста. Иногда в аптеке можно услышать, как покупатель добивается ответа у провизора: «БИСЕПТОЛ (или, например, ЦИПРОФЛОКСАЦИН) это антибиотик или нет»? Дело в том, что оба эти лекарства являются антибактериальными препаратами из группы химиопрепаратов. Но для пациента различия между антибиотиками и химиопрепаратами не очень важны.Какие бывают антибиотики?Важно знать, что процессы жизнедеятельности клеток человека коренным образом отличаются от процессов жизнедеятельности бактериальной клетки. Антибиотики, в отличие от перекиси водорода и этилового спирта, оказывают избирательное воздействие именно на процессы жизнедеятельности бактерий, подавляя их, и не затрагивают процессов, протекающих в клетках человеческого организма. Поэтому известные в настоящее время антибиотики классифицируются на основе их механизма действия и химической структуры. Так одни антибиотики подавляют синтез внешней оболочки (мембраны) бактериальной клетки - структуры, полностью отсутствующей в человеческой клетке. Наиболее важными среди таких препаратов являются антибиотики группы пенициллинов, цефалоспоринов и некоторые другие препараты. Другие же антибиотики подавляют различные этапы синтеза белка бактериальными клетками: это препараты, входящие в группу тетрациклинов (ДОКСИЦИКЛИН), макролидов (ЭРИТРОМИЦИН, КЛАРИТРОМИЦИН, АЗИТРОМИЦИН и др.), аминогликозидов (СТРЕПТОМИЦИН, ГЕНТАМИЦИН, АМИКАЦИН). Антибиотики существенно различаются по своему основному свойству - противобактериальной активности. В инструкции к каждому антибактериальному препарату приведен перечень бактерий, на который данный препарат действует - спектр его активности; одни антибиотики действуют на многие виды бактерий, другие - только на отдельные виды микробов. К сожалению, до сих пор не обнаружены антибактериальные препараты, которые бы подавляли жизнедеятельность одновременно и бактерий и вирусов, поскольку различия в строении и особенностях обмена веществ у этих микроорганизмов носят принципиальный характер. Лекарственных препаратов, способных действовать на вирусы, несмотря на значительны успехи последних лет, еще явно недостаточно, а эффективность их относительно невысока.Как формируется устойчивость микроорганизмов к антибиотикамВсе живое, в том числе и бактерии быстро приспосабливаются к неблагоприятным условиям внешней среды. Выработка устойчивости к антибиотикам - один из наиболее ярких примеров такого приспособления. Можно утверждать, что рано или поздно любой вид бактерий сможет выработать устойчивость к любому антибактериальному препарату. Выработка устойчивости происходит тем быстрее, чем в большем объеме применяется данное вещество. По мере того, как бактерии вырабатывают устойчивость к антибиотикам, человечество вынуждено изобретать все новые препараты. Поэтому можно предположить, что если сегодня мы будем бесконтрольно назначать антибактериальные препараты всем детям, то завтра внуков нам лечить будет просто нечем. В ходе этой гонки в обществе возникают конфликты интересов. Общество, в целом, заинтересовано в сокращении затрат на антибактериальную терапию и соблюдении баланса между стоимостью и эффективностью лечения. Для достижения этой цели необходимо ограничить применение антибиотиков строгими показаниями, что позволит избежать излишних затрат на разработку и изготовление новых препаратов. Производители же антибиотиков наоборот заинтересованы в увеличении объема продаж (за счет расширения показаний), что неизбежно приведет к более быстрому распространению устойчивости микроорганизмов к лекарствам и, как следствие, необходимости разработки все новых и новых препаратов. К сожалению, массовое и неконтролируемое применение антибиотиков уже привело к широкому распространению устойчивости микроорганизмов к ним. Причем в России неконтролируемое применение антибиотиков (в аптеках возможен их безрецептурный отпуск, что по международным правилам недопустимо) сочетается с дефицитом средств на здравоохранение. На сегодняшний день в нашей стране большинство возбудителей наиболее распространенных инфекций устойчивы к таким препаратам, как БИСЕПТОЛ, ГЕНТАМИЦИН и препаратам группы тетрациклинов. Неоднозначна ситуация с ПЕНИЦИЛЛИНОМ, АМПЦИЛЛИНОМ и АМОКСИЦИЛЛИНОМ, чувствительность к этим препаратам сохраняет только один микроорганизм - пневмококк. Поэтому для выбора препарата для лечения врачу необходимо знать не только каким возбудителем вызвана инфекция, но и то, к какому препарату этот возбудитель чувствителен. Казалось бы, что эта проблема легко решается при проведении лабораторных исследований. Но, увы, при применении современных методов исследований ответ может быть получен лишь через 2 - 3 суток. Вследствие этого в реальной жизни антибиотики назначают эмпирически, т.е. на основании имеющегося практического опыта. Но даже самый блестящий врач не может самостоятельно накопить опыт по применению всех возможных антибиотиков и уверенно сказать, что препарат А лучше чем препарат Б. К тому же необходимо учитывать насколько широко в конкретном географическом регионе среди бактерий распространена устойчивость к конкретному препарату. Врачу неизбежно приходится опираться на результаты специальных исследований, их критический анализ, мировой и национальный опыт, а также на рекомендации по стандартам лечения, разработанные экспертами.Назначение антибиотиковПосле всего сказанного вполне очевидно, что антибиотики следует применять только при инфекциях, вызываемых бактериями. В стационаре при тяжелых и угрожающих жизни инфекционных заболеваниях (например, менингит - воспаление оболочек мозга, пневмония - воспаление легких и др.) ответственность за правильность выбора целиком лежит на враче, который основывается на данных наблюдения за пациентом и на результатах специальных исследований. При легких инфекциях, протекающих в «домашних» (амбулаторных) условиях, ситуация принципиально иная. Врач осматривает ребенка и назначает лекарства, иногда это сопровождается объяснениями и ответами на вопросы, иногда - нет. Нередко врача просят назначить антибиотик. В таких ситуациях врачу иногда психологически легче выписать рецепт, а не подвергать риску свою репутацию и тратить время на объяснение нецелесообразности такого назначения. Поэтому никогда не просите врача назначить ребенку антибиотики, тем более что после ухода врача обычно происходит домашний совет, звонки родственникам и знакомым и лишь затем принимается решение давать ребенку антибиотики или нет.Как и когда надо применять антибиотикиРассмотрим некоторые ситуации, которые без сомнения интересует всех родителей. Антибиотики при инфекции дыхательных путей. В этой ситуации прежде всего родители должны четко представлять, что:естественная частота инфекций дыхательных путей у детей дошкольного возраста составляет 6 - 10 эпизодов в год;назначение антибиотиков при каждом эпизоде инфекции - непомерная нагрузка на организм ребенка.Надежных внешних признаков или простых и дешевых лабораторных методов, позволяющих различать вирусную и бактериальную природу инфекций дыхательных путей, к сожалению, нет. В то же время известно, что острый ринит (насморк) и острый бронхит (воспаление слизистой оболочки бронхов) практически всегда вызываются вирусами, а ангина (воспаление небных миндалин и глотки), острый отит (воспаление уха) и синусит (воспаление слизистой оболочки околоносовых пазух) в значительной части случаев - бактериями. Естественно предположить, что подходы к антибактериальной терапии отдельных острых инфекций верхних дыхательных путей должны несколько различаться. При остром рините (насморке) и бронхите антибиотики не показаны. На практике все происходит по-другому: один - два дня повышенной температуры и кашля у ребенка родители, как правило, достаточно легко выдерживают без дачи малышу антибиотиков. Но в последующем напряжение возрастает, больше всего родителей беспокоит вопрос, не осложнится ли бронхит пневмонией. Здесь стоит отметить, что развитие такого осложнения возможно, но его частота практически не зависит от предшествовавшего приема антибиотиков. Основными признаками развития осложнения служит ухудшение состояния (дальнейшее повышение температуры тела, усиление кашля, появление одышки), в такой ситуации надо немедленно вызывать врача, который и решит, надо ли корректировать лечение. Если же состояние не ухудшается, но и существенно не улучшается, то очевидной причины для назначения антибиотиков нет, тем не менее именно в этот период некоторые родители не выдерживают и начинают давать препараты детям «на всякий случай». Что можно сказать в этом случае? Назначение антибиотиков детям не должно заменять назначение «валерьянки» родителям! Особо следует отметить, что за этим очень популярным критерием назначения антибиотиков при вирусных инфекциях - сохранение повышенной температуры в течение 3-х дней - нет ровным счетом никаких обоснований. Естественная длительность лихорадочного периода при вирусных инфекциях дыхательных путей у детей значительно варьирует, возможны колебания от 3 до 7 дней, но иногда и больше. Более длительное сохранение так называемой субфебрильной температуры (37,0-37,5° градусов С) может быть связано со многими причинами. В таких ситуациях попытки добиться нормализации температуры тела назначением последовательных курсов различных антибиотиков обречены на неудачу и откладывают выяснение истиной причины патологического состояния. Типичным вариантом течения вирусной инфекции также является сохранение кашля на фоне улучшения общего состояния и нормализации температуры тела. Необходимо помнить, что антибиотики - не являются противокашлевыми средствами. У родителей в этой ситуации есть широкие возможности по применению народных противокашлевых средств. Кашель является естественным защитным механизмом, он исчезает последним из всех симптомов заболевания. Однако если у ребенка интенсивный кашель сохраняется 3 - 4 и более недель, то надо искать его причину. При остром отите тактика антибактериальной терапии иная, поскольку вероятность бактериальной природы этого заболевания достигает 40 - 60%. Учитывая это, одним из возможных подходов может быть назначение антибиотиков всем заболевшим (такой подход до недавнего времени был широко распространен в Северной Америке). Для острого отита характерны интенсивные боли в первые 24 - 48 ч, затем у большинства детей состояние значительно улучшается и заболевание разрешается самостоятельно, лишь у части пациентов симптомы заболевания сохраняются. Существуют интересные расчеты, показывающие, что если антибиотики назначать всем детям с острым отитом, то некоторую помощь (сокращение лихорадочного периода и длительности болей) они могут оказать только тем пациентам, у которых не должно было произойти самостоятельного быстрого разрешения заболевания. Таким может быть лишь 1 ребенок из 20. Что же будет с остальными 19-ю детьми? При приеме современных препаратов группы пенициллинов, таких как АМОКСИЦИЛЛИН или АМОКСИЦИЛЛИН/КЛАВУЛАНАТ, ничего страшного не произойдет, у 2 - 3 детей может развиться понос или появятся кожные высыпания, которые быстро исчезнут после отмены препаратов, но выздоровление не ускорится. Как и в случае с бронхитом, назначение антибиотиков при отите не предотвращает развитие гнойных осложнений. Осложенные формы отита с одинаковой частотой развиваются как у детей, получавших антибиотики, так и у не получавших их. К настоящему времени выработана иная тактика назначения антибиотиков при остром отите. Антибиотики целесообразно назначать всем детям в возрасте до 6 месяцев даже при сомнительном диагнозе острого отита (выяснить, что у маленького ребенка болит именно ухо не так просто). В возрасте от 6 месяцев до 2-х лет при сомнительном диагнозе (или крайне легком течении) назначение антибиотиков можно отложить и ограничиться наблюдением - это так называемая выжидательная тактика. Если в течение 24-48 ч состояние не улучшится, то необходимо начать антибактериальную терапию. Конечно, в этом случае к родителям предъявляются повышенные требования. Прежде всего необходимо обсудить свое поведение с врачом и уточнить, на какие признаки заболевания необходимо обращать внимание. Главное уметь объективно оценить динамику боли, ее усиление или уменьшение и вовремя заметить появление новых признаков болезни - кашель, сыпь и др. У родителей должна быть возможность связаться с врачом по телефону, должны быть наготове антибиотики широкого спектра действия, например, антибиотики пенициллинового ряда (дополнительно, этот вопрос следует решить с лечащим врачом). У детей старше 2 лет первоначальное наблюдение является самой предпочтительной тактикой, за исключением случаев наиболее тяжелого течения (температура выше 39 градусов С, интенсивные боли) болезни. Естественно, во время наблюдения детям необходимо давать обезболивающие препараты и, по необходимости, жаропонижающие. При диагнозе пневмония или серьезных подозрениях на эту патологию тактика антибактериальной терапии отличается от двух предыдущих случаев. Для отдельных возрастных групп детей характерны некоторые особенности преобладающих возбудителей болезни. Так, в возрасте до 5 - 6 лет, по данным некоторых исследователей, до 50% случаев пневмонии могут вызываться вирусами. В более старшем возрасте вероятность вирусной природы пневмонии существенно снижается и возрастает роль бактерий в развитии воспаления легких. Тем не менее во всех возрастных группах частым возбудителем данного заболевания является пневмококк. Именно в связи с высокой вероятностью пневмококковой природы и риском тяжелого течения заболевания пневмония является безусловным показанием для назначения антибактериальной терапии. При легких бактериальных инфекциях, склонных к самостоятельному разрешению, положительные эффекты антибиотиков выражены в незначительной степениОсновные принципы антибактериальной терапииБеглого взгляда на особенности антибактериальной терапии в приведенных выше примерах достаточно для выделения основных принципов антибактериальной терапии:Быстрое назначение наиболее эффективных препаратов в тех случаях, когда их эффект доказан.Максимальное сокращение применения антибиотиков во всех других случаях.Выбор антибиотиковПо логике событий, после определения показаний для назначения антибактериальной терапии следует этап выбора препаратов. В настоящее время для медицинского применения в России разрешено около 50 различных антибактериальных препаратов. Вполне очевидно, что выбор правильного препарата для лечения отдельных заболеваний требует значительных профессиональных знаний, во-первых, о спектре действия каждого препарата, и во-вторых, о наиболее вероятных возбудителях отдельных инфекционных болезней. Но есть общие положения, которые необходимо знать и врачам, и родителям маленьких пациентов. Речь пойдет о возможности развития нежелательных явлений после приема лекарства и об ограничениях или запрете на прием отдельных препаратов. Сразу же необходимо оговориться, что все запреты относительны, так как в критических ситуациях, при наличии реальной угрозы жизни, врач может назначить даже запрещенный для детей препарат. В отношении новых препаратов, как правило, действуют ограничения на применение их у новорожденных детей и детей в возрасте до 2 - 6 месяцев. Подобные ограничения объясняются отсутствием опыта применения новых препаратов у детей младших возрастных групп и риском развития нежелательных эффектов, связанных с особенностями возрастной физиологии. В инструкциях к лекарствам в таких ситуациях просто указывают, что данных о безопасности препарата для детей младших возрастных групп нет. Врач должен самостоятельно оценить соотношение пользы и вероятного вреда при назначении препарата. К наиболее частым нежелательным явлениям, встречающимся у 10 - 15% пациентов при приеме всех антибиотиков, относятся расстройства желудочно-кишечного тракта (тошнота, рвота, жидкий стул - диарея, боли в животе), головная боль, различная сыпь на коже. Эти явления, как правило, исчезают без последствий после прекращения приема препаратов. Ко второй группе нежелательных явлений относятся аллергические реакции (от сыпи на коже до анафилактического шока ), они наиболее характерны для препаратов группы пенициллинов, на препараты других групп они возникают крайне редко. Иногда родители говорят, что у ребенка аллергия «на все». При тщательном анализе каждой конкретной ситуации практически всегда оказывается, что это не так. К наиболее серьезным нежелательным явлениям относятся специфические поражения органов и систем, развивающиеся под воздействием отдельных лекарств. Несмотря на то что современные препараты на стадии разработки проходят крайне жесткий контроль, иногда способность вызывать такие поражения может выявиться только через несколько лет после начала применения препаратов. Именно поэтому к разрешенным для применения у детей младших возрастных групп (и беременных женщин) относятся только хорошо изученные в течение многих лет препараты.Антибактериальные препараты, особо опасные для детейСреди всего разнообразия современных антибиотиков следует выделить три группы препаратов, назначение которых возможно только в экстремальных ситуациях. В первую очередь речь идет о ЛЕВОМИЦЕТИНЕ. При приеме этого препарата (иногда достаточно одной таблетки) возможно развитие апластической анемии (тотального угнетения процессов кроветворения в костном мозге), неизбежно приводящей к смерти. Несмотря на то, что указанное осложнение развивается крайне редко, современный уровень развития медицины не позволяет подвергать детей даже минимальному риску. В настоящее время нет таких ситуаций, при которых левомицетин нельзя было бы заменить более эффективным и безопасным препаратом. У детей нельзя применять антибактериальные препараты группы тетрациклинов (ТЕТРАЦИКЛИН, ДОКСИЦИКЛИН, МИНОЦИКЛИН), которые нарушают формирование зубной эмали. Не разрешены к применению у детей препараты важной и перспективной группы фторированных хинолонов, которые легко опознать по названию - все они содержат окончание «-флоксацин» (НОРФЛОКСАЦИН, ПЕФЛОКСАЦИН, ЦИПРОФЛОКСАЦИН, ОФЛОКСАЦИН и др.). Препараты этой группы являются предпочтительными (средствами выбора) при лечении инфекций мочевыводящих путей, кишечных инфекций. Наиболее новые фторхинолоны (ЛЕВОФЛОКСАЦИН, МОКСИФЛОКСАЦИН) высоко эффективны при инфекциях дыхательных путей. Причиной ограничения применения фторхинолонов у детей является экспериментальная находка: было обнаружено, что они нарушают формирование суставных хрящей у неполовозрелых животных (собак). В этой связи уже с момента появления фторхинолонов в медицинской практике их использование у детей было запрещено. В дальнейшем фторхинолоны начали понемногу применять у детей всех возрастных групп при угрожающих жизни инфекциях, если возбудители оказывались устойчивыми ко всем другим препаратам. Однако массово фторхинолоны у детей не применялись, возможно благодаря этому повреждения хрящевой ткани у них не зарегистрированы. Несмотря на всю важность и перспективность группы фторхинолонов для лечения инфекционных болезней об их неограниченном применении у детей не может быть и речи. Не столь категорично, но все же настоятельно следует рекомендовать ограничить применения у детей сульфаниламидов и комбинированного препарата триметоприм + сульфаметоксазол, широко известного под названием БИСЕПТОЛ. Если сульфаниламиды в чистом виде уже практически исчезли из практики, то бисептол еще пользуется значительной популярностью. Существует несколько причин для ограничения применения этого препарата во всех возрастных группах: препарат лишь тормозит размножение бактерий, но не уничтожает их. Среди подавляющего большинства бактерий - возбудителей инфекционных болезней - именно к БИСЕПТОЛУ широко распространена их устойчивость. И наконец этот препарат, хотя и крайне редко, но все же может вызывать тяжелые поражения кожи и печени, а также угнетать кроветворение. Можно сказать, что вероятность отрицательных эффектов БИСЕПТОЛА перевешивает его крайне сомнительные положительные свойства.Мифы об антибиотикахИтак, антибиотики, конечно же, могут вызывать вполне определенные нежелательные реакции. Но вдобавок к их истинным грехам иногда приходится слышать и явно незаслуженные обвинения. Достаточно часто не только в научно-популярных, но и в специальных статьях как о чем-то совершенно очевидном говорят о способности антибиотиков угнетать иммунитет. Подобные утверждения абсолютно ничем не подтверждены. Многочисленными исследованиями однозначно установлено, что ни один из разрешенных к применению в медицинской практике антибиотиков при использовании в лечебных дозах не угнетает систему иммунитета. Следующая крайне болезненная проблема: влияние антибиотиков на кишечную микрофлору и дисбактериоз. Здесь стоит сказать несколько слов по вопросу, выходящему за рамки темы настоящей статьи. Более или менее постоянный состав кишечной микрофлоры у ребенка формируется в течение первых 6 - 12 месяцев жизни, а иногда и дольше, в зависимости от вида вскармливания. В течение этого периода функция желудочно-кишечного тракта характеризуется нестабильностью и частыми нарушениями (боли, вздутия живота, понос), а видовой и количественный состав кишечной микрофлоры - более или менее выраженными отклонениями от средних значений. В самом общем виде описанные изменения состава микрофлоры называют дисбактериозом. Однако до настоящего времени нет убедительных обоснований того, какие именно изменения в составе кишечной микрофлоры следует считать патологическими. Используемые критерии нормы и патологии являются сегодня произвольными, а необычайный общественный интерес к проблеме дисбактериоза не имеет под собой серьезных оснований. На фоне приема антибиотиков состав кишечной микрофлоры неизбежно меняется, более того, во время приема наиболее мощных антибактериальных средств (препаратов группы цефалоспоринов III - IV поколений, карбапенемов - ИМИПЕНЕМА или МЕРОПЕНЕМА) на короткий срок можно даже стерилизовать кишечник. Наверное, это можно назвать дисбактериозом, но имеет ли это практическое значение? Если ребенка ничего не беспокоит, то абсолютно никакого. Если же у ребенка на фоне приема антибиотиков развился понос, то необходимо сопоставить тяжесть основного заболевания и потребность в антибактериальной терапии с выраженностью желудочно-кишечного расстройства. Придется либо терпеть и окончить курс лечения, либо отменить антибиотик до окончания поноса. После отмены антибактериального препарата практически всегда функция кишечника быстро нормализуется, но у самых маленьких детей процесс восстановления может затянуться. Основным методом коррекции должна быть оптимизация питания, возможен прием биопрепаратов, содержащих «полезные» лакто- и бифидобактерии, но ни в коем случае не следует пытаться исправить ситуацию назначением новых антибиотиков. С концепцией дисбактериоза связано и представление о неизбежной активизации роста грибов, живущих в кишечнике и потенциально способных вызывать инфекционные заболевания при приеме антибиотиков. Например, на слизистой оболочке половых органов или на небных миндалинах может появиться легко снимающийся рыхлый налет, похожий на творог, при этом самочувствие человека ухудшается. Действительно, у пациентов с иммунным дефицитом, страдающих онкологическими заболеваниями крови или у больных СПИДом, на фоне длительной интенсивной терапии антибиотиками возможно развитие грибковой инфекции. Поэтому им необходимо иногда назначать профилактические курсы противогрибковых препаратов. В других ситуациях профилактика грибковых инфекций (особенно НИСТАТИНОМ) лишена смысла, поскольку такие инфекции практически никогда не возникают. В заключение необходимо еще раз подчеркнуть, что антибактериальные препараты являются единственными эффективными средствами лечения инфекционных болезней. Но, к сожалению, быстрое формирование бактериями устойчивости к антибиотикам, обусловленное нерациональным использованием бактериальных препаратов, приводит к быстрой утрате эффективности последних. Поэтому наряду с поиском препаратов с принципиально новыми механизмами действия необходимы совместные усилия врачей, фармацевтов и пациентов по упорядочению использования антибиотиков и сохранению их для будущег
вирусы приспосабливаются к антибиотикамwww.babyblog.ru
5 мифов про антибиотики, или К чему приводит любовь к таблеткам | Здоровая жизнь | Здоровье
МиФ 1. Антибиотики - самое эффективное средство от гриппа и простуды. И вообще почти от всех болезней.
Главное - выучить: простуду и грипп вызывают вирусы, а антибиотики, которые убивают бактерии, против вирусов бессильны! Если во время гриппа или ОРВИ пить антибиотики, то можно заболеть ещё тяжелее - и без того ослабленный гриппом организм вы «добиваете» агрессивными медикаментами. Более того, в будущем, если у вас разовьётся, например, пневмония, антибиотики могут просто не подействовать.
| Чем лечить простуду? ■ Народными методами - 33% (108 голосов) ■ Ждать, пока пройдёт - 29% (93 голоса) ■ Популярными жаропонижающими средствами - 29% (93 голоса) ■ Антибиотиками - 9% (30 голосов) Всего голосов: 324 |
- Бесконтрольное повсеместное применение базовых противовирусных и антимикробных препаратов привело к тому, что выросла невосприимчивость человека к такому лечению. Вообще в России отмечается избыточное назначение препаратов», - говорит Валерий Свистушкин, д. м. н., профессор, главный оториноларинголог Московской области. - По некоторым данным, пациент получает в среднем 7,3 препарата для лечения ОРЗ. А если у него есть сопутствующие патологии, то число одновременно принимаемых медикаментов возрастает в среднем до 14,5.
Если пить антибиотики без надобности, микроорганизмы быстро вырабатывают к ним устойчивость и передают свой генетический материал другим микробам. В результате человек становится опасным для окружающих - ведь все мы обмениваемся вирусами и микробами. Ежегодно только в Европе от различных устойчивых к антибиотикам заболеваний умирает более 25 тыс. человек. До 60% болезнетворных микроорганизмов нечувствительны ко всем основным антибиотикам.
МиФ 2.Антибиотики помогают быстрее других лекарств.
Результат можно заметить довольно быстро. Но в среднем курс лечения антибиотиками длится около 10 дней. И очень опасно прерывать его сразу, после того как полегчало. Самостоятельная отмена антибиотика может привести к печальным последствиям.
- Вот пример: у человека фуникулярная ангина, которую нужно лечить антибиотиком, - рассказывает Галина Холмогорова, к. м. н., ст. науч. сотрудник ГНИЦ профилактической медицины. - Врач назначил курс 10 дней, а у человека уже три дня назад горло болеть перестало, отёчность ушла. Он думает: «А зачем дальше пить антибиотик?» То есть, по сути, он свои микробы антибиотиками «покормил», а не уничтожил до конца. Оставшиеся неубитыми, микробы в итоге приобретают устойчивость. Неудивительно, что в следующий раз лекарство не поможет. И если раньше некоторые заболевания можно было вылечить одним уколом, то теперь требуется длительный курс лечения.
МиФ 3.Антибиотики безвредны.
Антибиотики уничтожают не только микробы, которые вызвали заболевание, но и все чувствительные к ним микроорганизмы, в том числе полезные. Поэтому часто после антибиотиков приходится лечить аллергию, дисбактериоз и другие заболевания.
- Проблема в свободном доступе людей к рецептурным препаратам и информации о методах и схемах лечения, досконально разбираться в которой под силу лишь врачам, - считает Виталий Омельяновский, председатель Экспертного совета по здравоохранению при Комитете Совета Федерации по социальной политике. - Люди годами «лечат» себя не всегда безопасными лекарствами.
У нас в отличие от Европы и США можно купить в аптеке без рецепта любой самый сильный антибиотик.
МиФ 4.Антибиотики может назначить только врач.
Конечно, но и здесь может быть подвох. По данным ВОЗ, 75% антибиотиков назначаются врачами нерационально. Чаще всего доктора хотят перестраховаться. Но иногда виноваты сами пациенты - многие требуют, чтобы им назначили лекарство посильнее, не задумываясь о последствиях. Всегда интересуйтесь, чем может быть опасен назначенный препарат.
МиФ 5.Если антибиотик помог один раз, можно попить его и в следующий.
Не храните оставшиеся антибиотики - они не понадобятся. В каждом случае врач подбирает конкретный препарат и дозу.
«И никогда не давайте без назначения врача не только антибиотики, но и другие лекарства детям до 12 лет, беременным и кормящим женщинам, пожилым людям. Эти категории реагируют даже на проверенные препараты не так, как остальные», - предупреждает Аркадий Вёрткин, профессор, завкафедрой клинической фармакологии, фармакотерапии и скорой медицинской помощи МГМСУ.
www.aif.ru
Про антибиотики - Письма - Доктор Комаровский
Здравствуйте, Евгений Олегович.
Спасибо Вам за книгу "Здоровье ребенка и здравый смысл его родственников". Жалко, поздновато нашла. Сколько нервов было бы сохранено! ;)) Хочу поговорить об антибиотиках. Если не возражаете, буду цитировать Вашу книгу, глава "Антибиотики", а потом высказываться сама. Сначала хочу заметить, что отношение к лекарствам у меня очень осторожное, а к антибиотикам особенно (при этом не отрицаю, что они нужны). Стараюсь обходиться без них (лекарств) по мере возможности.
" Любое антимикробное средство должно назначаться только врачом! "
Согласна, двумя руками "за". Первые два года жизни с мужем "воевала" со свекровью, которая стремилась все лечить антибиотиками, причем принимались они как аспирин, т.е. по мере возникновения проблем. Хорошо хоть мужа удалось убедить, что так проблемы не решаются, а наоборот наживаются. "
Недопустимо применение антибактериальных препаратов при вирусных инфекциях, якобы с целью профилактики - дабы упредить развитие осложнений. Это никогда не удается, наоборот - становится только хуже. Во-первых, потому, что всегда найдется микроб, который уцелеет. Во-вторых, потому, что, уничтожая одних бактерий, мы создаем условия для размножения других, увеличивая, а не уменьшая при этом, вероятность все тех же осложнений. Короче говоря, антибиотик должен назначаться тогда, когда бактериальная инфекция уже есть, а не для того, чтобы якобы ее предотвратить. Наиболее правильное отношение к профилактической антибиотикотерапии заложено в лозунге, выдвинутом гениальным философом М.М. Жванецким: "Неприятности надо переживать по мере их поступления! "
Тут уже велись боевые действия с участковым педиатром. Потому что при диагнозе ОРВИ обязательно назначался антибиотик, причем чем дальше, тем сильнее. Хорошо (для нас с сыном), что у меня перед глазами был пример крестника, который старше нас на 3 года. Его лечили аналогично, его мама приучена доверять врачам. Болел он часто, чем дальше, тем чаще, и тем чаще и сильнее назначались антибиотики при диагнозе ОРВИ. В конце концов, он попал в больницу, где лечащий врач, увидев карточку, пришел в ужас. Сказал, что у ребенка не осталось никакого иммунитета и что родители тоже должны своей головой думать, а не только врачей слушать (врач о врачах ;)). Когда я, наученная горьким (хорошо, что чужим) опытом, спрашивала, зачем назначен антибиотик, получала ответ (почти дословно): "На всякий случай. Вы понимаете, что вокруг полно вредных бактерий, с которыми ребенку сейчас сложно бороться?" Но почему даже я, со своими очень приблизительными знаниями медицины (что называется, на своей шкуре), знаю, что антибиотики против ВИРУСОВ бессильны, а практикующий врач нет?! Короче говоря, я очень рада, что нашла профессиональное подтверждение своим дилетантским убеждениям
"Никогда не выпрашивайте чего-нибудь посильнее "
Это, по-моему, для мазохистов ;))
" Антибиотики в малых дозах очень опасны, поскольку высока вероятность появления устойчивых бактерий. И если Вам кажется, что "2 таблетки 4 раза в день" это много, а "1 таблетка 3 раза в день" - в самый раз, то, вполне возможно, что скоро понадобиться 1 укол 4 раза в день. "
Есть одно возражение. Случай из жизни. Моему ребенку назначали Макропен (диагноз ОРВИ, ларингит). Точных назначений не помню, давно было. Суть в том, что когда его назначали, ребенку было 2 года, по весу он вполне среднестатистичен. Здесь должна объяснить, что у меня есть свой пунктик ;)): я, когда покупаю лекарства, обязательно читаю листок-вкладыш, чтобы знать, чем мне или другому принимающему может "грозить" (иногда без кавычек) прием данного лекарства. Так вот по аннотации назначенная доза соответствовала возрасту ребенка 6-10 лет и превышала дозу для ребенка нашего возраста больше чем в два раза. Я понимаю, что врачу при сегодняшнем разнообразии лек. средств и разбросе возраста пациентов 0-14 лет, довольно тяжело запоминать рекомендуемые дозы. Так что иногда лучше перестраховаться.
По всему вышесказанному есть вопросик.
Могу ли я требовать отмены назначения антибиотика при диагнозе ОРВИ? Вы сами врач, и об этом у Вас же много написано, что родители часто подозревают врачей в некомпетентности. И это обидно, что каждый считает себя умнее специалиста. Но здоровье ребенка все-таки дороже. Спасибо еще раз за то, что Вы есть, и что Вы делитесь опытом с нами несмышлеными. Очень хочется, чтобы таких врачей было побольше.
Наталья.
опубликовано 23/01/2009 15:34обновлено 06/01/2015— Перепискаletters.komarovskiy.net
5 мифов про антибиотики | Медицинская энциклопедия
Что касается антибиотиков, родители обычно находятся на двух полюсах.
Некоторые из них категорически против того, чтобы давать их своим детям.
Другие, при малейшем насморке и недомогании, бегут в аптеку и покупают антибиотик, даже не обращаясь к врачу.
В обоих случаях они не совсем правы, родители руководствуются страхом, вызванным некоторыми предрассудками и мифами о антибиотиках:
1. Без антибиотика простуда не пройдет. Это неправда. Так называемая простуда на самом деле представляет собой комбинацию вирусных заболеваний, при которых антибиотик не работает. Только бактериальные инфекции, такие как гнойная стенокардия, синусит, отит, пиелонефрит, пневмония и т. д. подвержены антибиотикам.
Вирусные заболевания, однако, подавляют иммунную систему, и часто возникают бактериальные осложнения, когда антибиотики уже оправданы. Поэтому, после четвертого-пятого дня, если состояние ребенка осложняется или возникают новые жалобы, подумайте о антибиотиках.
В редких случаях, например, дети с тяжелыми хроническими заболеваниями (например, сердечная недостаточность или повреждение иммунной системы путем лучевой терапии), антибиотик используется с самого начала для предотвращения осложнений.
Во всех других случаях организм ребенка обладает достаточными защитными механизмами для борьбы с самой болезнью. И предоставление антибиотика только для верности, является преступлением против здоровья ребенка.
2. Антибиотики помогают иммунной системе. Это неправда, это повредит.
Уже давно доказано, что нормальная кишечная флора играет важную роль в здоровье человека, поскольку она является фактором иммунной системы. Антибиотики, однако, уничтожают ее, и возникает порочный круг: чем больше антибиотиков принимается, тем больше ребенок болен. Поэтому полезно давать пробиотики, когда неизбежно принимать антибиотик.
3. У антибиотиков много побочных эффектов. Если вы читаете аннотации антибиотиков, ваши волосы встанут дыбом. Есть не менее 2-3 страниц нежелательных побочных действий. Это не совсем так. Производители должны описывать даже самые незначительные нежелательные действия, даже если они составляют один на миллион.
Однако верно, что иногда наблюдаются побочные эффекты. Наиболее распространенной является аллергия на препарат. Он развивается с сыпью, отеком, расстройством или рвотой, в крайне редких случаях с аллергическим шоком. К сожалению, мы не можем заранее знать, как ребенок примет антибиотик, поэтому, если у родителей есть аллергия на препарат, лучше дать ему что-то еще.
4. Антибиотики следует давать после еды, чтобы не раздражать желудок. Это не требуется. Есть некоторые, которые нужно давать натощак, другие — с другой стороны, они даются во время или после еды, другим не дают с молоком и т. д.
Чтобы не допускать ошибок, прочтите листовку, изготовитель дал точные инструкции о том, как дать антибиотик. Кроме того, есть описание того, можно ли давать другие лекарства, и к какому моменту, как точно гранулы растворяются. Неправильное растворение означает неточную дозу, что означает либо передозировку, либо недостаточное количество антибиотика.
5. Более дорогой антибиотик лучше. Это не всегда так. Мастерство лечения заключается не в том, чтобы дать мощный, дорогой, широкий спектр антибиотиков, а монопрепарат, который действует на соответствующего агента. Это не только намного дешевле, но и здоровее. Хороший врач руководствуется обзором и исследованием возможного возбудителя и описывает безопасное, но наиболее эффективное лекарство. Это не обязательно дорого.
medictionary.ru
Поиск по сайту
Email рассылка
Узнавай первым
об обновлениях на сайте по Email БЕСПЛАТНО! Как только на сайте появятся новые посты, видео или фото, Ты сразу же будешь извещен об этом одним из первых.
Новое на сайте
Новое на форуме
Нет сообщений для показа










